US Pharm. 2012;37(9):29-32.
Migraina, o tulburare de cefalee, apare la până la 15% din totalul populației din SUA.1În copilărie, ratele de migrenă sunt similare între băieți și fete.Prevalența migrenei la femeile de vârstă reproductivă din SUA este mai mult decât dublă față de cea a bărbaților din aceeași grupă de vârstă. La ambele sexe, rata migrenei scade rapid după vârsta de 65 de ani.1
Schimbările hormonale de la menarhă până la vârsta adultă afectează intensitatea și momentul atacurilor de migrenă la femei. Adolescentele și femeile descriu crizele de migrenă asociate cu menstruația ca fiind mai severe, mai prelungite și mai greu de tratat decât migrenele care apar în alte momente.2,3 Până la 60% dintre femeile care suferă de migrenă în perioada menstruației (adică migrenă menstruală).4 Migrena menstruală pură (fără aură și care apare cu 2 zile înainte și până la 3 zile după începerea sângerării) apare la doar 10% până la 15% dintre aceste paciente. În migrena legată de menstruație, cefaleea apare fără aură perimenstruală și cu sau fără aură în alte momente ale ciclului.5-7 Mai mult de jumătate dintre pacientele cu migrenă menstruală au crize în alte momente ale lunii.5
Diagnosticul de migrenă menstruală se face dacă crizele au loc perimenstrual în două din trei cicluri lunare.3,5Migrena menstruală debutează cel mai adesea la menarhă, se ameliorează frecvent în timpul celui de-al doilea și al treilea trimestru de sarcină și se diminuează la un an după instalarea menopauzei.1
Pathophysiology
Nu a fost elucidat un mecanism definitiv al migrenei. Teoria actuală se bazează pe un mecanism neurovascular în care sistemul nervos simpatic determină modificări ale perfuziei cerebrale.8Se adună dovezi că migrena menstruală este influențată dealterările mediului hormonal al femeii de-a lungul ciclului său de viață.9
Există diverse moduri în care sistemul nervos central poate fi influențat de hormonii ovarieni. Receptorii de estrogen și progesteron sunt exprimați în regiunile corticale și subcorticale ale creierului.Migrenele pot fi potențial declanșate de sistemele de neurotransmițători serontonergici și dopipatergici, care s-au dovedit – cel puțin la modelele animale – a fi modulate de hormonii ovarieni.2,3
Potrivit teoriei retragerii estrogenului, un declin al concentrațiilor de estrogen – așa cum se întâmplă în timpul fazei luteale târzii a ciclului menstrual – se corelează cu scăderea producției de serotonină și creștereaeliminării estrogenului. Acest lucru poate duce la vasodilatareavasculaturii craniene și la o sensibilizare a nervilor trigeminali, ceea ce ar putea declanșa migrena la unele femei.8,9 Menținerea nivelurilor serice de estrogeni în intervalul 45-75 pg/mL pare să reducă frecvența și intensitatea migrenelor.9Prostaglandinele eliberate în timpul sloiurilor endometriale pot fi, de asemenea, implicate în creșterea apariției migrenei în fazele luteale târzii și de sângerare timpurie ale ciclului menstrual.6
Gestația declanșează o creștere a nivelurilor plasmatice de estrogeni șiprogesteron. La multe femei, migrenele sunt ameliorate în timpul sarcinii,cea mai mare ameliorare având loc la femeile cu migrene legate de menstruație. Frecvența migrenelor scade pe parcursul sarcinii, cea mai mare ameliorare având loc în al treilea trimestru.8 La femeile care suferă de migrene cu aură, atacurile pot apărea pentru prima dată, pot rămâne la fel sau se pot agrava în timpul sarcinii. În timpul perioadei postpartum, femeile ale căror migrene au fost ameliorate în timpul sarcinii pot experimenta o ameliorare continuă în timpul alăptării. Aceastăprotecție poate fi atribuită creșterilor de oxitocină și vasopresină sau suprimării estrogenului și progesteronului.8
Schimbările hormonale care apar în timpul perimenopauzei și menopauzeipot agrava migrena legată de menstruație. Femeile se confruntă cu o creștere a prevalenței migrenei în timpul acestei faze a vieții. În timpul perimenopauzei,nivelurile de estrogen sunt variabile și adesea mai mari decât la femeile cu menstruație regulată. În plus, numărul de receptori de estrogen poate crește. La aproximativ un an de la instalarea menopauzei spontane,migrenele sunt mai puțin frecvente și pot dispărea. Se crede că această reducere este legată de nivelul destul de scăzut și stabil al estrogenilor.8 Migrena legată de hormoni care apare după menopauză este adesea asociată cu terapia de substituție hormonală.2
Tratament și prevenire
Tratamentul migrenei menstruale poate fi o provocare și poate fi specific pacientei din cauza simptomelor crescute, prelungite și a rezistenței la terapie.8 Scopul tratamentului și al prevenției ar trebui să fie reducerea poverii cefaleei.3 Inițial, pacienta ar trebui să țină un jurnal al cefaleei timp de 3 luni pentru a ajuta la determinarea tiparului migrenei (legată de menstruație sau purmenstruală).2 Factorii declanșatori ai migrenei menstruale pot fi diferiți de cei ai migrenelor care apar în alte momente. Cele mai multe femei vor beneficia de descoperirea și evitarea factorilor declanșatori ai migrenei, de menținerea unei bune hidratări, de practicarea regulată a exercițiilor fizice și de un somn suficient.3
Terapiile farmacologice acute pentru crizele de migrenă menstruală sunt aceleași cu cele pentru migrene în general.10 Analgezicele, ergotul și triptanii (TABELUL 1) au fost utilizate ca terapie abortivă în migrena menstruală.11Toate sunt eficiente; cu toate acestea, alegerea medicamentelor și dozele eficiente sunt specifice pacientei, cu procente variabile de răspuns. Triptanii au cele mai bune rezultate în general. Combinația unui triptan cu un medicament antiinflamator anonsteroidian (AINS) este, de asemenea, benefică.12 Poate fi necesară adăugarea de terapii antinausale pentru a crește eficacitatea tratamentului. Migrena menstruală poate avea un regim diferit față de atacurile care apar în alte momente ale ciclului.2,3
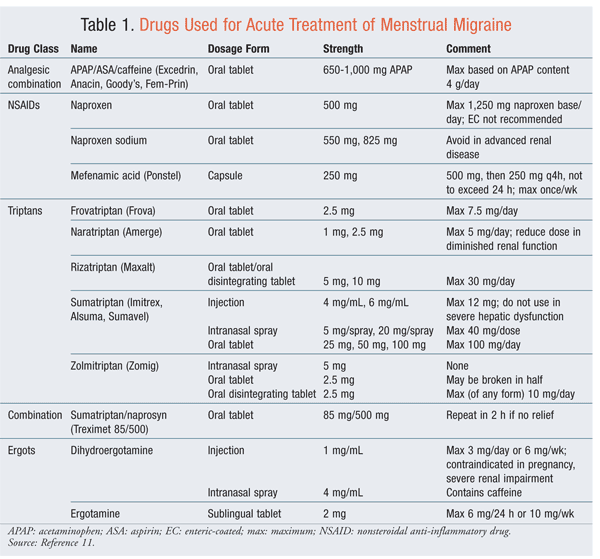
Profilaxie: Profilaxia ar trebui să reducăfrecvența, durata și intensitatea migrenelor de orice sursă și să reducănecesitatea terapiei abortive.2 Terapia profilactică pe termen scurt poate fi benefică pentru femeile care au un tipar definit de migrenă asociat cu o menstruație regulată. Terapiile intermitente reduc expunerea la medicație și potențialele efecte adverse așteptate în cazul utilizării continue. Utilizarea premenstruală a naproxenului 500 mg de două ori pe zi, cu un dozaj care se prelungește până în ziua 3 a menstruației, are o bună tolerabilitate și eficacitate.Femeile care se confruntă cu greață au fost mai predispuse să întrerupă acest regim.2 Acidul mefenamic 500 mg de trei ori pe zi s-a dovedit, de asemenea, eficient.3
Triptani: Triptanii au fost utilizați ca terapie preventivă pe termen scurt pentru migrena menstruală. Acestea se administrează pe parcursul a 5 zile: cu 2 zile înainte de anticiparea menstruației și cu 3 zile în timpul menstruației. Regimurile eficiente sunt sumatriptan 25 mg de trei ori pe zi, naratriptan 1 mg de două ori pe zi, frovatriptan 2,5 mg de două ori pe zi și zolmitriptan 2,5 mg de două sau de trei ori pe zi.3,10,13 În prezent, acești agenți nu sunt indicați pentru prevenirea migrenei menstruale pure. Frovatriptanul, care este eficient pentru prevenirea pe termen scurt a migrenei legate de menstruație, poate avea un avantaj farmacocinetic pentru profilaxia migrenei menstruale datorită timpului său de înjumătățire prelungit.13 Naratriptanul a demonstrat o creștere a durerilor de cap după tratament față de zolmitriptan sau frovatriptan.10 Sumatriptanul a fost eficient în studii deschise, dar nu și în studii randomizate, controlate.10Din cauza costurilor crescute asociate cu triptanii față de analgezice, triptanii nu ar trebui să fie utilizați în primă linie ca profilaxie. Utilizarea zilnică a triptanilor în perioada perimenstruală reduce frecvența și severitatea cefaleei, dar deseori necesită utilizarea unor doze acute pentru cefaleea de ruptură, iar doza maximă se aplică în continuare. Pacienții cu crize prelungite, intratabile, care nu sunt ameliorate de terapia acută, primesc cel mai mare beneficiu de la acești agenți.10
Suplimente: Suplimentarea cu magneziu s-a dovedit a reduce simptomele migrenei la femeile cu sindrom premenstrual.2Nivelurile de magneziu din creier sunt scăzute în timpul atacurilor de migrenă, iar nivelul redus de magneziu ionizat a fost propus ca fiind un factor declanșator al migrenei menstruale.14 Suplimentele de magneziu (360 mg elementalmagneziu zilnic) luate în ultimele 15 zile ale ciclului menstrual au prevenit atacurile la unele migrenoase. Simptomele gastrointestinalelimită utilizarea la unii pacienți.9
Vitamina E, care are efecte antiprostaglandine, are o eficacitate limitatăla femeile cu migrenă refractară. În cazurile în care vitamina E a avut efect, pacientele au evidențiat reduceri ale severității durerii, ale dizabilității funcționale și ale dozelor de AINS atunci când au luat vitamina E 400 UI zilnic timp de 5 zile perimenstrual.15
Terapia cu estrogeni: Deoarece migrena menstruală a fost legată de retragerea estrogenilor, suplimentarea cu estrogeni în timpul fazei lateluteale a fost evaluată pentru potențialul de ameliorare.16 Fumatul, tulburările tromboembolice și tumorile dependente de estrogen sunt contraindicații ale terapiei cu estrogeni.17 Profilaxia hormonală are efecte variabile asupra migrenei și, înainte de începerea terapiei cu estrogeni, pacienta trebuie sfătuită cu privire laposibilitatea agravării crizelor de migrenă.3 Pacienta trebuie să țină un jurnal al simptomelor timp de cel puțin 2 luni înainte și după inițierea tratamentului cu estrogeni.
Contraceptivele orale (CO) în doze mici pot fi încercate la femeile în vârstă fertilă cu migrenă menstruală care au alte indicații medicale pentruun tratament hormonalcontinu. Candidata nu trebuie să aibă antecedente de înrăutățire a simptomelor cu terapia cu estrogeni sau alte contraindicații. Ar putea fi urmat un regim de CO folosind un pachet de 91 de zile (sau echivalent) care să aibă mai puține zile fără estrogeni, reducând teoretic atacurile de migrenă de revenire în acele luni.16
Au existat unele succese în utilizarea estrogenilor ca terapie intermitentă în faza luteală târzie pentru ameliorarea migrenei menstruale. Estradiolul percutanat aplicat sub formă de plasture de gel de 1,5 mg pe partea superioară a coapsei sau pe braț cu 6 zile înainte de sângerarea menstruală anticipată până în ziua 2 a redus numărul de zile de migrenă. Migrena de retragere în timpul celor 5 zile care au urmat după terminarea tratamentului a fost o sursă de îngrijorare pentru paciente, deși numărul total de zile de cefalee a fost redus.7 Suplimentarea cu un plasture de 0,1 mg de estradiol în timpul intervalului fără hormoni al CO hormonale combinate are un anumit beneficiu în ameliorarea migrenelor de retragere.2 Utilizarea combinată a CO la femeile cu migrenă fără aură este descurajată în raportul CDC din 2010, în special la femeile cu vârsta mai mare de 35 de ani și la cele care fumează, au hipertensiune arterială sau sunt obeze.18
Nici un studiu randomizat pe scară largă nu a stabilit un risc crescut de accident vascular cerebral în urma tratamentului cu CO la femeile cu vârsta mai mică de 35 de ani care au migrenă fără aură și nu au alți factori de risc.17,18Simptomele ar trebui să dispară după câteva luni de utilizare a CO la pacientele careexperimentează o înrăutățire a durerilor de cap. În caz contrar, CO sau alte terapii care conțin estrogeni trebuie întrerupte și trebuie luate în considerare metode contraceptive alternative.16
MacClellan și colegii au studiat aproape 1.000 de subiecți de sex feminin cu vârste cuprinse între 15 și 49 de ani, dintre care o treime suferiseră un accident vascular cerebral. Riscul de accident vascular cerebral a fost crescut la subiecții cu migrenă cu aură, dar fără alți factori de risc. În grupul migrenă cu aure, fumatul a crescut riscul.Fumatul plus utilizarea de CO a crescut riscul de peste trei ori mai mult decât în grupul celor care fumau numai. Subiecții cu migrenă fără aure nu au avut același risc crescut de accident vascular cerebral.19
Profilaxie pe termen lung: Profilaxia pe termen lung ar trebui instituită la femeile care se confruntă cu trei sau mai multe dureri de cap debilitante lunar și care nu au obținut ameliorare cu regimuri acute.3Se pot încerca regimuri profilactice standard, inclusiv anticonvulsivante, beta-blocante, blocante ale canalelor de calciu și antidepresive. Creșterea dozelor în timpul perioadei perimenstruale poate fi benefică.3S-a studiat, de asemenea, suplimentarea hormonală pe termen lung. Implanturile de estradiol în doze care suprimă fluctuațiile de estrogen seric potîmbunătăți migrena menstruală.16 Mai multe studii au examinatutilizarea tamoxifenului și a agoniștilor hormonului eliberator de gonadotropină pentru a reduce migrena. Rezultatele variabile, efectele adverse și toleranța limitează utilizarea acestor agenți.2,16
Perimenopausa: Femeile se pot confrunta cu înrăutățirea sau reînnoirea crizelor de migrenă în perioada perimenopauzei, care poate dura mai bine de 5 ani. Se poate utiliza un regim de CO sau un supliment de estrogen.16 Nivelurile neregulate de estrogen endogen în această perioadă pot crește incertitudinea dozării exogene.3 Terapia de substituție hormonală (HRT) poate avea efecte variate în funcție de calea de administrare, tipul de estrogen și administrarea ciclică sau continuă. Preparatele transdermice pot fi mai puțin susceptibile de a exacerba migrena, dar acest lucru nu a fost demonstrat în mod constant.2,16 Suplimentarea cu progesteron poate fi eficientă pentru tratarea migrenei menstruale prin suprimarea menstruației.7 În general, dozarea progesteronului nu pare să modifice frecvența, durata sau severitatea migrenei.16Odată ce menopauza este instalată și mediul hormonal se stabilizează,migrena scade în frecvență și multe femei încetează să mai aibă crize.3
Rolul farmacistului
Farmacistul poate ajuta pacientul să determine factorii declanșatori, simptomele și calendarul migrenelor. Ajutarea la determinarea celui mai adecvat tratamenteste importantă. Farmacistul poate, de asemenea, să consilieze pacientul și să monitorizezeefectele adverse și eficacitatea medicației. A se vedea TABELUL 2 pentru o listă de verificare.20

Concluzie
Migrena la femei este adesea asociată cu schimbări hormonalepe tot parcursul ciclului de viață, de la menarche la postmenopauză. Schimbările hormonale, fie ele endogene sau exogene, pot fi imprevizibile. Multe femei se confruntă cu migrene mai severe și mai debilitante în timpul menstruației decât în alte perioade. Migrena menstruală poate fi tratată cu terapii acute, profilaxie intermitentă sau profilaxie pe termen lung. Triptaniipot fi folosiți pentru profilaxia acută sau intermitentă. Deși acești agenți sunt foarte eficienți, există îngrijorări cu privire la costul lor.Terapia pe bază de hormoni pentru migrena menstruală poate avea ca rezultat cefaleea de retragere, dar s-a demonstrat că scade povara generală a cefaleei. Alegerile de tratament ar trebui să fie individualizate pe baza nevoilor pacientei în ceea ce privește severitatea și frecvența durerilor de cap și în funcție de momentul în care se află în ciclul ei de viață,ținând cont și de preocupările legate de contracepție sau de sarcină.
1. Victor TW, Hu X, Hu X, Campbell JC, et al. Prevalența migrenei în funcție de vârstă și sex în Statele Unite: un studiu pe toată durata vieții. Cefalalgia. 2010;30:1065-1072.
2. MacGregor EA. Prevenirea și tratamentul migrenei menstruale. Medicamente. 2010;70:1799-1818.
3. Lay CL, Broner SW. Migrena la femei. Neurol Clin. 2009;27:503-511.
4. Clasificarea IHS ICHD-II. A1.1.2. Migrenă legată de menstruație fără aură. http://ihs-classification.org/en/02_klassifikation/05_anhang/01.01.02_anhang.html.Accessed 17 aprilie 2012.
5. Clasificarea IHS ICHD-II. A1.1.1. Migrenă menstruală purăfără aură.http://ihs-classification.org/en/02_klassifikation/05_anhang/01.01.01_anhang.html.Accessed 17 aprilie 2012.
6. Martin VT, Behbehani M. Hormonii ovarieni și cefaleea migrenoasă: înțelegerea mecanismelor și patogeneza – partea 1. Headache. 2006;46:3-23.
7. MacGregor EA. Oestrogenul și atacurile de migrenă cu și fără aură. Lancet Neurol. 2004;3:354-361.
8. Gupta S, Mehrotra S, Villalón CM, et al. Rolul potențial al hormonilor sexuali feminini în fiziopatologia migrenei. Pharmacol Ther. 2007;113:321-340.
9. Martin VT, Behbehani M. Hormonii ovarieni și cefaleea migrenoasă: înțelegerea mecanismelor și patogeneza – partea 2. Cefalee. 2006;46:365-386.
10. Sullivan E, Bushnell C. Managementul migrenei menstruale: o trecere în revistă a terapiilor abortive și profilactice actuale. Curr Pain Headache Rep. 2010;14:376-384.
11. Lacy CF, Armstrong LL, Goldman MP, Lance LL. Manual de informații despre medicamente 2011-2012. 20th ed. Hudson, OH: Lexi-Comp; 2011.
12. Holland S, Silberstein SD, Freitag F, et al. Evidence-basedguideline update: NSAIDs and other complementary treatments for episodicmigraine prevention in adults: Subcomitetul pentru standarde de calitate alAmerican Academy of Neurology și American Headache Society. Neurologie. 2012;78:1346-1353.
13. Silberstein SD, Holland S, Freitag F, et al. Evidence-basedguideline update: pharmacologic treatment for episodic migraineprevention in adults; report of the Quality Standards Subcommittee ofthe American Academy of Neurology and the American Headache Society. Neurologie. 2012;78:1337-1345.
14. Mauskop A, Altura BT, Altura BM. Serum ionized magnesium levelsand serum ionized calcium/ionized magnesium ratios in women withmenstrual migraine. Headache. 2002;42:242-248.
15. Ziaei S. Kazemnejad A, Sedighi A. The effect of vitamin E on the treatment of menstrual migraine. Med Sci Monit. 2009;15:CR16-19.
16. Loder E, Rizzoli P, Golub J. Gestionarea hormonală a migrenei asociate cu menstruația și menopauza: o analiză clinică. Headache. 2007;47:329-340.
17. Bousser MG, Conard J, Kittner S, et al. Recommendations on therisk of ischaemic stroke associated with use of combined oralcontraceptives and hormone replacement therapy in women with migraine.The International Headache Society Task Force on Combined OralContraceptives & Hormone Replacement Therapy. Cefalalgie. 2000;20:155-156.
18. Criterii de eligibilitate medicală din SUA pentru utilizarea contraceptivelor, 2010. MMWR Morb Mortal Wkly Rep. 2010;59:1-86.
19. MacClellan LR, Giles W, Cole J, et al. Migrena probabilă cu aură vizuală și riscul de accident vascular cerebral ischemic: studiul Stroke Prevention in YoungWomen. Stroke. 2007;38:2438-2445.
20. Organizația Mondială a Sănătății și Federația Europeană a Cefaleei. Aidsfor management of common headache disorders in primary care. J Headache Pain. 2007;8:S1. www.who.int/mental_health/neurology/who_ehf_aids_headache.pdf. Accesat la 31 mai 2012.
.