US Pharm. 2012;37(9):29-32.
La migraine, un trouble de la tête, survient chez jusqu’à 15 % de la population globale des États-Unis.1Dans l’enfance, les taux de migraine sont similaires entre les garçons et les filles.La prévalence de la migraine chez les femmes en âge de procréer aux États-Unis est plus de deux fois supérieure à celle des hommes du même groupe d’âge. Chez les deux sexes, le taux de migraine diminue rapidement après 65 ans.1
Les changements hormonaux, de la ménarche à l’âge adulte, affectent l’intensité et le moment des crises de migraine chez les femmes. Les adolescentes et les femmes décrivent les crises de migraine associées aux menstruations comme étant plus sévères, plus longues et plus difficiles à traiter que les migraines survenant à d’autres moments.2,3 Jusqu’à 60 % des femmes migraineuses souffrent de migraine au moment des menstruations (c’est-à-dire de migraine menstruelle).4 La migraine menstruelle pure (sans aura et survenant 2 jours avant et jusqu’à 3 jours après le début des saignements) ne survient que chez 10 à 15 % de ces patientes. Dans la migraine menstruelle, la céphalée survient sans aura en période périmenstruelle, et avec ou sans aura à d’autres moments du cycle.5-7 Plus de la moitié des patientes souffrant de migraine menstruelle ont des crises à d’autres moments du mois.5
Le diagnostic de migraine menstruelle est posé si les crises ont lieu en période périmenstruelle pendant deux des trois cycles mensuels.3,5La migraine menstruelle débute le plus souvent à la ménarche, s’atténue fréquemment au cours des deuxième et troisième trimestres de la grossesse et diminue un an après l’établissement de la ménopause.1
Pathophysiologie
Aucun mécanisme définitif de la migraine n’a été élucidé. La théorie actuelle est basée sur un mécanisme neurovasculaire dans lequel le système nerveux sympathique provoque des changements dans la perfusion cérébrale.8 Il est de plus en plus évident que la migraine menstruelle est influencée par les altérations du milieu hormonal de la femme tout au long de son cycle de vie.9
Les hormones ovariennes peuvent avoir un impact sur le système nerveux central de différentes manières. Les récepteurs des œstrogènes et de la progestérone sont exprimés dans les régions corticales et sous-corticales du cerveau.Les migraines peuvent potentiellement être déclenchées par les systèmes de neurotransmetteurs serontonergiques et opiatergiques, dont il est démontré – au moins dans les modèles animaux – qu’ils sont modulés par les hormones ovariennes2,3.
Selon la théorie du retrait des œstrogènes, une baisse des concentrations d’œstrogènes – comme cela se produit pendant la phase lutéale tardive du cycle menstruel – correspond à une diminution de la production de sérotonine et à une augmentation de l’élimination des œstrogènes. Cela peut conduire à une vasodilatation de la vascularisation crânienne et à une sensibilisation des nerfs trigéminés, ce qui pourrait déclencher la migraine chez certaines femmes.8,9 Le maintien de taux sériques d’œstrogènes dans la fourchette de 45 à 75 pg/mL semble réduire la fréquence et l’intensité des migraines.9Les prostaglandines libérées pendant la descente de l’endomètre peuvent également être impliquées dans l’augmentation de la fréquence des migraines à la fin de la phase lutéale et au début de la phase de saignement du cycle menstruel.6
La grossesse déclenche une augmentation des taux plasmatiques d’œstrogènes et de progestérone. Chez de nombreuses femmes, les migraines sont soulagées pendant la grossesse, le soulagement le plus important se produisant chez les femmes souffrant de migraines liées aux menstruations. La fréquence des migraines diminue tout au long de la grossesse, le soulagement le plus important se produisant au cours du troisième trimestre.8 Chez les femmes qui souffrent de migraines avec aura, les crises peuvent se manifester pour la première fois, rester les mêmes ou s’aggraver pendant la grossesse. Pendant la période post-partum, les femmes dont les migraines ont été soulagées pendant la grossesse peuvent bénéficier d’un soulagement continu pendant l’allaitement. Cette protection peut être attribuée à une augmentation de l’ocytocine et de la vasopressine ou à la suppression des œstrogènes et de la progestérone.8
Les changements hormonaux qui se produisent pendant la périménopause et la ménopause peuvent aggraver la migraine liée aux menstruations. Les femmes connaissent une augmentation de la prévalence de la migraine pendant cette phase de la vie. Pendant la périménopause, les taux d’œstrogènes sont variables et souvent plus élevés que ceux des femmes ayant des règles régulières. En outre, le nombre de récepteurs d’œstrogènes peut augmenter. Environ un an après l’installation de la ménopause spontanée, les migraines sont moins fréquentes et peuvent disparaître. On pense que cette réduction est liée au niveau assez bas et stable d’œstrogènes.8 La migraine d’origine hormonale qui survient après la ménopause est souvent associée au traitement hormonal substitutif.2
Traitement et prévention
Le traitement de la migraine menstruelle peut être difficile et peut être spécifique à la patiente en raison de l’augmentation et de la prolongation des symptômes et de la résistance au traitement.8 L’objectif du traitement et de la prévention doit être de réduire le fardeau des maux de tête.3 Dans un premier temps, la patiente doit tenir un journal des maux de tête pendant 3 mois pour aider à déterminer le schéma migraineux (lié aux menstruations ou purement menstruel).2 Les déclencheurs de la migraine menstruelle peuvent différer de ceux des migraines survenant à d’autres moments. La plupart des femmes bénéficieront de la découverte et de l’évitement des déclencheurs de migraine, d’une bonne hydratation, d’un exercice régulier et d’un sommeil suffisant.3
Les traitements pharmacologiques aigus des crises de migraine menstruelle sont les mêmes que ceux des migraines en général.10 Les analgésiques, les ergots et les triptans (TABLEAU 1) ont été utilisés comme traitement abortif de la migraine menstruelle.11 Tous sont efficaces ; cependant, le choix du médicament et les doses efficaces sont spécifiques au patient, avec des pourcentages de réponse variables. Les triptans présentent les meilleurs résultats dans l’ensemble. L’association d’un triptan et d’un anti-inflammatoire non stéroïdien (AINS) est également bénéfique.12 Il peut être nécessaire d’ajouter des traitements anti-nauséeux pour augmenter l’efficacité du traitement. La migraine menstruelle peut avoir un régime différent des crises survenant à d’autres moments du cycle.2,3
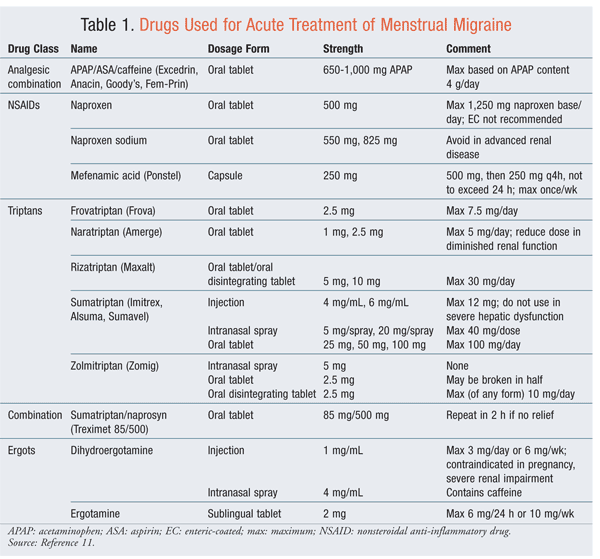
Prophylaxie : La prophylaxie devrait réduire la fréquence, la durée et l’intensité des migraines, quelle qu’en soit l’origine, et réduire la nécessité d’un traitement abortif.2 La prophylaxie à court terme peut être bénéfique aux femmes qui présentent un schéma défini de migraine associé à des menstruations régulières. Les thérapies intermittentes réduisent l’exposition au médicament et les effets indésirables potentiels attendus en cas d’utilisation continue. L’utilisation prémenstruelle de naproxène à raison de 500 mg deux fois par jour, avec une dose s’étendant jusqu’au troisième jour des règles, présente une bonne tolérance et une bonne efficacité.Les femmes souffrant de nausées ont été plus susceptibles d’interrompre ce régime.2 L’acide méfénamique à raison de 500 mg trois fois par jour s’est également avéré efficace.3
Triptans : Les triptans ont été utilisés comme thérapie préventive de courte durée pour la migraine menstruelle. Ils sont dosés sur 5 jours : 2 jours avant les règles et 3 jours après les règles. Les schémas thérapeutiques efficaces sont les suivants : sumatriptan 25 mg trois fois par jour, naratriptan 1 mg deux fois par jour, frovatriptan 2,5 mg deux fois par jour et zolmitriptan 2,5 mg deux ou trois fois par jour.3,10,13 Ces agents ne sont actuellement pas indiqués pour prévenir la migraine menstruelle pure. Le frovatriptan, qui est efficace pour la prévention à court terme de la migraine menstruelle, pourrait avoir un avantage pharmacocinétique pour la prophylaxie de la migraine menstruelle en raison de sa demi-vie prolongée13. Le naratriptan a démontré une augmentation des céphalées post-traitement par rapport au zolmitriptan ou au frovatriptan10. Le sumatriptan s’est avéré efficace dans des études ouvertes, mais pas dans des études randomisées et contrôlées.10 En raison des coûts plus élevés associés aux triptans par rapport aux analgésiques, les triptans ne devraient pas être utilisés en première ligne comme prophylaxie. L’utilisation quotidienne des triptans en période périmenstruelle réduit la fréquence et la gravité des céphalées, mais nécessite souvent l’utilisation de doses aiguës en cas de céphalées aiguës, et la posologie maximale s’applique toujours. Les patients souffrant de crises intraitables et prolongées qui ne sont pas soulagées par un traitement aigu tirent le plus grand bénéfice de ces agents.10
Suppléments : Il a été démontré que les suppléments de magnésium réduisaient les symptômes de la migraine chez les femmes souffrant du syndrome prémenstruel.2 Les niveaux de magnésium dans le cerveau sont faibles pendant les crises de migraine, et la réduction des niveaux de magnésium ionisé a été proposée comme un déclencheur de la migraine menstruelle.14 Les suppléments de magnésium (360 mg d’élémentalmagnésium par jour) pris pendant les 15 derniers jours du cycle menstruel ont empêché les crises chez certains migraineux. Les symptômes gastro-intestinaux en limitent l’utilisation chez certains patients.9
La vitamine E, qui a des effets antiprostaglandines, a une efficacité limitée chez les femmes souffrant de migraine réfractaire. Dans les cas où la vitamine E a eu un effet, les patientes ont montré une réduction de l’intensité de la douleur, de l’incapacité fonctionnelle et des doses d’AINS lorsqu’elles prenaient de la vitamine E à raison de 400 UI par jour pendant 5 jours périmenstruels.15
Traitement par œstrogènes : La migraine menstruelle ayant été liée au retrait des œstrogènes, le potentiel de soulagement d’une supplémentation en œstrogènes pendant la phase lutéale a été évalué.16 Le tabagisme, les troubles thromboemboliques et les tumeurs œstrogéno-dépendantes sont des contre-indications à l’œstrogénothérapie.17 La prophylaxie hormonale a des effets variables sur la migraine et, avant d’entamer une œstrogénothérapie, la patiente doit être informée de la possibilité d’une aggravation des crises migraineuses.3 La patiente doit tenir un journal des symptômes pendant au moins deux mois avant et après l’instauration de l’œstrogénothérapie.
Les contraceptifs oraux (CO) à faible dose peuvent être essayés chez les femmes en âge de procréer souffrant de migraine menstruelle qui ont d’autres indications médicales pour un traitement hormonal continu. La candidate ne doit pas avoir d’antécédents d’aggravation des symptômes avec l’œstrogénothérapie ou d’autres contre-indications. Un régime de CO utilisant un paquet de 91 jours (ou l’équivalent) qui comporte moins de jours sans œstrogène pourrait être suivi, réduisant théoriquement les crises de migraine de rebond pendant ces mois.16
On a obtenu un certain succès en utilisant l’œstrogène comme thérapie intermittente à la fin de la phase lutéale pour soulager la migraine menstruelle. L’œstradiol percutané appliqué sous forme de patch de gel de 1,5 mg sur le haut de la cuisse ou du bras 6 jours avant les saignements menstruels anticipés jusqu’au jour 2 a réduit le nombre de jours de migraine. La migraine de privation pendant les 5 jours suivant la fin du traitement était une source d’inquiétude pour les patientes, bien que le nombre total de jours de maux de tête ait été réduit.7 L’ajout d’un timbre d’estradiol de 0,1 mg pendant l’intervalle sans hormones des CO combinés présente certains avantages pour le soulagement des migraines de privation.2 Le rapport 2010 des CDC déconseille l’utilisation de CO combinés chez les femmes souffrant de migraine sans aura, en particulier chez les femmes âgées de plus de 35 ans et celles qui fument, souffrent d’hypertension ou sont obèses.18
Aucun essai randomisé à grande échelle n’a établi un risque accru d’accident vasculaire cérébral lié au traitement par CO chez les femmes âgées de moins de 35 ans qui souffrent de migraine sans aura et qui ne présentent aucun autre facteur de risque.17,18Les symptômes devraient s’atténuer après quelques mois d’utilisation de CO chez les patientes qui connaissent une aggravation de leurs maux de tête. Si ce n’est pas le cas, il faut arrêter la prise de CO ou d’autres traitements contenant des œstrogènes et envisager d’autres méthodes contraceptives.16
MacClellan et ses collègues ont étudié près de 1 000 femmes âgées de 15 à 49 ans, dont un tiers avait subi un accident vasculaire cérébral. Le risque d’accident vasculaire cérébral était accru chez les sujets souffrant de migraine avec aura, mais sans autre facteur de risque. Dans le groupe migraine avec aura, le tabagisme augmentait le risque, tandis que l’association du tabagisme et de l’utilisation de CO multipliait le risque par plus de trois par rapport au groupe de fumeurs seulement. Les sujets migraineux sans algie ne présentaient pas la même augmentation du risque d’AVC.19
Prophylaxie à long terme : Une prophylaxie à long terme doit être instaurée chez les femmes qui souffrent de trois maux de tête débilitants ou plus par mois et qui n’ont pas été soulagées par les traitements aigus.3 Les traitements prophylactiques standard peuvent être essayés, y compris les anticonvulsivants, les bêta-bloquants, les inhibiteurs calciques et les antidépresseurs. L’augmentation de la posologie pendant la période périmenstruelle peut être bénéfique.3 La supplémentation hormonale à long terme a également été étudiée. Les suppléments d’estradiol à des doses qui suppriment les fluctuations des œstrogènes sériques peuvent améliorer la migraine menstruelle.16 Plusieurs études ont examiné l’utilisation du tamoxifène et des agonistes de l’hormone de libération des gonadotrophines pour réduire la migraine. Les résultats variables, les effets indésirables et la tolérance limitent l’utilisation de ces agents.2,16
Périménopause : Les femmes peuvent souffrir d’une aggravation ou d’un renouvellement des crises de migraine pendant la période périménopausique, qui peut durer plus de 5 ans. Un régime de CO ou un supplément d’œstrogène peut être utilisé.16 Les niveaux erratiques d’œstrogène endogène pendant cette période peuvent augmenter l’incertitude du dosage exogène.3 Le traitement hormonal substitutif (THS) peut avoir des effets variés selon la voie d’administration, le type d’œstrogène et l’administration cyclique ou continue. Les préparations transdermiques peuvent être moins susceptibles d’exacerber la migraine, mais cela n’a pas été démontré de façon constante.2,16 La supplémentation en progestérone peut être efficace pour traiter la migraine menstruelle en supprimant les règles.7 En général, le dosage de la progestérone ne semble pas modifier la fréquence, la durée ou la gravité de la migraine.16Une fois la ménopause établie et le milieu hormonal réglé,la migraine diminue en fréquence et de nombreuses femmes cessent d’avoir des crises.3
Rôle du pharmacien
Le pharmacien peut aider le patient à déterminer les déclencheurs, les symptômes et le moment des migraines. Il est important d’aider à déterminer le traitement le plus approprié. Le pharmacien peut également conseiller le patient et surveiller les effets indésirables et l’efficacité des médicaments. Voir le TABLEAU 2 pour une liste de contrôle.20

Conclusion
La migraine chez les femmes est souvent associée à des changements hormonaux tout au long du cycle de vie, de la ménarche à la post-ménopause. Les changements hormonaux, qu’ils soient endogènes ou exogènes, peuvent être imprévisibles. De nombreuses femmes souffrent de migraines plus graves et plus invalidantes pendant les règles qu’à d’autres moments. La migraine menstruelle peut être traitée par des thérapies aiguës, une prophylaxie intermittente ou une prophylaxie à long terme. Les triptans peuvent être utilisés en prophylaxie aiguë ou intermittente. Le traitement hormonal de la migraine menstruelle peut entraîner des céphalées de sevrage, mais il est prouvé qu’il réduit la charge globale des céphalées. Les choix de traitement doivent être individualisés en fonction des besoins de la patiente concernant la gravité et la fréquence des maux de tête et de l’endroit où elle se trouve dans son cycle de vie,en tenant également compte des problèmes de contraception ou de grossesse.
1. Victor TW, Hu X, Campbell JC, et al. Prévalence de la migraine par âge et par sexe aux États-Unis : une étude sur la durée de vie. Cephalalgia. 2010;30:1065-1072.
2. MacGregor EA. Prévention et traitement de la migraine menstruelle. Médicaments. 2010;70:1799-1818.
3. Lay CL, Broner SW. La migraine chez les femmes. Neurol Clin. 2009;27:503-511.
4. Classification IHS ICHD-II. A1.1.2. Migraine liée aux menstruations sans aura.http://ihs-classification.org/en/02_klassifikation/05_anhang/01.01.02_anhang.html.Accessed 17 avril 2012.
5. Classification IHS ICHD-II. A1.1.1. Migraine menstruelle pure sans aura.http://ihs-classification.org/en/02_klassifikation/05_anhang/01.01.01_anhang.html.Accessed 17 avril 2012.
6. Martin VT, Behbehani M. Hormones ovariennes et migraine : compréhension des mécanismes et de la pathogenèse-part 1. Headache. 2006;46:3-23.
7. MacGregor EA. Oestrogènes et crises de migraine avec et sans aura. Lancet Neurol. 2004;3:354-361.
8. Gupta S, Mehrotra S, Villalón CM, et al. Potential role of female sex hormones in the pathophysiology of migraine. Pharmacol Ther. 2007;113:321-340.
9. Martin VT, Behbehani M. Hormones ovariennes et migraine : compréhension des mécanismes et de la pathogenèse – partie 2. Headache. 2006;46:365-386.
10. Sullivan E, Bushnell C. Management of menstrual migraine : a review of current abortive and prophylactic therapies. Curr Pain Headache Rep. 2010;14:376-384.
11. Lacy CF, Armstrong LL, Goldman MP, Lance LL. Manuel d’information sur les médicaments 2011-2012. 20th ed. Hudson, OH : Lexi-Comp ; 2011.
12. Holland S, Silberstein SD, Freitag F, et al. Evidence-basedguideline update : NSAIDs and other complementary treatments for episodicmigraine prevention in adults : Sous-comité des normes de qualité de l’Académie américaine de neurologie et de la Société américaine des céphalées. Neurologie. 2012;78:1346-1353.
13. Silberstein SD, Holland S, Freitag F, et al. Evidence-basedguideline update : pharmacologic treatment for episodic migraineprevention in adults ; report of the Quality Standards Subcommittee ofthe American Academy of Neurology and the American Headache Society. Neurologie. 2012;78:1337-1345.
14. Mauskop A, Altura BT, Altura BM. Taux de magnésium ionisé sériqueet rapports calcium ionisé sérique/magnésium ionisé chez les femmes souffrant de migraine menstruelle. Headache. 2002;42:242-248.
15. Ziaei S. Kazemnejad A, Sedighi A. The effect of vitamin E on the treatment of menstrual migraine. Med Sci Monit. 2009;15:CR16-19.
16. Loder E, Rizzoli P, Golub J. Hormonal management of migraine associated with menses and the menopause : a clinical review. Headache. 2007;47:329-340.
17. Bousser MG, Conard J, Kittner S, et al. Recommendations on therisk of ischaemic stroke associated with use of combined oralcontraceptives and hormone replacement therapy in women with migraine.The International Headache Society Task Force on Combined OralContraceptives & Hormone Replacement Therapy. Cephalalgia. 2000;20:155-156.
18. Critères d’admissibilité médicale des États-Unis pour l’utilisation de contraceptifs, 2010. MMWR Morb Mortal Wkly Rep. 2010;59:1-86.
19. MacClellan LR, Giles W, Cole J, et al. Probable migraine avec aura visuelle et risque d’accident ischémique cérébral : l’étude Stroke Prevention in YoungWomen. Stroke. 2007;38:2438-2445.
20. Organisation mondiale de la santé et Fédération européenne des céphalées. Aides à la prise en charge des céphalées communes en soins primaires. J Headache Pain. 2007;8:S1. www.who.int/mental_health/neurology/who_ehf_aids_headache.pdf. Consulté le 31 mai 2012.