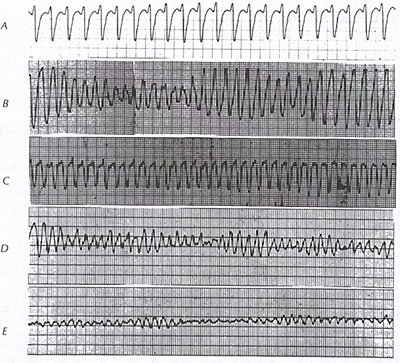
心室細動(図9B参照)は末期の不整脈で、一様に救急処置の迅速な開始を必要とします。
意識喪失と急速な不安定心拍を伴う心室粗動(図9B参照)は臨床的にVFと同等で、心停止の臨床像を伴う場合は同様に扱われます。 心室細動は急性虚血性イベント(図70参照)でよく起こり、また進行した慢性虚血性心疾患では予測不可能である。 さらに、心筋症患者の死因の25~50%は心室細動である(図39A、39B、39C、39D、39E、39F、39G、43B、73、74、75、76、77A、77Bを参照のこと)。 また、低酸素症、WPW 症候群における急速な心室反応を伴う心房細動(図 3A, 3B 参照)、 R-on-T ペーシングまたは除細動、電気機器の不適切な接地、抗不整脈薬の催不整脈作用(図 13 参照)においても発症することがある。 VFのリスクが特に高いのは、右または左脚ブロックのある急性心筋梗塞である。
心室細動が新たに発生することもあるが、院外心停止患者では、VFの発症に先行してVTが発生することが一般的である。 右冠動脈は、心室細動による心停止に至る孤立性冠動脈スパズムの一般的な部位である(図9d)。
VFの心電図パターンは、特定できる反復波形または間隔のない総乱調である(図9B参照)。 発症時には、VFのパターンは「粗い」かもしれませんが、時間の経過とともに振幅がなくなり、「細かい」ものになります(
MALFUNCTION OF INTERNAL CARDIOVERTOR DEFIBRILLATORS
現在利用できるデバイスはこちらです。 ペースメーカー(VVIペーシング)と植込み型除細動器の両方を内蔵し、慢性洞性徐脈、A-V伝導系疾患、またはショック後の重度の徐脈性不整脈の病歴を持つ患者を治療することができます。
ICDの誤作動は、リードの破損や移動、バッテリーの早期消耗、ジェネレーターの誤作動が原因であることがあります。
適切で望ましくない放電は、適切で望ましいショックと区別することが困難な場合があります(心房細動で心室速度がプログラムされたレートカットオフを超えると、望ましくないが適切な放電を誘発する場合があり、連続して繰り返される放電を説明することができる)。
ショック直前に不整脈を再確認するセカンドルック機能を持つ装置では、非持続性心室頻拍による望ましくない放電の問題はほぼ解消されました。
リード線の断線は、X線所見の過大視、感知した事象に同期して発せられる可聴音の分析、または保存されたあるいはリアルタイムの心内電信号の遠隔測定記録に基づいて診断することができる。洞調律中の放電は、感知器の故障の強い証拠となります。洞調律中および治療時に新しい装置によって記録された電位差または速度間隔の分析により、不整脈事象と装置反応との間の相関がより良くなり、リードまたはパルスジェネレータの故障の診断が非常に容易になりました。