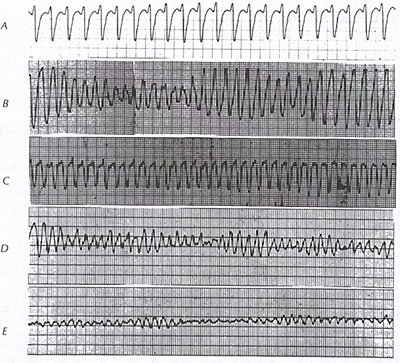
Fibrilação ventricular (ver figura 9B) é uma arritmia terminal, requerendo uniformemente o início rápido de medidas de emergência.
Ventricular flutter (ver figura 9B) com perda de consciência e VT instável rápida pode ser clinicamente equivalente a VF e é tratada de forma idêntica quando acompanhada pelo quadro clínico de parada cardíaca. A fibrilação ventricular ocorre comumente no cenário de eventos isquêmicos agudos (ver figura 70) ou imprevisíveis na cardiopatia isquêmica crônica avançada. Além disso, é o modo de morte em 25 a 50% das fatalidades entre pacientes com cardiomiopatias (ver figuras 39A, 39B, 39C, 39D, 39E, 39F, 39G, 43B, 73, 74, 75, 76, 77A, 77B) . Também pode se desenvolver durante hipoxia, fibrilação atrial com respostas ventriculares rápidas na síndrome WPW (ver figura 3A, 3B), estimulação R-on-T ou cardioversão, ou aterramento inadequado de dispositivos elétricos ou como efeitos proarrítmicos (ver figura 13) de drogas antiarrítmicas. Um cenário de risco particularmente alto para FV é o enfarte agudo do miocárdio com bloqueio do ramo direito ou esquerdo do feixe.
Fibrilação ventricular pode ocorrer de novo, mas entre os pacientes com parada cardíaca fora do hospital, a TV geralmente precede o início da FV. A artéria coronária direita é um local comum de espasmo coronário-arterial isolado que leva à parada cardíaca devido à fibrilação ventricular (figura 9d).
O padrão eletrocardiográfico da FV é o de desorganização grosseira sem formas ou intervalos de ondas repetitivas identificáveis (ver figura 9B). No início, VF pode ser “grosseiro” no padrão, mas com o tempo, perde sua amplitude e torna-se “fino” (
MALFUNÇÃO DE DEFIBRILADORES CARDIOVERTORES INTERNOS
Aqui estão disponíveis dispositivos atualmente, incorporando tanto o marcapasso (estimulação VVI) quanto o cardioversor desfibrilador implantável para tratar aqueles pacientes com histórico de bradicardia sinusal crônica, doença do sistema de condução A-V ou bradiarritmias graves pós-choque.
O mau funcionamento do CDI pode ser causado por fratura ou migração do chumbo, esgotamento prematuro da bateria e mau funcionamento do gerador.
Todas as unidades geralmente são modificadas temporariamente colocando um ímã sobre o gerador de pulsos. A detecção de taquicardia e a terapia são temporariamente suspensas pela colocação do ímã.
Descargas apropriadas e indesejáveis podem às vezes ser difíceis de distinguir de choques apropriados e desejáveis (fibrilação atrial com uma taxa ventricular rápida que excede o corte da taxa programada pode desencadear uma descarga apropriada (embora indesejável) e pode ser responsável por descargas repetitivas experimentadas em sucessão próxima.
Dispositivos com características de segundo olhar que requerem reconfirmação da arritmia imediatamente antes da descarga do choque eliminaram em grande parte o problema de descargas indesejáveis devido a taquicardia ventricular não-sustentada.
A ruptura de leds pode ser diagnosticada com base em achados de raios X sobrepenturados, através da análise dos tons audíveis emitidos em sincronia com os eventos detectados, ou através do exame dos registros telemétricos dos eletrogramas intracardíacos armazenados ou em tempo real.A análise dos eletrogramas ou dos intervalos de taxa registrados pelos dispositivos mais novos durante o ritmo sinusal e no momento da terapia permitiu uma melhor correlação entre os eventos arrítmicos e as respostas dos dispositivos e facilitou muito o diagnóstico de mau funcionamento do eletrodo ou do gerador de pulsos.
Em caso de suspeita de mau funcionamento do marcapasso, tanto com o marcapasso quanto com o CDI, devem ser tomadas tiras longas de vários eletrodos de ECG. O ECG deve ser gravado nos modos base (síncrono) e magnético (assíncrono). Devido aos ritmos competitivos quando se utiliza um ímã, a maioria dos fabricantes utiliza uma taxa de ímã entre 90 e 100 pulsos por minuto para sobrepor-se aos ritmos espontâneos.Com sistemas de estimulação de câmara única, o ECG nos modos síncrono ou assíncrono deve confirmar a estimulação normal,o artefato de estímulo do sistema de eletrodos bipolares é muitas vezes impossível de ser visto no ECG de superfície,nestes casos,a programação da polaridade com verificação da estimulação no modo unipolar é muito útil.Para confirmação da detecção do marcapasso em pacientes com estimulação consistente, o paciente pode ser exercitado para acelerar a taxa intrínseca ou a taxa de estimulação reduzida pela programação até que a taxa intrínseca surja.
O gerador de pulsos do marcapasso é um problema raro (referindo-se a um aumento na taxa de estimulação acima de 150 pulsos/minuto com saída suficiente para capturar o coração).