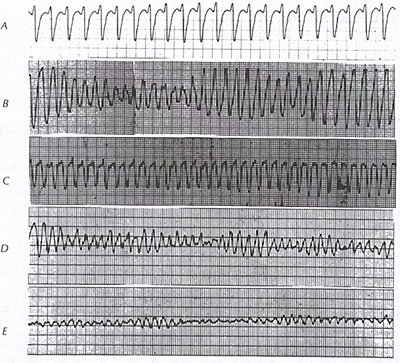
Migotanie komór (patrz rycina 9B) jest terminalną arytmią, jednolicie wymagającą szybkiego rozpoczęcia działań ratunkowych.
Trzepotanie komór (patrz rycina 9B) z utratą przytomności i szybkim niestabilnym częstoskurczem komorowym może być klinicznie równoważne z VF i jest leczone tak samo, gdy towarzyszy mu obraz kliniczny zatrzymania krążenia. Migotanie komór występuje powszechnie w przebiegu ostrego niedokrwienia (patrz ryc. 70) lub w sposób nieprzewidywalny w zaawansowanej przewlekłej chorobie niedokrwiennej serca. Ponadto jest przyczyną śmierci w 25-50% przypadków śmiertelnych wśród pacjentów z kardiomiopatiami (patrz ryciny 39A, 39B, 39C, 39D, 39E, 39F, 39G, 43B, 73, 74, 75, 76, 77A, 77B). Może się on również rozwinąć podczas hipoksji, migotania przedsionków z szybką odpowiedzią komór w zespole WPW (patrz ryc. 3A, 3B), stymulacji R-on-T lub kardiowersji, nieprawidłowego uziemienia urządzeń elektrycznych lub jako proarytmiczne (patrz ryc. 13) działanie leków antyarytmicznych. Szczególnie dużym ryzykiem VF obarczony jest ostry zawał serca z blokiem prawej lub lewej odnogi pęczka Hisa.
Migotanie komór może wystąpić de novo, ale wśród pacjentów z pozaszpitalnym zatrzymaniem krążenia częstoskurcz komorowy często poprzedza wystąpienie VF. Prawa tętnica wieńcowa jest częstym miejscem izolowanego skurczu tętnicy wieńcowej prowadzącego do zatrzymania krążenia z powodu migotania komór (ryc. 9d).
Wzorzec elektrokardiograficzny VF jest rażącą dezorganizacją bez możliwych do zidentyfikowania powtarzających się przebiegów lub odstępów (patrz ryc. 9B). Na początku VF może mieć „gruboziarnisty” wzór, ale z czasem traci amplitudę i staje się „drobnoziarnisty” (
MALFUNKCJA WEWNĘTRZNYCH DEFIBRYLATORÓW KARDIOWERTYNOWYCH
Obecnie dostępne są urządzenia, zawierające zarówno stymulator (stymulacja VVI), jak i wszczepialny kardiowerter-defibrylator, przeznaczone do leczenia pacjentów z przewlekłą bradykardią zatokową, chorobą układu przewodzącego A-V lub ciężkimi bradyarytmiami po wstrząsie.
Nieprawidłowe działanie ICD może być spowodowane pęknięciem lub migracją elektrody, przedwczesnym wyczerpaniem baterii oraz usterką generatora.
Wszystkie urządzenia są zazwyczaj tymczasowo modyfikowane poprzez umieszczenie magnesu nad generatorem impulsów.Wykrywanie częstoskurczu i terapia są tymczasowo zawieszone przez umieszczenie magnesu.
Odpowiednie, niepożądane wyładowania mogą być czasami trudne do odróżnienia od odpowiednich, pożądanych wstrząsów (migotanie przedsionków z szybką częstością komór przekraczającą zaprogramowaną granicę częstości może wywołać odpowiednie (choć niepożądane) wyładowanie i może odpowiadać za powtarzające się wyładowania doświadczane w bliskiej odległości od siebie.
Urządzenia z funkcją drugiego spojrzenia, wymagające potwierdzenia arytmii bezpośrednio przed wykonaniem defibrylacji, w znacznym stopniu wyeliminowały problem niepożądanych wyładowań spowodowanych niepodtrzymywanym częstoskurczem komorowym.Nieprawidłowe działanie elektrody detekcyjnej (oversensing) wynikające z jej pęknięcia może być przyczyną niewłaściwych wyładowań wywołanych artefaktem detekcyjnym.
Zakłócenie pracy elektrody może być zdiagnozowane na podstawie wyników prześwietlenia, poprzez analizę dźwięków emitowanych synchronicznie z wyczuwanymi zdarzeniami lub analizę zapisów telemetrycznych przechowywanych lub wykonywanych w czasie rzeczywistym elektrogramów wewnątrzsercowych.Wyładowania podczas rytmu zatokowego są silnym dowodem na nieprawidłowe działanie czujników.Analiza elektrogramów lub odstępów czasowych rejestrowanych przez nowsze urządzenia podczas rytmu zatokowego i w czasie terapii pozwoliła na lepszą korelację pomiędzy zdarzeniami arytmicznymi a reakcjami urządzenia i znacznie ułatwiła diagnozę nieprawidłowego działania elektrody lub generatora impulsów.
W przypadku podejrzenia nieprawidłowego działania stymulatora zarówno w stymulatorach, jak i w ICD, należy pobrać długie odcinki kilku odprowadzeń EKG.EKG musi być rejestrowane w trybie podstawowym (synchronicznym) i magnetycznym (asynchronicznym).Ze względu na konkurencyjne rytmy przy użyciu magnesu, większość producentów stosuje szybkość magnesu między 90 a 100 impulsów na minutę, aby unieważnić rytmy spontaniczne.W przypadku jednokomorowych układów stymulujących EKG w trybach synchronicznym lub asynchronicznym powinno potwierdzić prawidłową stymulację.artefakt stymulacyjny bipolarnego układu elektrod jest często niemożliwy do zaobserwowania w powierzchniowym EKG.w takich przypadkach bardzo przydatne jest programowanie polaryzacji z weryfikacją stymulacji w trybie unipolarnym.W celu potwierdzenia wyczucia stymulatora u pacjentów ze stałą stymulacją, pacjent może być ćwiczony w celu przyspieszenia częstości własnej stymulacji lub częstość stymulacji może być zmniejszona przez programowanie, aż do pojawienia się częstości własnej.
Rzadkim problemem jest ucieczka generatora impulsów stymulatora (odnosi się do zwiększenia częstości stymulacji powyżej 150 impulsów/minutę przy wystarczającej mocy wyjściowej do wychwycenia serca).