As intraocular lenses have become more technologicalically advanced, the issues surrounding patient selection, lens implantation and patient management have become more complex. W tym samym czasie technologia wykorzystywana do wyboru najlepszej soczewki dla danego pacjenta uległa znacznej poprawie, a wiedza lekarzy na temat wyboru odpowiednich kandydatów i zarządzania nimi przed i po operacji stała się o wiele bardziej zaawansowana niż w czasach, gdy soczewki premium pojawiły się po raz pierwszy.
R. Bruce Wallace III, MD, FACS, założyciel i dyrektor medyczny Wallace Eye Associates w Alexandrii, Luizjana, oraz profesor kliniczny okulistyki na Louisiana State University i Tulane Schools of Medicine w Nowym Orleanie, zauważa, że sukces z tymi soczewkami stał się łatwiejszy. „Soczewki są teraz lepsze”, mówi. „Nadal mamy kilka problemów pooperacyjnych, ale nie jest to prawie taka liczba, jaką mieliśmy w przeszłości.”
Niemniej jednak, problemy mogą nadal występować. „Jeśli chodzi o zaawansowane technologie IOL, kilka możliwych problemów pooperacyjnych może prowadzić do niezadowolonego pacjenta”, zauważa Elizabeth Yeu, MD, partner w Virginia Eye Consultants w Norfolk i adiunkt w Eastern Virginia Medical School. „Potencjalne problemy obejmują obiektywne lub subiektywne problemy związane z powierzchnią oka, w tym suche oko; resztkową wadę refrakcji; problemy związane z IOL, takie jak problemy z widzeniem w nocy lub problemy z jakością widzenia; nieostre widzenie jako rezultat opakeracji tylnej torebki oka; lub po prostu niespełnione oczekiwania. Zasadniczo, nasi pacjenci są naszymi klientami, a dobra obsługa klienta jest podstawą wszystkiego. Pozostawienie nierozwiązanych problemów klinicznych prowadzi do niezadowolenia.”
Tutaj chirurdzy oferują spostrzeżenia dotyczące zarządzania problemami, które mogą się pojawić, wraz z kilkoma perłami dotyczącymi przedoperacyjnego zarządzania pacjentem, które mogą pomóc w zminimalizowaniu tych problemów pooperacyjnych.
Niespodzianki refrakcyjne
Aczkolwiek niedokładne obliczenie mocy soczewki jest zawsze możliwe w przypadku wystąpienia pooperacyjnej niespodzianki refrakcyjnej, takie problemy stają się coraz rzadsze. (Aby uzyskać więcej informacji na temat tego, jak uniknąć błędnego obliczenia mocy soczewki, zobacz „IOL Power Formulas: 10 Questions Answered” w numerze Przeglądu ze stycznia 2018 r.). Należy również rozważyć inne kwestie, takie jak problemy z rogówką i rotacja soczewki torycznej.
„Pooperacyjne problemy z powierzchnią oka mogą prowadzić do trudności wzrokowych, dyskomfortu i niezadowolonego pacjenta, a przyczyną numer jeden problemów z powierzchnią oka jest choroba suchego oka” – zauważa dr Yeu. „Przedoperacyjne suche oko może prowadzić do refrakcyjnej niespodzianki, z niedokorygowanym lub przekorygowanym astygmatyzmem lub zmienionym ekwiwalentem sferycznym, ale pooperacyjne zaostrzenie objawów suchego oka również może być problematyczne.
„Suche oko nie jest tak proste, jak zwykliśmy uważać”, kontynuuje. „Jeśli przyjrzeć się badaniom takim jak to przeprowadzone przez dr Prię Guptę i dr Chrisa Starra1 , około trzy czwarte pacjentów zgłaszających się na operację zaćmy ma przynajmniej łagodną lub umiarkowaną suchość oka, ale tylko u niewielkiej liczby z nich zdiagnozowano chorobę suchego oka. Jest to diagnoza, którą łatwo przeoczyć u wielu pacjentów. Wielu z naszych starszych pacjentów może nie odczuwać suchości, per se, lub mogą nie mieć klasycznego objawu podrażnienia. Mogą oni mieć tylko zmienne problemy z widzeniem, jeśli choroba jest łagodna przed operacją. Ale po operacji, subkliniczny lub bezobjawowy przypadek suchego oka może stać się klinicznie symptomatyczny. Przyczyny nie są do końca jasne, ale częstą etiologią jest stosowanie leków związanych z operacją zaćmy.”
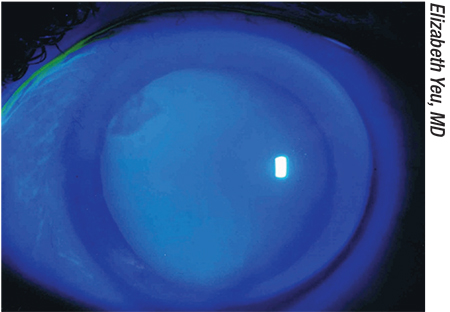
Zaskoczenie refrakcyjne może wynikać z subtelnych problemów rogówkowych przeoczonych przed operacją – lub które wystąpiły po operacji z powodu stosowania kropli pooperacyjnych. Powyżej: A Salzmann’s nodule at 10 o’clock.
Adding to the complexity of the problem, a refractive surprise can also be the result of other subtle subtle corneal problems that were missed before the surgery-or that have occurred after surgery because of the postoperative drops. Mogą one obejmować subtelną dystrofię nabłonka błony podstawnej, zwyrodnienie guzkowe lub pterygium, którym nie zajęto się przed operacją. „Niektórzy pacjenci zgłaszający się na operację zaćmy mają bardzo minimalną dystrofię nabłonka błony podstawnej, która może obejmować jedynie górne 10 procent obwodowej rogówki” – mówi dr Yeu. „Jeśli podniesie się powiekę, można to znaleźć stosunkowo często. Ale po operacji, czy to dlatego, że pacjent spowodował uraz rogówki końcówką zakraplacza do oczu, czy też z powodu toksyczności leków, przechodzi z subklinicznego EBMD do bardzo istotnego klinicznie EBMD. To może nie być tak, że klinicysta przeoczył problem – EBMD może po prostu stać się znacznie większym problemem, ponieważ powierzchnia dekompensuje się pooperacyjnie.
„Ponieważ jest to możliwe, za każdym razem, gdy masz niezadowolonego pacjenta związanego z refrakcyjnym 'chybieniem’ prowadzącym do gorszego wyniku wizualnego, musisz szukać kilku rzeczy,” kontynuuje. „Starannie wykonana refrakcja będzie bardzo ważna, ale musi jej towarzyszyć bardzo staranne badanie powierzchni oka, zarówno przed, jak i po barwieniu. Przed podaniem kropli należy powtórzyć wszystkie obrazy diagnostyczne uzyskane przed operacją, aby je porównać i sprawdzić, czy istnieje różnica między nimi, która może być źródłem zaskakującego wyniku. Jeśli problem wydaje się być spowodowany słabą powierzchnią oka, agresywne leczenie w celu normalizacji powierzchni będzie konieczne jako pierwszy krok, przed podjęciem jakiejkolwiek innej interwencji. Wreszcie, OCT plamki powinno być częścią oceny dla pacjentów z suboptymalną wizją pooperacyjną i dla braków refrakcyjnych.”
Residual Refractive Error
Arrdalan Eddie Aminlari, MD, który praktykuje w The Morris Eye Group w Encinitas, Kalifornia, mówi, że to niezwykłe, jak dobre wyniki refrakcyjne stały się, zarówno z soczewkami monofokalnymi, jak i korygującymi prezbiopię. „Jednakże, raz na jakiś czas ktoś znajdzie się poza normalnym zakresem, z długą lub krótką długością osiową, stromą lub płaską rogówką,” zauważa. „Może być nieco trudniej osiągnąć doskonały wynik u tych pacjentów, więc pooperacyjnie, refrakcyjne niespodzianki czasami nadal muszą być adresowane.
„Istnieje kilka sposobów, aby je rozwiązać,” mówi. „Nawet bardzo niski astygmatyzm rezydualny może wpływać na widzenie bliskie, pośrednie i dalekie, i ważne jest, aby zająć się tym u pacjentów, którzy otrzymują soczewki premium, które wymagają doskonałego systemu optycznego. Jeśli u pacjenta występuje niewielka ilość astygmatyzmu mieszanego, ale ma on sferyczny odpowiednik plano, mogę zająć się tym za pomocą ręcznego nacięcia rozluźniającego limbal. Przeprowadzenie LASIK lub PRK jest rozsądną opcją dla pacjentów, którzy mają wyższy poziom astygmatyzmu złożonego lub mieszanego.
„Pacjenci z wyższym poziomem resztkowych błędów sferycznych mogą wymagać wymiany soczewek lub w rzadkich przypadkach piggyback IOL”, kontynuuje. „Jednakże, musiałby to być duży błąd refrakcji, abym dokonał wymiany soczewki. Ponownie, z nowym sprzętem i formułami, których używamy dzisiaj, potrzeba wymiany soczewki jest rzadka, nawet u pacjentów z wcześniejszymi operacjami refrakcyjnymi.”
Dr. Yeu zgadza się. „Jeśli błąd refrakcji jest mały, powiedzmy rzędu 1,25 D lub mniej, i jest to tylko astygmatyzm mieszany, ponieważ ekwiwalent sferyczny jest stosunkowo blisko emetropii, wykonanie keratotomii astygmatycznej lub jednego lub więcej rozluźniających nacięć limbicznych może być rozwiązaniem”, mówi. „Jednakże, jeśli jest to większa wada refrakcji, lub ekwiwalent sferyczny jest znacznie odbiegający od normy, należy zastanowić się, czy pacjent jest kandydatem do zastosowania lasera, takiego jak LASIK lub PRK, lub czy pacjent byłby lepiej obsługiwany przez wymianę IOL. Ostatecznie, zwłaszcza jeśli chodzi o jakość widzenia, pacjent może potrzebować wymiany soczewki IOL. Jednakże, uciekanie się do wymiany soczewki nie jest już tak powszechne, ponieważ nasze obecne zaawansowane technologicznie soczewki dają lepszą ogólną jakość widzenia, z mniejszą ilością problemów związanych z zaburzeniami widzenia nocnego, na które pacjenci mogą się skarżyć.”
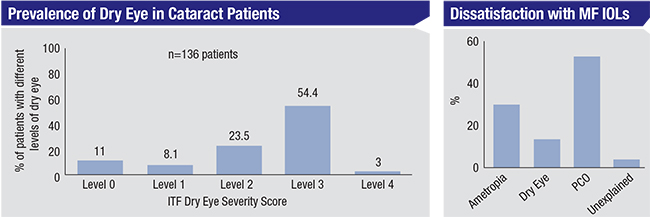
Zajęcie się problemem suchego oka u pacjentów z soczewkami premium, zarówno przed jak i pooperacyjnie, jest kluczowe, mówią chirurdzy. Badania sugerują, że trzy czwarte pacjentów zgłaszających się na operację zaćmy ma przynajmniej łagodną lub umiarkowaną suchość oka, ale tylko niewielka liczba z nich została faktycznie zdiagnozowana.1 Powyżej, po lewej stronie: W jednym z badań stwierdzono, że 25,9 procent pacjentów z zaćmą otrzymało wcześniej diagnozę choroby suchego oka, ale 80,9 procent miało poziom suchego oka ITF 2 (oznaczający umiarkowaną suchość oka) lub wyższy, na podstawie obecności oznak i objawów.3 Po prawej: Jednocześnie znaczna liczba pacjentów z soczewkami wieloogniskowymi przypisuje niezadowolenie ze swoich soczewek objawom suchego oka.4
Oczywiście, kiedy wszczepiona soczewka jest toryczna, a astygmatyzm pacjenta nie jest skutecznie rozwiązany, rotacja pooperacyjna jest oczywistym potencjalnym winowajcą. Dr Aminlari mówi, że znalazł dwie strategie, które pomagają zapobiegać rotacji soczewek torycznych po operacji. „W czasie operacji pozostawiam ciśnienie wewnątrzgałkowe nieco niższe niż normalnie”, mówi. „Mogę sprawdzić palpacyjnie, czy oko nie jest nadmiernie napompowane, ponieważ w takiej sytuacji istnieje tendencja do rotacji soczewki. Ważne jest również usunięcie całego wiskoelastyku, również spod soczewki, ponieważ zatrzymany wiskoelastyk może również powodować rotację soczewki po operacji”. Strategie te mają zastosowanie również w przypadku torycznych soczewek wieloogniskowych i torycznych o rozszerzonej głębi ostrości.”
Dr Aminlari dodaje, że używa systemu femtosekundowego LENSAR, który posiada funkcję, która pomaga mu w przypadku wystąpienia rotacji pooperacyjnej. „System LENSAR zawiera Intelli-Axis, który tworzy znak kapsulowy pozwalający na umieszczenie soczewki z dużo większą pewnością”, wyjaśnia. „Pooperacyjnie, w przypadku stwierdzenia resztkowego błędu astygmatycznego na refrakcji, łatwo jest zidentyfikować położenie znaczników torycznych w odniesieniu do znaku kapsularnego”.
„W takiej sytuacji, jeśli widzę rotację, nie czekam zbyt długo, aby wejść i obrócić soczewkę” – dodaje. „Zazwyczaj robię to w ciągu kilku pierwszych tygodni.”
Obsługa dysfotopsji
Przy wszczepianiu soczewek IOL korygujących starczowzroczność częstym problemem pooperacyjnym są dysfotopsje, takie jak odblaski i aureole. Dr Yeu zauważa, że większość pacjentów, którzy mogą być dotknięci dysfotopsjami pooperacyjnymi można zidentyfikować przed operacją. „Kiedy rozmawiam z pacjentem przed operacją, zwracam uwagę na to, czy pacjent ma wysoki poziom obaw lub dużo strachu związanego z problemami związanymi z widzeniem nocnym” – mówi. „Oczywiście, może to być niepokój dla kogoś, kto robi komercyjne jazdy w nocy lub pracuje na zmianę cmentarną. Jeśli ta osoba jest zdecydowana wypróbować soczewkę korygującą prezbiopię, wybiorę najniższy możliwy dodatek i rozważę soczewkę wieloogniskową o średnim lub niskim dodatku lub soczewkę o przedłużonej głębi ostrości”.
„Jeśli mamy do czynienia z jednym z tych pacjentów, zacznę od leczenia oka niedominującego,” kontynuuje. „Następnie, jeśli pacjent ma znaczący problem w okresie pooperacyjnym, możemy zatrzymać się i zdecydować, jak postępować dalej. Jedną z opcji jest zrównoważenie oka niedominującego z monofokalnym okularem do dali w oku dominującym. To daje pacjentowi rodzaj indywidualnego widzenia, w którym jest on w stanie utrzymać „czytanie społeczne”. Oznacza to, że chociaż nie będą w stanie siedzieć i czytać książki lub pracować na komputerze przez więcej niż 10 lub 15 minut bez okularów wspomagających widzenie z bliska, mogą przynajmniej spojrzeć na swój telefon lub przeczytać menu restauracji bez konieczności szukania okularów do czytania. W międzyczasie, takie rozwiązanie złagodzi ich problemy z widzeniem nocnym. To podejście pozwoliło mi uniknąć wymiany IOL u wielu pacjentów.”
Dr Yeu mówi, że ta sama strategia może zadziałać, gdy pacjent wydaje się być dobrym kandydatem do obustronnego wszczepienia IOL korygującej prezbiopię, ale kończy niezadowolony z dyspho-
topsji. „Jeśli taki pacjent wróci po czterech do sześciu miesiącach i sytuacja nie ulegnie poprawie, ale pacjent nie chce stracić wolności i niezależności od okularów, zaproponuję mu tę samą opcję” – mówi. „Wykonanie wymiany IOL w oku dominującym, zamieniając soczewkę korygującą prezbiopię na monofokalną do dali, często oszczędza nam konieczności wykonywania obustronnej wymiany IOL. Pacjenci są często zadowoleni z tego kompromisu.”
An IOL, który jest znacznie pochylony może powodować problem refrakcyjny i prowadzić do przesunięcia astygmatyzmu refrakcyjnego – szczególnie, gdy jest to IOL wieloogniskowy lub o rozszerzonej głębi ostrości.
Ból pooperacyjny
Dr. Yeu zauważa, że niezadowolenie pacjenta jest często związane z bólem pooperacyjnym. „Ważne jest, abyśmy zrobili wszystko, co w naszej mocy w czasie operacji, aby zapobiec bólowi” – mówi. „Dlatego warto rozważyć zastosowanie przedoperacyjnych i okołooperacyjnych leków z grupy NLPZ. W trakcie zabiegu staramy się oczywiście naruszyć jak najmniej nabłonka rogówki, poza tym, co jest konieczne do przeprowadzenia operacji wewnątrzgałkowej.
„Czasami ból pooperacyjny jest związany z suchym okiem lub chorobą powierzchni oka, która przeszła od stanu względnie bezobjawowego do nieprzyjemnego”, dodaje. „Wtedy musisz przejść ścieżkę robienia badania powierzchni oka i decydowania jak zarządzać tym, co znajdziesz.”
Dr Aminlari zauważa, że większość bólu, który widział pooperacyjnie był w związku z suchym okiem. „Nigdy nie widziałem poważnego bólu pooperacyjnego, przypuszczalnie dlatego, że leki, które stosujemy kontrolują stan zapalny w oku i pomagają temu zapobiec” – mówi. „Jednakże, suche oko czasami powoduje uczucie pieczenia i nieostre widzenie, co jest kolejnym powodem, aby szukać pooperacyjnego suchego oka i niezwłocznie się tym zająć.”
Obsługa zdecentrowanej IOL
„W rzadkich przypadkach, gdy napotykam na wizualnie znaczącą zdecentrowaną IOL korygującą prezbiopię, zdecydowanie należy się tym zająć,” mówi dr Yeu. „Jeśli pacjent miał już kapsulotomię YAG, to jest to o wiele trudniejszy scenariusz, a próba wycentrowania IOL może nie być najlepszym rozwiązaniem. Ale jeśli kapsułka jest nienaruszona, można rozważyć ponowne otwarcie torebki i wtedy spróbować wycentrować IOL.
„Musisz dowiedzieć się, czy IOL jest zdecentrowany, ponieważ jest coś nie tak z zonulami, co prowadzi do nierównomiernego rozkładu sił na torebce, czy też IOL po prostu musi być ponownie umieszczony wewnątrz torebki,” kontynuuje. „Czasami jesteś na sali operacyjnej i próbujesz wycentrować IOL i zdajesz sobie sprawę, że on ciągle pełza w jednym kierunku. Pierwszą rzeczą, o której powinieneś myśleć jako chirurg jest to, że istnieje pewien poziom zonular laxity w tym jednym kwadrancie. U takiego pacjenta, umieszczenie pierścienia napinającego kapsulę w celu zapewnienia równowagi równikowej pozwoli na łatwiejsze wycentrowanie IOL.”
Dr Wallace sugeruje sprawdzenie haptyki z soczewką wewnątrz oka. „Jeśli soczewka nie wydaje się centrować prawidłowo, może być haptyka, która nie działa prawidłowo,” zauważa. „Trudno to stwierdzić, jeśli nie widać haptyka za tęczówką. Czasami ważne jest, aby zbadać soczewkę, gdy jest jeszcze w oku; obrócić ją do komory przedniej i spojrzeć na haptyki, aby zobaczyć, czy nie ma tam żadnych nieprawidłowości.”
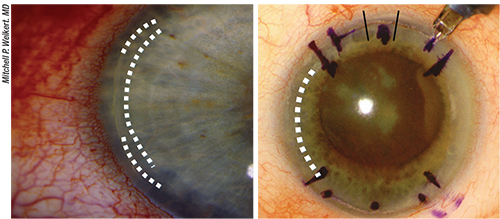
Powyżej, po lewej: Resztkowy astygmatyzm mieszany, niedokorygowany. W tej sytuacji opcje chirurgiczne obejmują dodanie nacięcia rozluźniającego limbal lub otwarcie LRI laserem femtosekundowym. W przypadku pozostawania w obrębie tego samego południka co istniejący LRI, można wydłużyć istniejący LRI lub umieścić dodatkowy LRI centralnie w stosunku do istniejącego. Powyżej, po prawej: Mieszany astygmatyzm rezydualny, skorygowany nadmiernie. Jeśli mamy do czynienia z przerwanym LRI, można go zaszyć, a następnie umieścić terapeutyczną, bandażową, miękką soczewkę kontaktową. Jeśli mamy do czynienia z toryczną soczewką IOL typu „flipped axis”, można dodać LRI w przeciwnej osi. Jednakże jakość widzenia może być pogorszona.
Postępowanie z przechyloną IOL
Dr Yeu zauważa, że IOL, która jest znacznie przechylona może zdecydowanie powodować problem refrakcyjny – szczególnie, gdy jest to IOL wieloogniskowa lub o rozszerzonej głębi ostrości – i prowadzić do przesunięć astygmatyzmu refrakcyjnego. „Praca Mitcha Weikerta i Douga Kocha wykazała, że nierzadko zdarza się, że IOL przechyla się równomiernie w osi poziomej, wywołując łagodny astygmatyzm wbrew regułom.2 Bardziej znaczące przechylenie IOL może wystąpić przy decentracji IOL, skurczu kapsuli, niezamierzonym nieprawidłowym umiejscowieniu haptyków (na przykład jeden w torebce kapsularnej, a drugi w bruździe) lub słabym pokryciu krawędzi optycznej przez przednią torebkę. Z tego powodu ważne jest, abyśmy byli tak dokładni, jak to tylko możliwe podczas wykonywania kapsulorheksji lub kapsulotomii, dlatego używam lasera femtosekundowego lub systemu kapsulotomii Zepto, gdy używam zaawansowanych technologicznie IOL. Te technologie pozwalają mi na wykonanie standaryzowanej, idealnie okrągłej, dobrze wyśrodkowanej kapsulotomii za każdym razem. To pozwala na bardzo obwodowe i równe pokrycie krawędzi optycznej.”
Dr Aminlari zauważa, że kiedy pacjenci zgłaszają się z przechyleniem soczewki – co według niego jest bardzo rzadkie – często wymagają wymiany soczewki. „Niektórzy chirurdzy mogą chcieć podjąć próbę twardówkowej fiksacji soczewki,” mówi. „Możliwe, że zonule utrzymujące worek kapsulowy na miejscu są uszkodzone, a jeśli tak, to nie możemy nic zrobić, aby je naprawić. W takich sytuacjach, prawdopodobnie najbezpieczniejszym podejściem jest usunięcie soczewki z oka i znalezienie lepszego rozwiązania, takiego jak umieszczenie nowej soczewki w bruździe rzęskowej.”
Opcja piggyback
Dr Yeu mówi, że rzadko rozważa wszczepienie soczewki piggyback, ponieważ opcje soczewek są ograniczone. „Kiedyś mieliśmy dostęp do silikonowej, trzyczęściowej IOL firmy STAAR”, podkreśla. „To było świetne rozwiązanie, ponieważ była to przednio zaokrąglona, trzyczęściowa soczewka wykonana z silikonu, nieco większa niż standardowa IOL; można ją było łatwo wprowadzić do bruzdy. Była dostępna w niskich i ujemnych mocach, więc można było jej używać u tych pacjentów, którzy mieli krótkowzroczność lub małą nadwzroczność.
„Teraz nasze opcje są nieco bardziej ograniczone,” kontynuuje. „Bausch + Lomb IOL silikonowy jest trzyczęściowy z kwadratową krawędzią, ale to tylko idzie do zera dioptrii, więc nie może być stosowany u pacjentów z błędem krótkowzroczności. Następnie jest AR40, który jest trzyczęściowym hydro-fobowym akrylowym IOL o okrągłych krawędziach; ta soczewka jest dostępna do mocy minusowych. Istnieją jednak obawy, że jeśli użyje się tego samego materiału do obu IOL-ów, może dojść do międzycentralnej opakeracji. Nie spotkałem się z taką sytuacją, dopóki jedna z soczewek IOL znajduje się w bruździe, a druga w torebce. Jednakże, ponieważ żadna z naszych soczewek nie jest idealna, nie używam opcji drugorzędowej piggy-back bardzo często.”
Dr Wallace mówi, że czasami uciekał się do wszczepienia soczewki piggy-back, aby rozwiązać problem pooperacyjny. „Niektórzy z tych pacjentów nie są dobrymi kandydatami do LASIK,” zaznacza. „To nie są 20-letnie krótkowzroczni. Mają problemy, takie jak suche oko, które mogą być pogorszone przez LASIK. Inne problemy oczne, takie jak cienka rogówka, mogą również sprawić, że pacjent nie jest idealnym kandydatem do zabiegu LASIK. Musisz dokonać dokładnej oceny oka, poza samym błędem refrakcji, aby dowiedzieć się, czy pacjent skorzysta z LASIK.
„Jedną z dobrych rzeczy dotyczących soczewki piggyback w porównaniu do LASIK,” dodaje dr Wallace, „jest to, że jeśli nie działa prawidłowo – jeśli jest degradacja ostrości widzenia – zmiana soczewki jest lepsza niż wykonanie drugiej procedury LASIK, która poświęciłaby więcej tkanki rogówki. Oznacza to, że masz możliwość wyboru, jeśli później będziesz miał kolejną niespodziankę z tym okiem.”
Postop Treatment: Timing Counts
Ponieważ oko może potrzebować tygodni lub miesięcy, aby uspokoić się po operacji – a także dlatego, że niektóre problemy pooperacyjne ustąpią same, jeśli poświęci się na to czas – chirurdzy zgadzają się, że wstrzymanie się z próbami rozwiązania problemów pooperacyjnych (z wyjątkiem malrotacji torycznej IOL) jest ważne.
„Jeśli podejrzewam, że pacjent potrzebuje czasu, aby przyzwyczaić się do soczewek, często nie podejmuję żadnych działań interwencyjnych, dopóki nie upłynie trochę czasu” – mówi dr Aminlari. „Zamiast tego zwracam uwagę na skargi pacjenta, staram się być tak pomocny, jak to tylko możliwe i staję się jego adwokatem. To jest podobne do pacjentów, którzy właśnie zaczęli nosić okulary z soczewkami progresywnymi. Na początku mogą narzekać, ale w końcu przyzwyczajają się do nich. Z czasem pacjenci zaczynają neuroadaptować się do soczewek wieloogniskowych lub soczewek o zwiększonej głębi ostrości, a w dłuższej perspektywie czerpią z nich korzyści.
„Jeśli chodzi o leczenie astygmatyzmu rezydualnego, ważne jest, aby poczekać, aż uzyskasz pomiary, które są spójne”, kontynuuje. „Zazwyczaj wykonuję refrakcję po czterech tygodniach; wtedy sprawdzamy, czy nie ma astygmatyzmu rezydualnego. Jeśli jest, a pacjent ma problemy ze wzrokiem, często rozpoczynam agresywną terapię suchego oka i każę pacjentowi wrócić po miesiącu lub dwóch. Jeśli astygmatyzm jest stały, wtedy wykonuję topografię i sam sprawdzam refrakcję. W tym czasie podejmę decyzję, czy wykonać LRI, LASIK czy wymianę soczewek.
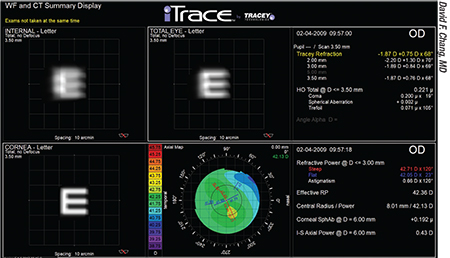
„Jeśli jest to spowodowane rotacją soczewki torycznej, im szybciej ją skorygujesz, tym lepiej” – mówi dr Yeu. „Niektóre technologie, takie jak iTrace z Tracey Technologies, mogą zmierzyć wewnętrzne aberracje i określić, jaka powinna być najlepsza pozycja torycznej IOL. Istnieje również darmowa aplikacja na stronie astigmatismfix.com, która może pomóc w skorygowaniu problemu. Jeśli z niej skorzystasz, bardzo ważne jest, aby dokładnie wiedzieć, jaka jest obecnie pozycja soczewki torycznej; następnie ta informacja musi być połączona z bardzo staranną, dokładną manifestacją refrakcji, albo wykonaną przez Ciebie, albo przez eksperta refrakcjonistę. Dokładne dane będą niezbędne do określenia, jak bardzo implant soczewki powinien być obrócony, aby zminimalizować pooperacyjny błąd refrakcji pacjenta.”
Dopóki problem nie jest związany z obracaniem się soczewki torycznej wewnątrz oka, dr Yeu twierdzi, że ważne jest, aby poczekać z rozwiązaniem problemu, aż pacjent skończy przyjmować krople pooperacyjne. „Jeśli pacjent stosuje leki generyczne, przestawię go na rzadsze dawkowanie lub zacznę stosować leki bez konserwantów”, mówi. „Niektórzy pacjenci bardzo ciężko znoszą konserwanty. Nie jest to częste, ale widziałam pacjentów, których powierzchnia oka wyglądała jakby została pobita, kiedy widziałam ich na wczesnym etapie obserwacji pooperacyjnej. W takiej sytuacji, podaję im niewielką ilość sterydu, odstawiam wszystkie inne leki i robię wszystko, co możliwe, aby zoptymalizować powierzchnię rogówki. Steroid będzie im pomagał przez następne dwa do czterech tygodni. W międzyczasie będę kazał im agresywnie smarować oko sztucznymi łzami bez konserwantów. Kiedy oko wygląda lepiej, mogę użyć zatyczek punkcyjnych i kazać pacjentowi przyjmować suplementy omega-3.”
Dr Aminlari zgadza się. „Często okazuje się, że problem dotyczy raczej pooperacyjnego suchego oka,” mówi. „Dlatego chcę dać pacjentom czas na odstawienie leków pooperacyjnych i zastosowanie agresywnych sztucznych łez, zanim podejmę jakąkolwiek z tych decyzji. Robert T. Crotty, OD, dyrektor kliniczny w Wallace Eye Associates, mówi, że jego doświadczenie potwierdziło tezę, że kluczowe jest odczekanie kilku miesięcy przed próbą kompensacji niedoskonałego wyniku. „Ostatnio dr Wallace założył toryczne soczewki multifokalne w obu oczach pacjenta”, mówi. „Pierwsze oko było świetne; wszystko poszło zgodnie z planem i pacjent był bardzo zadowolony. Następnie wykonaliśmy drugie oko i okazało się, że mamy niewielki astygmatyzm rezydualny, i to w innym kierunku niż się spodziewaliśmy. Soczewka była prawidłowo wyrównana; nie było żadnego problemu z rotacją. Ale pacjent nie mógł uzyskać jasnego widzenia, a my nie mogliśmy go refraktować.
„Jeśli zignorujesz skargi, nawet jeśli uważasz, że nie są one dobrze uzasadnione, skończysz z niezadowolonym pacjentem.”
-R. Bruce Wallace, MD
„Byliśmy zdziwieni, ponieważ nie było żadnego oczywistego wyjaśnienia,” kontynuuje. „Wszystkie jego wyniki badań siatkówki były normalne. Miał niewielkie zmętnienie tylnej torebki oka, ale było ono bardzo wczesne; nie chcieliśmy stosować lasera YAG, mając nadzieję, że to zadziała, ponieważ znacznie utrudniłoby to wymianę soczewki, gdybyśmy musieli to zrobić. Leczymy agresywnie, smarując, ale bezskutecznie. Mimo, że od operacji nie minęło jeszcze 12 tygodni, w końcu zdecydowaliśmy się na usunięcie soczewki. Jednak pacjent przyszedł do nas, abyśmy mogli powtórzyć wszystkie pomiary i oznajmił, że jego wzrok nagle się poprawił. Wykonaliśmy ponowne pomiary, aby przekonać się na własne oczy i okazało się, że wszystkie problemy zniknęły.
„Nauczyliśmy się, że należy trzymać się naszego protokołu” – podsumowuje dr Crotty. „Rzeczy naprawdę zmieniają się z czasem. Dlatego nie lubimy robić nic z pacjentem do około 12 tygodni po operacji. Ten pacjent jest teraz całkowicie szczęśliwy i ma się dobrze, a my nie musieliśmy nic robić. Ale przejście przez dwa miesiące słabego widzenia wymagało odrobiny trzymania za rękę i cierpliwości ze strony lekarza i pacjenta.”
Postoperacyjne perły
Te strategie mogą pomóc w zarządzaniu pacjentami premium, którzy zgłaszają się z obawami pooperacyjnymi:
– Nie ignoruj skarg pooperacyjnych, nawet jeśli uważasz, że są nieuzasadnione. „To musi być zrozumiane przez cały zespół, nie tylko przez lekarza” – podkreśla dr Wallace. „Dotyczy to również techników i wszystkich osób zajmujących się pacjentem. Pacjenci chcą czuć, że ci zależy. Jeśli zignorujesz skargi, nawet jeśli uważasz, że nie są one uzasadnione, skończysz z niezadowolonym pacjentem. Przynajmniej każ pacjentowi wrócić na ponowny pomiar i nie pobieraj opłaty za wizytę. To są podstawowe rzeczy, ale pomagają utrzymać zadowolenie pacjenta.”
Dr Aminlari zgadza się, zauważając, że ważne jest, aby upewnić się, że pacjenci wiedzą, że jesteś po ich stronie. „Większość dolegliwości pooperacyjnych można naprawić, więc słuchanie naszych pacjentów i bycie ich rzecznikiem jest moim zdaniem najważniejszym aspektem opieki pooperacyjnej” – mówi. „Z pewnością nie należy lekceważyć skarg pacjentów. Możemy wykonać doskonały zabieg, ale okres pooperacyjny może nie być idealny dla pacjenta.”
|
Przedoperacyjne perły w zapobieganiu problemom pooperacyjnym |
||
|
– Oddziel problemy, którymi możesz się zająć, od tych, które prawdopodobnie rozwiążą się z czasem. Dr Aminlari zwraca uwagę, że dokonanie tego rozróżnienia staje się łatwiejsze wraz z doświadczeniem. „Dlatego tak ważne jest, aby porozmawiać z pacjentami i zrozumieć, skąd pochodzą”, mówi. „Następnie należy przeprowadzić bardzo dokładną kontrolę, aby upewnić się, że wykluczasz bardziej znaczące potencjalne problemy, takie jak obrzęk plamki żółtej lub znaczne suche oko. Te rzeczy mogą być leczone, potencjalnie poprawiając wzrok pacjentów, ale większość pacjentów będzie miała dolegliwości związane z wysokimi oczekiwaniami. Ważne jest, aby uspokoić pacjenta i uświadomić mu, że neuroadaptacja do tych soczewek może potrwać do sześciu miesięcy.”
– Nie należy korygować astygmatyzmu wyłącznie na podstawie topografii lub zanim powierzchnia oka nie będzie nieskazitelna. „Nie powinniśmy korygować resztkowego błędu refrakcji na podstawie tego, co widzimy topograficznie, zwłaszcza jeśli istnieje rozbieżność pomiędzy wielkością i południkiem resztkowego astygmatyzmu na topografii a tym, co można znaleźć za pomocą IOLMastera lub Lenstara” – mówi dr Yeu. „Dane topograficzne mogą być również zmienione przez guzkowe zwyrodnienie Salzmanna lub pterygium, więc musimy oczyścić powierzchnię oka zanim spróbujemy naprawić błąd astygmatyczny.”
– Sprawdź czy nie ma pooperacyjnej suchości oka. Dr Aminlari mówi, że suche oko jest istotnym czynnikiem w jego populacji pacjentów (częściowo dlatego, że znajduje się w Kalifornii, gdzie zazwyczaj jest sucho i słonecznie). „Wielu pacjentów musi być leczonych przedoperacyjnie z powodu suchego oka, ale widzę to również pooperacyjnie”, mówi. „Wiele leków, które podajemy pacjentom po operacji, zawiera środki konserwujące i może powodować suchość oka. Tak więc agresywne leczenie suchego oka, zarówno przed jak i po operacji zaćmy, będzie pomocne w oczyszczeniu powierzchni oka, aby umożliwić optymalne widzenie. Należy pamiętać, że pierwszą powierzchnią refrakcyjną oka jest film łzowy, więc aby uzyskać najlepszą funkcję wzrokową, należy go zoptymalizować.”
– Upewnij się, że personel jest przeszkolony w zakresie używanych soczewek. „Kiedy zaczynamy oferować soczewki zaawansowane technologicznie, sprowadzamy przedstawiciela firmy, aby porozmawiał z naszym personelem” – mówi dr Aminlari. „Przedstawiciel opowiada nam o doświadczeniach innych lekarzy związanych z daną soczewką. Dzięki temu, że personel wie o tych problemach, może uspokoić pacjentów, którzy mają problemy po operacji. Mogą również informować mnie o tym, co mówi pacjent”.
„Jest to szczególnie pomocne, ponieważ czasami pacjenci są bardziej otwarci w kontaktach z technikiem niż z lekarzem”, zauważa. „Pacjent może nie chcieć, aby lekarz uważał go za narzekacza, więc może nie mówić lekarzowi rzeczy, które powie technikowi. Jest to kolejny powód, dla którego dobrze jest, aby mój technik był na bieżąco z technologią, której używam.”
|
Preoperacyjne perły (ciąg dalszy) |
||
|
Things are Getting Better
Implantacja soczewek premium może wydawać się zniechęcająca dla chirurgów, którzy jeszcze tego nie robią, w niemałej części ze względu na potencjał zakończenia z niezadowolonymi pacjentami, którzy zapłacili dodatkowe pieniądze out-of-pocket. Dr Wallace ma jednak nadzieję, że większość chirurgów nie jest zniechęcona, ponieważ problemy pooperacyjne po wszczepieniu soczewek premium występują coraz rzadziej.
„Myślę, że wielu chirurgów boi się używać soczewek wieloogniskowych, ponieważ oczekiwania pacjentów są znacznie wyższe, kiedy trzeba zapłacić dodatkowe pieniądze za to, co się otrzymuje” – mówi. „To prawda, ale jest to problem, który może być rozwiązany.
„Niestety, chirurdzy słyszą straszne historie o niektórych pacjentach i to sprawia, że są zdenerwowani oferowaniem tych soczewek”, dodaje. „Nikt nie chce wracać do operacji i wyjmować soczewki. Ale ważne jest, aby zdać sobie sprawę, że problemy, które mogą wymagać eksplantacji soczewki premium są obecnie dość rzadkie.” REVIEW
Dr Aminlari, Wallace i Crotty nie mają istotnych powiązań finansowych z żadnym z omawianych produktów. Dr Yeu jest konsultantem firm Carl Zeiss Meditec i Bausch + Lomb.
1. Gupta PK, Drinkwater OJ, VanDusen KW, Brissette AR, Starr CE. Prevalence of ocular surface dysfunction in patients presenting for cataract surgery evaluation. J Cataract Refract Surg 2018;44:9:1090-1096.
2. Wang L, Guimaraes de Souza R, Weikert MP, Koch DD. Evaluation of crystalline lens and intraocular lens tilt using a swept-source optical coherence tomography biometer. J Cataract Refract Surg 2019;45:1:35-40.
3. Trattler W, Donnenfeld E, Majmudar P, et al. Incidence of concomitant cataract and dry eye: A prospective health assessment of cataract patients’ ocular surface. IOVS 2010;51:5411.
4. Woodward MA, Randleman JB, Stulting RD. Dissatisfaction after multifocal intraocular lens implantation. J Cataract Refract Surg 2009;35:6:992-7.
.