By RANZCOG Intrapartum Fetal Surveillance (IFS) Guideline 20141 definition, a fetal bradycardia is a fetal heart rate (FHR) below 100 beats per minute (bpm) for more than five minutes. Jest to prosta definicja, która jest dość spójna w literaturze. W praktyce jednak bradykardia płodu może być określana jako hipoksyjna lub niehipoksyjna.
W programie edukacyjnym RANZCOG Fetal Surveillance Education Program2 (FSEP) odnosimy się do niehipoksyjnej bradykardii płodu jako bradykardii podstawowej. Innymi słowy, płód z bradykardią, której nie można przypisać niedotlenieniu. Biorąc pod uwagę, że wytyczne RANZCOG IFS definiują normalną podstawową częstość akcji serca płodu na 110-160bpm, obejmowałoby to również płód z podstawową częstością akcji serca płodu pomiędzy 100 a 110bpm.
Najczęstsze przyczyny (non-hypoxic) płodu linii podstawowej bradykardia obejmowałyby dojrzałego układu przywspółczulnego (ryc. 1), matczyne leki (wysokie dawki beta-blokery), wady przewodzenia serca płodu (blok serca), lub, sporadycznie, co okazuje się być przypadkowe monitorowanie tętna matki, zwłaszcza w aktywnym porodzie. Te płody, a nawet matka, będą zazwyczaj wykazywać jedną lub więcej fizjologicznie uspokajających cech, takich jak regularne ruchy, normalna zmienność linii podstawowej, przyspieszenia lub nawet proste spowolnienia. Chociaż blokada serca płodu lub przypadkowe monitorowanie częstości akcji serca matki mogą ostatecznie mieć konsekwencje dla dobrostanu płodu, nie są one przedmiotem zainteresowania w tym artykule.
Kardiotokografia przedporodowa (CTG) na rycinie 1 została zarejestrowana u kobiety w 41+4 tygodniu ciąży. Kobieta była monitorowana w kierunku po-daty. AFI wynosiło 12 cm. Przy podstawowej częstości akcji serca płodu 90-95 uderzeń na minutę, normalnej podstawowej zmienności i przyspieszeniach jest to dobrze dotleniony płód. Jednakże, z definicji jest to nieprawidłowe CTG. Przy braku leków matki, podstawowa bradykardia jest najprawdopodobniej wynikiem dojrzałego przywspółczulnego układu nerwowego. Płód ma się dobrze.
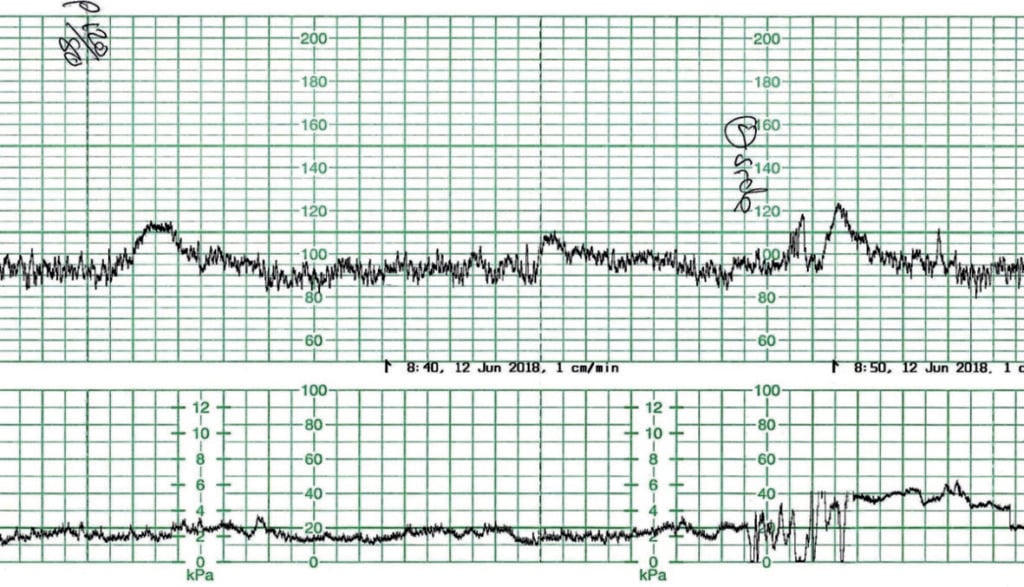
Ryc. 1. Podstawowa bradykardia płodu.
Bradykardia hipoksyjna płodu jest krytycznym czasowo wzorcem rytmu serca, wymagającym natychmiastowego rozpoznania i odpowiedniego postępowania. Badania wykazują, że im dłuższa bradykardia, tym gorsze wyniki.3 Jeśli płód jest naprawdę zagrożony, jest niedostatecznie zaopatrywany w tlen. Dlatego postępowanie pierwszego rzutu, do pewnego stopnia niezależnie od przyczyny niedotlenienia, powinno być następujące:
- ułożenie matki w celu ograniczenia ucisku pępowiny i poprawy jej ciśnienia tętniczego,
- skorygowanie ciśnienia tętniczego u matki zgodnie z wymaganiami; oraz
- wyeliminowanie czynności macicy, jeśli jest obecna, za pomocą 250 μg terbutaliny SC (lub jej odpowiednika).
Szczegółowe postępowanie, w tym poród, będzie w dużej mierze uzależnione od ogólnego obrazu klinicznego, oceny fizjologicznych podstaw bradykardii oraz odpowiedzi na postępowanie pierwszego rzutu. Należy przeprowadzić badanie przez pochwę w celu oceny postępu, wykluczenia wypadnięcia pępowiny, ułatwienia założenia elektrody na skórę głowy płodu i określenia możliwego sposobu porodu. Jeżeli fizjologiczne podłoże bradykardii płodu jest niepewne, należy rozważyć wystąpienie zdarzenia wskaźnikowego, takiego jak przerwanie ciąży lub pęknięcie macicy.
Najczęstsze przyczyny utrzymującego się niedotlenienia płodu i następowej bradykardii obejmują hiperstymulację macicy (poprzez tachysystolię lub hipertonus),4 niedociśnienie u matki (pozycyjne, proceduralne lub anestezjologiczne),5 utrzymujący się ucisk pępowiny, w tym wypadnięcie pępowiny, lub szybkie opadanie główki płodu przez miednicę. Mniej powszechną przyczyną może być przerwanie łożyska, zawał łożyska, pęknięcie macicy lub niedotlenienie matki.
Na szczęście większość bradykardii płodowych ma bezpośrednią przyczynę i jest możliwa do odpowiedniego postępowania bez konieczności nagłego porodu cesarskiego. Uznając, że niektóre bradykardie mają nieznaną etiologię, należy pamiętać, że przygotowanie do porodu operacyjnego powinno stanowić część ogólnej strategii postępowania w tych przypadkach. Jest to szczególnie ważne, gdy może dojść do opóźnienia w otwarciu sali operacyjnej, na przykład w mniejszym szpitalu poza godzinami pracy. Planowanie z wyprzedzeniem jest w tych okolicznościach kluczowe.
Zbyt często „nieznaną etiologią” bradykardii jest po prostu źle zarejestrowana hiperstymulacja macicy. Klinicyści zazwyczaj ciężko pracują, aby zapewnić wysoką jakość zapisu rytmu serca płodu, ale nie zawsze jest to możliwe w przypadku skurczów macicy. Rola cewnika do pomiaru ciśnienia wewnątrzmacicznego, choć skuteczna, nie jest dobrze zdefiniowana.
Rycina 2 przedstawia taki przykład, gdzie u kobiety z ciążą 39+6 tygodni, z powodu powolnego postępu ciąży, zastosowano Syntocinon. Nie występowały inne znane czynniki ryzyka. Poprzednie badanie CTG wykazało podstawową częstość akcji serca płodu 145 uderzeń na minutę z normalną zmiennością podstawową. Sporadycznie występowały przyspieszenia. Odnotowano pojedyncze, zmienne spowolnienia, spadające o 30-60 uderzeń na minutę, trwające 45-60 sekund. Aktywność macicy zarejestrowano o 3-4:10 strong.
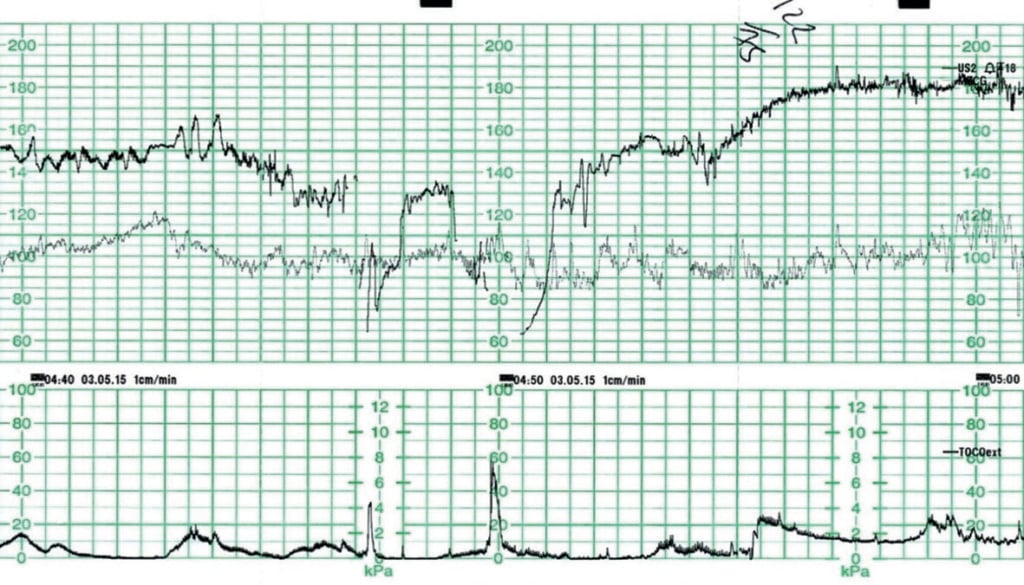
Ryc. 2. Bradykardia płodu spowodowana (słabo zarejestrowaną) hiperstymulacją macicy.
Zarządzanie obejmowało zmianę pozycji matki i zaprzestanie podawania Syntocinonu. Badanie pochwy o godzinie 04:50 ujawniło grubą przednią wargę szyjki macicy i płód w bezpośredniej pozycji OP. Widoczne jest przekroczenie prędkości po wyhamowaniu, ponieważ płód kompensuje okres niedotlenienia. Kobieta została przeniesiona do sali operacyjnej w celu przeprowadzenia cesarskiego cięcia, a dziecko urodziło się w dobrym stanie. Stężenie mleczanów w tętnicy pępowinowej i żyle mieściło się w zakresie normy.
Późniejsza ocena i dyskusja dotycząca CTG skupiła się na fakcie, że podczas gdy skurcze były rejestrowane jako silne o 3-4:10 i wydawały się „skromne” na CTG, większość z nich trwała ponad dwie minuty. W tym czasie nie rozważano zastosowania tokolizy i na szczęście nie była ona konieczna. Tę aktywność macicy należało opisać jako hiperstymulację macicy (przez hipertonus)6 i wcześniej można było rozważyć postępowanie zachowawcze.
Rycina 3 została zarejestrowana u kobiety z ciążą mnogą w 40 tygodniu ciąży. Była ona monitorowana w związku z deceleracją zauważoną podczas osłuchiwania. Kobieta zmieniła pozycję na czworakach w wyniku wzrastającego ciśnienia w jelitach. Podczas gdy wzywano pomoc i przygotowywano się do przyspieszenia porodu, nastąpił poród samoistny. Badanie CTG przed wystąpieniem bradykardii wskazuje na dobrze dotleniony płód i można się spodziewać, że dziecko po urodzeniu będzie w dobrym stanie. Dziecko urodziło się lekko „ogłuszone” o godzinie 10:50 z punktacją w skali Apgar 7 i 9. Nie wymagało resuscytacji. Nie wykonano laktacji pępowiny.
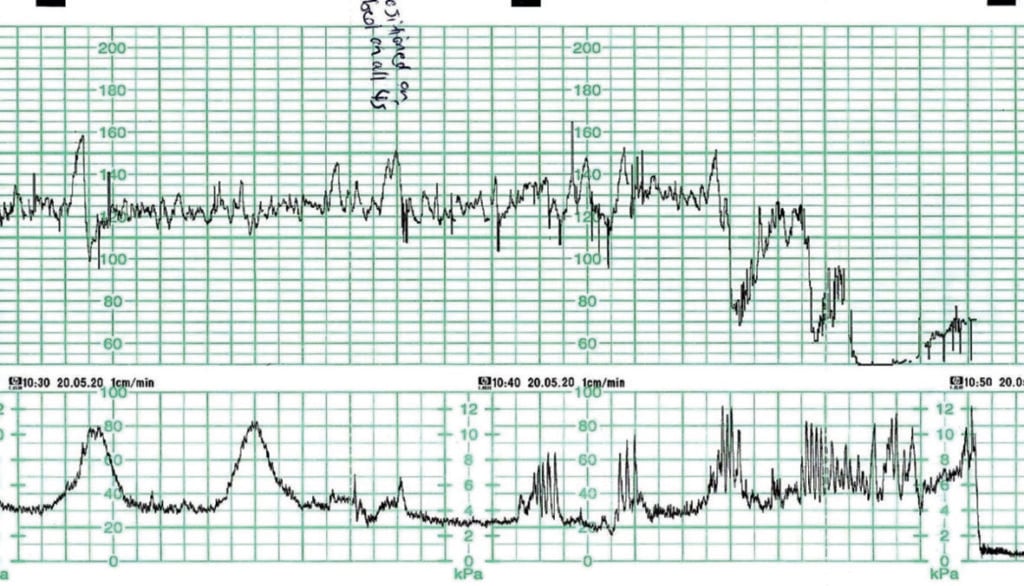
Ryc. 3. Bradykardia płodu spowodowana szybkim postępem/odejściem/porodem.
Rysunek 4 został zarejestrowany u kobiety w ciąży pierwotnej, indukowanej w terminie z powodu zmniejszonych ruchów płodu. Dojrzewanie szyjki macicy przeprowadzono za pomocą cewnika balonowego. Badania CTG przed i po założeniu cewnika balonowego były prawidłowe. Wykonano sztuczne pęknięcie błon płodowych, z którego wypłynął czysty płyn. Około dwie godziny wcześniej rozpoczęto wlew Syntocinonu. Poprzednie badanie CTG wykazało podstawową częstość akcji serca płodu 130-135 uderzeń na minutę z normalną zmiennością podstawową. Nie zaobserwowano żadnych przyspieszeń. Odnotowano pojedyncze zmienne spowolnienia, w dół o 30-40 uderzeń na minutę, trwające 30-45 sekund. Aktywność macicy zarejestrowano przy 3-4:10 strong.
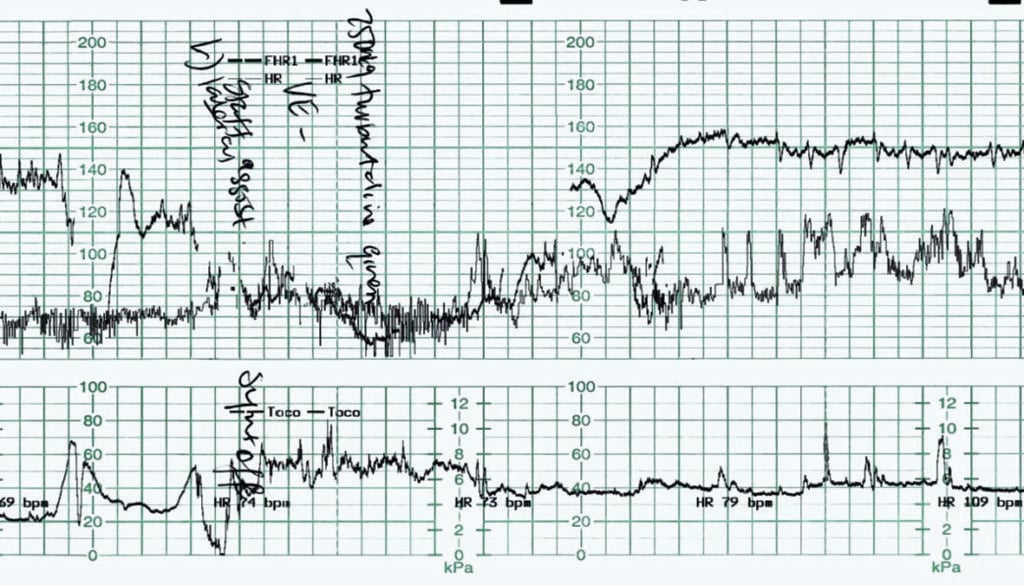
Ryc. 4. Bradykardia płodu.
Zarządzanie w tym przypadku było terminowe i właściwe. Początkowo zmieniono pozycję matki i przerwano wlew Syntocinonu. Wykonano badanie pochwy, które wykazało rozwarcie szyjki macicy na 5-6 cm i brak widocznej pępowiny. Podano podskórnie terbutalinę 250µg, przygotowując się do porodu cesarskiego. Ponownie widoczne jest przekroczenie częstości akcji serca płodu po zwolnieniu akcji serca. Odpowiedź płodu uniemożliwiła przeprowadzenie nagłego porodu. Podawanie Syntocinonu zostało wznowione około godzinę później, kiedy podstawowa częstość akcji serca płodu oraz podstawowa zmienność powróciły do normy. Ponieważ większość skurczów macicy trwała 90-120 sekund, przy rozsądnym stosowaniu Syntocinonu utrzymano częstość skurczów 3:10. Ostatecznym rezultatem był wspomagany poród pochwowy, który odbył się około 6 godzin później, a dziecko urodziło się w dobrym stanie. Stężenie mleczanów w tętnicy i żyle pępowinowej wynosiło 6,7 i 4,4 mmol/l, co mieści się w normalnym zakresie dla porodu drogą pochwową.
Choć istnieją przeciwwskazania do stosowania terbutaliny/tolizy, takie jak przerwanie łożyska lub choroba serca matki, jest to prawdopodobnie niedostatecznie wykorzystywane narzędzie w naszym postępowaniu w przypadku hiperstymulacji macicy. Spodziewane są efekty uboczne w postaci tachykardii matczynej i płodowej. Obawy dotyczące atonii macicy i nadmiernego krwawienia w wyniku stosowania terbutaliny nie znajdują potwierdzenia w piśmiennictwie, a przy bardzo krótkim okresie półtrwania są mało prawdopodobne. Co ważne, terbutalina nie przerywa porodu, ale ułatwia resuscytację wewnątrzmaciczną i „kupuje” czas na podjęcie decyzji dotyczących postępowania. Dzięki krótkiemu okresowi półtrwania większość kobiet wznawia skurcze w ciągu 15 minut, co zapewnia klinicystom „test wysiłkowy” płodu, pomagający w podejmowaniu decyzji dotyczących postępowania.
Chociaż niektóre bradykardie płodowe ostatecznie nie poddają się leczeniu, stanowią one mniejszość. Spośród tych, które są możliwe do opanowania, wiele jest wynikiem hiperstymulacji macicy. Ponieważ większość dobrze rozwiniętych płodów w terminie wymaga co najmniej 60-90 sekund „odpoczynku” macicy pomiędzy skurczami, aby utrzymać odpowiednie utlenowanie, lekarze powinni być świadomi znaczenia prawidłowej oceny nie tylko skurczów, ale także przerwy pomiędzy nimi.
Liczą się przerwy pomiędzy skurczami, a nie same skurcze! Klinicyści powinni również znać swój protokół dotyczący tokolizy, ponieważ może dojść do hiperstymulacji macicy.
- Royal Australian and New Zealand College of Obstetricians and Gynaecologists. Intrapartum Fetal Surveillance Clinical Guideline Third Edition. East Melbourne, Victoria: RANZCOG, 2014.
- The RANZCOG Fetal Surveillance Education Program (FSEP) www.fsep.edu.au
- Giorn It. Ost Gin. Giornale Italiano di Ostetricia e Ginecologia CIC Edizioni Internazionali 2013 November-December; 35(6):717-721. ISSN: 0391-9013 Published online 2014 marzec
- The RANZCOG Fetal Surveillance Education Program (FSEP) www.fsep.edu.au
- Edward T. Riley MD Labour analgesia and fetal bradycardia. Canadian Journal of Anaesthetics 2003 / 50: 6 / pp R1-R3.
- Royal Australian and New Zealand College of Obstetricians and Gynaecologists. Intrapartum Fetal Surveillance Clinical Guideline Third Edition. East Melbourne, Victoria: RANZCOG, 2014.