Editor original – Lauren Newcombe în cadrul proiectului Rețeaua Mondială de Fizioterapie pentru Reabilitarea Amputaților
Contribuitori principali – Sheik Abdul Khadir, Tarina van der Stockt, Tony Lowe, Aicha Benyaich și Kim Jackson
Introducere
Ca în cazul oricărei intervenții chirurgicale, efectuarea unei amputații implică un risc de complicații. Chirurgii vor încerca să reconstruiască membrul cât mai bine posibil, ținând cont de viabilitatea țesuturilor moi, de lungimea osului și de alte considerente anatomice. Cu toate acestea, starea de boală subiacentă și managementul postoperator pot duce la complicații, dintre care cele mai frecvente sunt:
- Oedemul
- Rănile și infecția
- Durerile
- Slăbiciunea musculară și contracturile
- Instabilitatea articulară
- Disfuncția autonomă
- Complicațiile specifice osteointegrării
Low et al. au analizat datele a 2879 de pacienți din SUA care au suferit amputații majore ale membrelor inferioare în urma unor leziuni traumatice ale membrelor inferioare. Aceștia au descoperit o rată ridicată de complicații în rândul acestui grup de pacienți și cel puțin 41,8% dintre acești pacienți au trebuit să fie supuși la cel puțin o amputație de revizie. Acești pacienți au stat cu 5,5 zile mai mult în spital în comparație cu pacienții care nu au fost supuși unei revizii. Pentru această populație, sindromul de compartiment în urma traumei inițiale a fost un factor predictiv semnificativ al complicațiilor post-operatorii.
Oedemul
Oedemul de bonton apare ca urmare a traumatismelor și a manipulării necorespunzătoare a țesuturilor în timpul intervenției chirurgicale . După amputație, există un dezechilibru între transferul de lichid prin membranele capilare și reabsorbția limfatică . Acest lucru, în combinație cu tonusul muscular redus și inactivitatea, poate duce la edemul de ciot. Complicațiile care pot apărea din cauza edemului de butuc includ deteriorarea plăgii, durere, mobilitate redusă și dificultăți în montarea protezelor.
Numeroase intervenții sunt utilizate pentru a gestiona și preveni edemul de butuc postoperator, inclusiv, șosete de compresie, pansamente rigide detașabile, exerciții fizice, plăci pentru butuci în scaun cu rotile și ajutor pentru PPAM. Ghidul BACPAR privind edemul postoperator (2012) detaliază dovezile care stau la baza acestor intervenții și recomandă utilizarea pansamentelor rigide detașabile atunci când expertiza, timpul și resursele permit acest lucru. De asemenea, conform acestui ghid, ajutorul PPAM, plăcile pentru butuci și ciorapii de compresie au unele dovezi pentru controlul edemului, dar aceasta nu este funcția lor principală. Pentru mai multe informații, a se vedea Managementul post-chirurgical acut al amputatului.
Rănile și infecțiile
Infecția la locul intervenției chirurgicale după amputație este frecventă și, pe lângă creșterea morbidității pacientului, poate avea efecte negative asupra vindecării, a durerii fantomă și a timpului până la montarea protezei . Factorii de risc pentru o infecție a bontului includ diabetul zaharat, vârsta înaintată și fumatul, care sunt toți numitori comuni în rândul populației amputate . Decizia de a introduce un drenaj și de a utiliza cleme în locul suturilor este, de asemenea, asociată cu un risc crescut de infecție.
Literatura sugerează o rată de infecție postoperatorie care variază între 12-70% în Marea Britanie, dar acest lucru se datorează în mare măsură variației în clasificarea rănilor de ciot. Criteriile Centrului pentru Controlul Bolilor (Centre for Disease Control (CDC) Surgical Site Infection (SSI) Criteria (2008) urmărește să facă această clasificare mai standardizată:
| Infecție superficială a locului de operație incizală | Infecție profundă a locului de operație incizală |
|---|---|
|
O infecție superficială a locului de operație incizală trebuie să îndeplinească următorul criteriu :
|
O infecție incizională profundă a locului intervenției chirurgicale îndeplinește următorul criteriu :
|
Consecințele potențiale ale infecției includ terapia VAC, debridarea plăgii și intervenția chirurgicală de revizuire. Acest lucru poate crește durata șederii în spital și riscul de morbidități secundare, cum ar fi pneumonia sau reducerea funcției. Rănile trebuie să fie inspectate în mod regulat, astfel încât să poată fi detectate orice semne de infecție.
Raia se poate deschide, de asemenea, de-a lungul liniei chirurgicale (dehiscență). Acest lucru se întâmplă atunci când rana nu este suficient de puternică pentru a rezista forțelor plasate pe ea și ar putea duce la expunerea mușchilor și a oaselor. Aceste forțe includ o cădere directă (cea mai frecventă), o traumă sau o forfecare. Alte cauze pot include îndepărtarea prea devreme a suturilor sau umflarea membrului rezidual. Intervenția chirurgicală este de obicei indicată în cazul dehiscenței totale.
Se pot întâlni următoarele tipuri de răni:
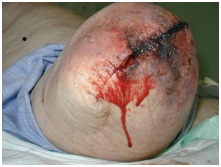
Necroză tisulară
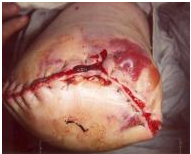
Perfuzia tisulară deficitară duce la ischemie și necroză. Se pot observa modificări cutanate întunecate, decolorare pestriță și sloiuri. Aceasta poate duce la deteriorarea ulterioară a plăgii și la dehiscență . În funcție de amploarea țesutului neviabil, este adesea necesară debridarea plăgii sau intervenția chirurgicală de revizie.
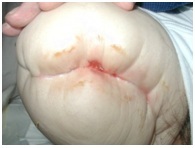
Bicule cutanate
Edemul plăgii, elasticitatea redusă sau pansamentele strânse pentru cioturi și pansamentele adezive aplicate cu tensiune pot crește frecarea epidermei și pot provoca apariția de bășici la nivelul pielii. De asemenea, se pot forma vezicule din cauza unei infecții, a tracțiunii și a unei reacții alergice.
Sinusuri și osteomielită
Un sinus profund, infectat, poate adesea masca osteomielita și întârzia vindecarea. Sinusul se poate extinde de la piele până la țesuturile subcutanate și managementul include adesea o terapie antibiotică agresivă. Uneori, intervenția chirurgicală este o opțiune, cu toate acestea, acest lucru poate avea un impact asupra formei butucului și a rezultatelor reabilitării
Mai multe informații despre vindecarea rănilor în urma amputării membrelor inferioare de la The American Academy of Orthotists & Prosthetists.
Durere
Durerea este o consecință inevitabilă a amputării. Există mai multe tipuri de senzații în urma unei amputații care trebuie discutate atunci când se face referire la durerea în urma amputării. Unele dintre ele sunt extrem de dureroase și teribil de neplăcute; altele sunt pur și simplu ciudate sau deconcertante. Într-o formă sau alta, acestea sunt experimentate de majoritatea oamenilor în urma unei amputații.
Durerea post-amputație poate fi izolată la nivelul membrului rezidual sau poate apărea ca durere fantomă. Pentru mulți, durerea nu va rezulta doar din traumatismul operației, ci va include și o prezentare neuropatică cunoscută sub numele de durere a membrului fantomă (PLP). Atunci când amputarea a rezultat în urma unui incident traumatic, cum ar fi în cazul unui dezastru, acest lucru poate fi complicat de leziuni coexistente la același membru sau la alte părți ale corpului. Pentru fizioterapeuții implicați în etapele timpurii și post acute ale reabilitării, provocarea constă în determinarea cauzelor nociceptive și neuropatice care necesită atenție pentru a gestiona pacientul și pentru a permite astfel o reabilitare eficientă.
- Durerea post-amputație: Durerea post-amputație la locul plăgii trebuie distinsă de durerea la nivelul membrului rezidual și al membrului fantomă. După amputație, toate trei pot apărea împreună
- Durerea membrului rezidual (RLP): Pacienții pot simți adesea durere sau senzații în zonele adiacente părții amputate a corpului. Acest lucru este cunoscut sub numele de durere a membrului rezidual (RLP) sau durere de ciot. Aceasta este adesea confundată cu și intensitatea ei este adesea corelată pozitiv cu PLP.
- Senzația de membru fantomă: Aceasta este o experiență normală pentru majoritatea persoanelor amputate, dar nu este o senzație nocivă, care ar putea fi descrisă de pacient ca fiind neplăcută. Adesea poate fi descrisă ca o ușoară senzație de furnicături sau, în astfel de cazuri, reasigurarea este cheia.
- Durerea membrului fantomă (Phantom Limb Pain – PLP): Clasificată ca durere neuropatică, în timp ce RLP și durerea post-amputație sunt clasificate ca durere nociceptivă. PLP este adesea mai intensă în porțiunea distală a membrului fantomă și poate fi exacerbată sau provocată de factori fizici (presiune asupra membrului rezidual, momentul zilei, vremea) și de factori psihologici, cum ar fi stresul emoțional. Printre descriptorii utilizați în mod obișnuit se numără: ascuțit, crampă, arsură, electricitate, săritură, strivire și crampă.
În plus față de aceste 4 tipuri de durere care pot fi resimțite în urma amputării, clinicienii ar trebui să fie conștienți și de durerea care poate fi cauzată de patologia coexistentă:
- Durerea vasculară – cum ar fi claudicația indusă de exerciții fizice sau durerea cauzată de o boală vasculară
- Durerea musculo-scheletală – durerea cauzată de alte leziuni suferite în timpul unei amputații traumatice, durerea musculo-scheletală cauzată de modele de mers anormale, durerea cauzată de procesele normale de îmbătrânire sau de uzura excesivă a articulațiilor și a țesuturilor moi ale membrului rezidual.
- Neuroame – durere localizată, ascuțită/înțepătoare/paralizie reprodusă prin palpare locală și semnul lui Tinel, ameliorată prin injecție de LA.
Durerea protetică este, de asemenea, o preocupare și poate fi cauzată de:
- Încapsularea necorespunzătoare – lipsă de contact distal, relief osos insuficient, prea strâns, prea slăbit, pistonarea cauzând fricțiune/blistere
- Aliniere și distribuție incorectă a presiunii
- Proteză îmbrăcată incorect, inclusiv numărul/ grosimea ciorapilor
- Transpirație excesivă/descompunere a pielii Hiperplazie verucoasă
Tratamente
Există o mare varietate de metode medicale/chirurgicale și nemedicale pentru tratamentul durerii post-amputație:
- Analgezie postoperatorie adecvată
- Educația pacientului
- Limitați edemul
- Preveniți contracturile
- Ajutați slăbiciunea și dezechilibrele musculo-scheletice
- Desensibilizare – masaj/bandaj
- Puneți pacientul în mișcare, distragerea ajută
- Învățarea timpurie a protezelor
Mai jos, Peter Le Feurve, un fizioterapeut interesat de durere, vorbește despre gestionarea durerii la persoanele amputate;
Citește mai multe despre Managementul durerii la persoanele amputate
Citește despre Durerea membrului fantomă
Citește despre Terapia în oglindă și Imagistica motorie gradată
Slăbiciune musculară, contracturi și instabilitate articulară
După amputație, nu este neobișnuit ca pacienții să experimenteze durere, slăbiciune musculară sau instabilitate în structuri care nu sunt direct asociate cu amputația. Aceste structuri compensatorii sunt mușchii și articulațiile care sunt necesare pentru a îndeplini funcții suplimentare după amputație, ceea ce duce adesea la rigiditate, spasm sau durere.
Efectele repausului la pat și ale mobilității reduse sunt, de asemenea, bine documentate. Decondiționarea are ca rezultat diminuarea masei musculare, scurtarea sarcomerilor, reducerea forței musculare și modificări ale structurilor cartilaginoase . Prin urmare, este esențial ca pacienții amputați să întreprindă programe de reabilitare funcțională și programe personalizate de exerciții fizice încă din prima zi după operație. Contractele de flexie a șoldului și a genunchiului sunt complicații frecvente după amputație și pot avea un impact semnificativ asupra reabilitării protetice.
Ar trebui încorporate exercițiiROM pentru a evita contracturile, precum și poziția culcat în decubit ventral pentru a preveni contracturile de flexie a șoldului, un sac de nisip ar putea fi plasat lângă reziduu pentru a preveni o contractură de abducție a șoldului. De asemenea, un sac cu nisip ar putea fi plasat pe partea inferioară a unui reziduu transtibial atunci când pacientul este în decubit ventral, pentru a preveni contracturile de flexie a șoldului….
Regimurile de fizioterapie ar trebui să cuprindă următoarele elemente:
- Exerciții de amplitudine a mișcărilor
- Exerciții de întărire
- Întinderi
- Exerciții de stabilitate centrală
- Exerciții de mobilitate timpurie
- Exerciții de transfer
- Exerciții de echilibru
- Ajutorarea PPAM și mersul re-.educația
Disfuncție autonomă
Sindroamele durerii regionale complexe (CRPS) sunt tulburări dureroase neuropatice care se dezvoltă ca o consecință disproporționată a traumatismelor care afectează membrele . Simptomele includ durere distală, alodinie și disfuncție autonomă și motorie. Membrul rezidual poate apărea fierbinte, umflat și trofic datorită controlului alterat al sistemului nervos simpatic.
Din cauza lipsei de înțelegere a anomaliilor fiziopatologice care stau la baza CRPS, tratamentul ar trebui să fie multidisciplinar și să cuprindă neurologi, fizioterapeuți și psihologi, pentru a numi doar câțiva. Antidepresivele s-au dovedit a fi benefice în reducerea durerii neuropatice, alături de blocurile nervoase, TENS, exercițiile fizice gradate și mobilizarea.
Complicații specifice osteointegrării la pacienții trans-femorali
Complicații majore rare
- Mecanice: fracturi ale șuruburilor pilonului, ale pilonilor, ale dispozitivelor de fixare, slăbirea implantului
Complicații minore frecvente:
- Cea mai frecventă este infecția superficială și complicațiile țesuturilor moi
Resurse
Complicații musculo-scheletice la amputați: Their Prevention and Management
- 1.0 1.1 Low EE, Inkellis E, Morshed S. Complications and revision amputation following trauma-related lower member loss. Leziuni. 2017 Feb 1;48(2):364-70. (rezumat)
- Elizabeth Bouch, Katie Burns, Elizabeth Geer, Matthew Fuller și Anna Rose. Ghid pentru echipa multidisciplinară privind gestionarea edemului rezidual postoperator la persoanele amputate la nivelul membrelor inferioare. BACPAR
- Airaksinen, O., Kolari, P.J., Herve, R. și Holopainen, R. (1988) Treatment of post-traumatic oedema in lower legs using intermittent pneumatic compression. Scandinavian Journal of Rehabilitation Medicine, 20(1), pp.25-28
- Engstrom, B și Van de Ven, C (1999). Terapia pentru amputați. Churchill Livingstone.
- Bouch E, Burns K, Geer E, Fuller M, Rose A. Guidance for the mulfi-disciplinary team on the management of post-operafive residuum oedema in the lower member amputees. Ghidul BACPAR privind edemul postoperator (2012)
- Coulston, J E, Tuff V, Twine C P, Chester J F, Eyers P S și Stewart A H R (2012) Surgical Factors in the Prevention of Infection Following Major Lower Limb Amputation. European Journal of Vascular and Endovascular Surgery, 43 (5), pp.556-560
- 7.0 7.1 Mcintosh J și Earnshaw J J J (2009) Antibiotic Prophylaxis for the Prevention of Infection after Major Limb Amputation. Jurnalul european de chirurgie vasculară și endovasculară. 37 (6) pp.696-703
- http://www.cdc.gov/HAI/ssi/ssi.html
- 9.0 9.1 9.2 9.3 Harker J. Complicații de vindecare a rănilor asociate cu amputarea membrelor inferioare. World Wide Wounds. 2006 Sep;9. Disponibil la: www.worldwidewounds.com
- CM, Kooijmana Dijkstra PU, Geertzena JHB, et al. Phantom pain and phantom sensations in upper limb amputees: an epidemiological study. Pain 2000;87:33-41
- MacIver K, Lloyd DM, Kelly S, et al. Phantom limb pain, cortical reorganization and the therapeutic effect of mental imagery. Brain 2008;131:2181-91.
- Le Feuvre P, Aldington D. Know Pain Know Gain: propunerea unei abordări terapeutice pentru durerea membrului fantomă. J R Army Med Corps 2014; 160(1):16-21
- Gillis A și Macdonald B (2005) Deconditioning in the hospitalised elderly. Canadian Nurse. Vol 101 (6)pp. 16-20
- Pasquina PF, Miller M, Carvalho AJ, Corcoran M, Vandersea J, Johnson E, Chen YT. Considerații speciale pentru amputarea multiplă a membrelor. Rapoarte curente de medicină fizică și reabilitare. 2014 Dec 1;2(4):273-89. Disponibil la: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4228106/ (accesat la 11 nov. 2017)
- Ottobock. Contracturi musculare după amputație. Jan 2019.
- Ottobock. Cum să prevenim contracturile musculare după amputație cu exerciții de întindere? Jan 2019
- Wasner G, Schattsneider J, Binder A și Baron R (2003) Complex regional pain syndrome-diagnostic mechanisms, CNS involvement and therapy. Măduva spinării. Vol 41. pp. 61-75
- Max MB et al. Effects of desipramine, amitriptyline, and fluoxetine on pain in diabetic neuropathy. N Engl J Med 1992; 326: 1250
- 19.0 19.1 Li Y, Brånemark R. Osseointegrated prostheses for rehabilitation following amputation. Der Unfallchirurg. 2017 Apr 1;120(4):285-92.
- 20.0 20.1 Atallah R, Leijendekkers RA, Hoogeboom TJ, Frölke JP. Complicații ale protezelor ancorate în os pentru persoanele cu amputație de extremitate: O revizuire sistematică. PloS one. 2018 Aug 9;13(8):e0201821.