Oorspronkelijke Editor – Lauren Newcombe als onderdeel van het World Physiotherapy Network for Amputee Rehabilitation Project
Top Contributors – Sheik Abdul Khadir, Tarina van der Stockt, Tony Lowe, Aicha Benyaich en Kim Jackson
Inleiding
Net als bij elke operatie bestaat er bij een amputatie een risico op complicaties. Chirurgen zullen proberen het ledemaat zo goed mogelijk te reconstrueren, rekening houdend met de levensvatbaarheid van de weke delen, de lengte van het bot en andere anatomische overwegingen. De onderliggende ziektetoestand en de postoperatieve behandeling kunnen echter leiden tot complicaties, waarvan de meest voorkomende zijn:
- Oedeem
- Wonden en infectie
- Pijn
- Spierzwakte en contracturen
- Gewrichtsinstabiliteit
- Autonomische disfunctie
- Oseointegratie specifieke complicaties
Low et al. onderzochten de gegevens van 2879 patiënten in de VS bij wie na traumaletsel aan de onderste ledematen een grote amputatie van de onderste ledematen was verricht. Zij ontdekten een hoog percentage complicaties bij deze patiëntengroep en ten minste 41,8% van deze patiënten moest ten minste één revisieamputatie ondergaan. Deze patiënten bleven 5,5 dagen langer in het ziekenhuis in vergelijking met patiënten die geen revisie ondergingen. Voor deze populatie was compartimentsyndroom na het initiële trauma een significante voorspeller van complicaties na de operatie.
Oedeem
Stompoedeem ontstaat als gevolg van trauma en verkeerde behandeling van weefsels tijdens de operatie. Na de amputatie is er een onevenwicht tussen vochtoverdracht over de capillaire membranen en lymfatische reabsorptie . Dit, in combinatie met een verminderde spierspanning en inactiviteit, kan leiden tot stompoedeem. De complicaties die kunnen voortvloeien uit stompoedeem zijn onder meer wondafbraak, pijn, verminderde mobiliteit en problemen met het passen van de prothese.
Er worden talrijke interventies gebruikt om postoperatief stompoedeem onder controle te houden en te voorkomen, waaronder compressiekousen, harde verwijderbare verbanden, lichaamsbeweging, rolstoelstompplanken en PPAM-ondersteuning. De BACPAR postoperatieve oedeemrichtlijn (2012) beschrijft het bewijsmateriaal achter deze interventies en beveelt het gebruik van rigide verwijderbare verbanden aan waar expertise, tijd en middelen dit toelaten. Ook volgens deze richtlijn hebben de PPAM-hulp, stompplanken en compressiesokken enig bewijs voor oedeembeheersing, maar het is niet hun belangrijkste functie. Zie Acute postoperatieve behandeling van de geamputeerde voor meer informatie.
Wonden en infectie
Een infectie van de operatieplaats na amputatie komt vaak voor en kan niet alleen de morbiditeit van de patiënt verhogen, maar ook negatieve gevolgen hebben voor de genezing, fantoompijn en de tijd die nodig is om de prothese aan te brengen. Risicofactoren voor een stompinfectie zijn diabetes mellitus, hoge leeftijd en roken, die allemaal veel voorkomen onder de geamputeerde bevolking. De beslissing om een drain in te brengen en clips te gebruiken in plaats van hechtingen wordt ook geassocieerd met een verhoogd infectierisico.
De literatuur wijst op een postoperatief infectiepercentage van 12-70% in het VK, maar dit is grotendeels toe te schrijven aan de variatie in de classificatie van stompwonden. De criteria voor chirurgische site-infecties (SSI) van het Centre for Disease Control (CDC) (2008) zijn erop gericht deze classificatie meer te standaardiseren:
| Oppervlakkige incisieoperatieplaatsinfectie | Diepe incisieoperatieplaatsinfectie |
|---|---|
|
Een Oppervlakkige incisieoperatieplaatsinfectie moet aan het volgende criterium voldoen :
|
Een diepe incisieoperatieplaatsinfectie voldoet aan het volgende criterium :
|
De mogelijke gevolgen van infectie omvatten vacuümtherapie, wonddebridement en revisieoperatie. Dit kan de verblijfsduur in het ziekenhuis verlengen en het risico op secundaire morbiditeiten zoals longontsteking of verminderde functie vergroten. Wonden moeten regelmatig worden geïnspecteerd, zodat eventuele tekenen van infectie kunnen worden opgespoord.
De wond kan ook opengaan langs de operatielijn (dehiscentie). Dit gebeurt wanneer de wond niet sterk genoeg is om de erop uitgeoefende krachten te weerstaan en kan tot gevolg hebben dat spieren en botten bloot komen te liggen. Deze krachten omvatten een directe val (het meest voorkomend), trauma of afschuiving. Andere oorzaken kunnen zijn dat de hechtingen te vroeg worden verwijderd of dat het restledemaat opzwelt. Chirurgisch ingrijpen is meestal geïndiceerd bij totale dehiscentie.
De volgende soorten wonden kunnen worden aangetroffen:
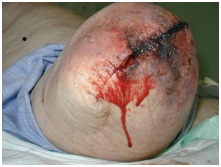
Weefselnecrose
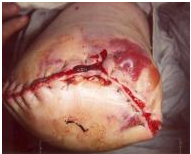
Slechte weefselperfusie leidt tot ischemie en necrose. Er kunnen donkere huidveranderingen, gevlekte verkleuringen en afslijting worden waargenomen. Dit kan leiden tot wondafbraak en dehiscentie. Afhankelijk van de omvang van het niet-levensvatbare weefsel is vaak wonddebridement of revisiechirurgie nodig.
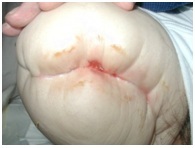
Huidblaren
Wondoedeem, verminderde elasticiteit of strakke stompverbanden, en kleefverbanden die onder spanning worden aangebracht, kunnen allemaal de wrijving van de epidermis verhogen en blaarvorming van de huid veroorzaken. Blaren kunnen ook ontstaan als gevolg van infectie, tractie en een allergische reactie.
Sinussen en osteomyelitis
Een diepe, geïnfecteerde sinus kan vaak osteomyelitis maskeren en de genezing vertragen. De sinus kan zich uitstrekken van de huid tot de onderhuidse weefsels en de behandeling omvat vaak een agressieve antibioticatherapie. Soms is een operatie een optie, maar dit kan gevolgen hebben voor de vorm van de stomp en de revalidatieresultaten
Meer informatie over wondgenezing na amputatie van een onderste ledemaat van The American Academy of Orthotists & Prosthetists.
Pijn
Pijn is een onvermijdelijk gevolg van amputatie. Er zijn verschillende soorten sensaties na een amputatie die moeten worden besproken wanneer men het heeft over pijn na amputatie. Sommige daarvan zijn uiterst pijnlijk en vreselijk onaangenaam; andere zijn gewoon vreemd of verontrustend. In een of andere vorm worden ze door de meeste mensen na een amputatie ervaren.
Post-amputatiepijn kan zich isoleren tot het overgebleven ledemaat of kan optreden als fantoompijn. Bij velen zal de pijn niet alleen het gevolg zijn van het trauma van de operatie, maar ook een neuropathische presentatie omvatten die bekend staat als fantoompijn in de ledematen (PLP). Wanneer amputatie het gevolg is van een traumatisch incident, zoals bij een ramp, kan dit worden gecompliceerd door gelijktijdig letsel aan hetzelfde ledemaat of andere lichaamsdelen. Voor de fysiotherapeuten die betrokken zijn bij de vroege en post-acute stadia van revalidatie, is de uitdaging het bepalen van de nociceptieve en neuropathische oorzaken die aandacht behoeven om de patiënt te behandelen en zo een effectieve revalidatie mogelijk te maken.
- Post-amputatiepijn: Post-amputatiepijn op de plaats van de wond moet worden onderscheiden van pijn in het restledemaat en het fantoomledemaat. Na amputatie kunnen ze alle drie samen voorkomen
- Resterende ledemaatpijn (RLP): Patiënten kunnen vaak pijn of sensaties voelen in de gebieden die grenzen aan het geamputeerde lichaamsdeel. Dit staat bekend als restledemaatpijn (RLP) of stomppijn. Het wordt vaak verward met en de intensiteit ervan is vaak positief gecorreleerd met PLP.
- Phantom Limb Sensation: Dit is een normale ervaring voor de meerderheid van de geamputeerden, maar het is geen schadelijke sensatie, die door de patiënt als onaangenaam kan worden beschreven. Vaak kan het worden omschreven als een licht tintelend gevoel, en in dergelijke gevallen is geruststelling de sleutel.
- Phantom Limb Pain (PLP): Geclassificeerd als neuropathische pijn, terwijl RLP en post-amputatiepijn worden geclassificeerd als nociceptieve pijn. PLP is vaak intenser in het distale deel van het fantoomledemaat en kan worden verergerd of opgewekt door fysieke factoren (druk op het restledemaat, tijdstip van de dag, het weer) en psychologische factoren, zoals emotionele stress. Vaak gebruikte descriptoren zijn scherp, krampend, brandend, elektrisch, springend, verpletterend en krampend.
Naast deze 4 pijntypes die na amputatie kunnen worden ervaren, moeten clinici zich ook bewust zijn van de pijn die kan worden veroorzaakt door co-existente pathologie:
- Vasculaire pijn – zoals claudicatio door inspanning of pijn veroorzaakt door vasculaire ziekte
- Musculoskeletale pijn – pijn door ander letsel opgelopen tijdens een traumatische amputatie, musculoskeletale pijn veroorzaakt door abnormale looppatronen, pijn veroorzaakt door normale verouderingsprocessen, of overmatige slijtage van de gewrichten en weke delen van het restledemaat.
- Neuromas – gelokaliseerde pijn, scherp/schietend/paresthesie gereproduceerd door lokale palpatie en Tinel’s teken, verlicht door LA injectie.
Prothetische pijn is ook een zorg en kan worden veroorzaakt door:
- Ils fitting fitting socket – gebrek aan distaal contact, onvoldoende bony relief, te strak, te los, pistoning waardoor frictie/blaren
- Incorrecte uitlijning en drukverdeling
- Incorrect aangetrokken prothese, inclusief het aantal/dikte van de sokken
- Excessief zweten/huidafbraak Verrucous hyperplasia
Behandelingen
Er bestaat een grote verscheidenheid aan medische/chirurgische en niet-medische methoden voor de behandeling van post-amputatiepijn:
- Adequate postoperatieve analgesie
- Patiënteducatie
- Oedeem beperken
- Contracturen voorkomen
- Musculoskeletale zwakte en onevenwichtigheden aanpakken
- Desensibilisatie – massage/bandageren
- Patiënt in beweging krijgen, afleiding helpt
- Vroeg prothesetraining
Hieronder spreekt Peter Le Feurve, een fysiotherapeut met interesse in pijn, over pijnbestrijding bij geamputeerden;
Lees meer over Pijnbestrijding bij geamputeerden
Lees meer over Phantom Limb Pain
Lees meer over Spiegeltherapie en Graded Motor Imagery
Spierzwakte, Contracturen en gewrichtsinstabiliteit
Na amputatie is het niet ongewoon dat patiënten pijn, spierzwakte of instabiliteit ervaren in structuren die niet direct geassocieerd zijn met de amputatie. Deze compenserende structuren zijn de spieren en gewrichten die na de amputatie extra functies moeten uitvoeren, wat vaak resulteert in stijfheid, spasme of pijn.
De effecten van bedrust en verminderde mobiliteit zijn ook goed gedocumenteerd. Deconditionering resulteert in verminderde spiermassa, verkorting van de sarcomeren, verminderde spierkracht en veranderingen in kraakbeenstructuren. Het is daarom van cruciaal belang dat geamputeerde patiënten functionele revalidatie en gepersonaliseerde oefenprogramma’s volgen vanaf dag 1 na de operatie. Heupflexiecontracturen en knieflexiecontracturen zijn veel voorkomende complicaties na amputatie en kunnen een aanzienlijke invloed hebben op de revalidatie van de prothese.
ROM-oefeningen moeten worden opgenomen om contracturen te voorkomen, evenals buikligging om heupflexiecontracturen te voorkomen, er kan een zandzak naast het residuum worden geplaatst om heupabductiecontracturen te voorkomen. Een zandzak zou ook op het onderste deel van een transtibiaal residuum kunnen worden geplaatst wanneer de patiënt in buikligging ligt, om heupflexiecontracturen te voorkomen.
Physiotherapieregimes moeten uit de volgende elementen bestaan:
- Range of movement oefeningen
- Versterkende oefeningen
- Stretches
- Core stability oefeningen
- Early mobility oefenen
- Transfer oefenen
- Balansoefeningen
- PPAM hulp en loop re-onderwijs
Autonomische disfunctie
Complexe regionale pijnsyndromen (CRPS) zijn neuropathische pijnaandoeningen die zich ontwikkelen als een onevenredig gevolg van trauma van de ledematen. Symptomen zijn distale pijn, allodynie en autonome en motorische disfunctie. Het restledemaat kan er warm, gezwollen en trofisch uitzien als gevolg van een veranderde controle van het sympathische zenuwstelsel.
Door het gebrek aan inzicht in de pathofysiologische afwijkingen die aan CRPS ten grondslag liggen, moet de behandeling multi-disciplinair zijn en bestaan uit neurologen, fysiotherapeuten en psychologen om er maar een paar te noemen. Het is bewezen dat anti-depressiva, naast zenuwblokkades, TENS, graded exercise en mobilisatie, gunstig zijn voor de vermindering van neuropathische pijn.
Oseointegratie Specifieke complicaties bij trans femorale patiënten
Zeldzame grote complicaties
- Mechanisch: fracturen van de abutmentschroeven, abutments, fixtures, losraken van het implantaat
Vaak voorkomende kleine complicaties:
- Meest voorkomend is oppervlakkige infectie en complicaties van weke delen
Resources
Musculoskeletal Complications in Amputees: Their Prevention and Management
- 1.0 1.1 Low EE, Inkellis E, Morshed S. Complications and revision amputation following trauma-related lower limb loss. Letsel. 2017 Feb 1;48(2):364-70. (abstract)
- Elizabeth Bouch, Katie Burns, Elizabeth Geer, Matthew Fuller en Anna Rose. Richtlijn voor het multidisciplinaire team over het beheer van postoperatief residu-oedeem bij geamputeerden van de onderste ledematen. BACPAR
- Airaksinen, O., Kolari, P.J., Herve, R. and Holopainen, R. (1988) Treatment of post- traumatic oedema in lower legs using intermittent pneumatic compression. Scandinavian Journal of Rehabilitation Medicine, 20(1), pp.25-28
- Engstrom, B and Van de Ven, C (1999). Therapie voor Geamputeerden. Churchill Livingstone.
- Bouch E, Burns K, Geer E, Fuller M, Rose A. Guidance for the mulfi-disciplinary team on the management of post-operafive residuum oedema in lower limb amputees. BACPAR postoperatieve oedeemrichtlijn (2012)
- Coulston, J E, Tuff V, Twine C P, Chester J F, Eyers P S and Stewart A H R (2012) Surgical Factors in the Prevention of Infection Following Major Lower Limb Amputation. European Journal of Vascular and Endovascular Surgery, 43 (5), pp.556-560
- 7.0 7.1 Mcintosh J and Earnshaw J J (2009) Antibiotic Prophylaxis for the Prevention of Infection after Major Limb Amputation. European Journal of Vascular and Endovascular Surgery. 37 (6) pp.696-703
- http://www.cdc.gov/HAI/ssi/ssi.html
- 9.0 9.1 9.2 9.3 Harker J. Wound healing complications associated with lower limb amputation. World Wide Wounds. 2006 Sep;9. Available at: www.worldwidewounds.com
- CM, Kooijmana Dijkstra PU, Geertzena JHB, et al. Phantom pain and phantom sensations in upper limb amputees: an epidemiological study. Pain 2000;87:33-41
- MacIver K, Lloyd DM, Kelly S, et al. Phantom limb pain, cortical reorganization and the therapeutic effect of mental imagery. Brain 2008;131:2181-91.
- Le Feuvre P, Aldington D. Know Pain Know Gain: proposing a treatment approach for phantom limb pain. J R Army Med Corps 2014; 160(1):16-21
- Gillis A and Macdonald B (2005) Deconditioning in the hospitalised elderly. Canadian Nurse. Vol 101 (6)pp. 16-20
- Pasquina PF, Miller M, Carvalho AJ, Corcoran M, Vandersea J, Johnson E, Chen YT. Speciale overwegingen voor amputatie van meerdere ledematen. Current physical medicine and rehabilitation reports. 2014 Dec 1;2(4):273-89. Available from: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4228106/ (Accessed 11 Nov 2017)
- Ottobock. Spiercontracturen na amputatie. Jan 2019.
- Ottobock. Hoe voorkom je spiercontracturen na amputatie met rekoefeningen? Jan 2019
- Wasner G, Schattsneider J, Binder A en Baron R (2003) Complex regionaal pijnsyndroom-diagnostische mechanismen, CNS betrokkenheid en therapie. Ruggenmerg. Vol 41. pp. 61-75
- Max MB et al. Effecten van desipramine, amitriptyline, en fluoxetine op pijn bij diabetische neuropathie. N Engl J Med 1992; 326: 1250
- 19.0 19.1 Li Y, Brånemark R. Osseogeïntegreerde prothesen voor revalidatie na amputatie. Der Unfallchirurg. 2017 Apr 1;120(4):285-92.
- 20,0 20,1 Atallah R, Leijendekkers RA, Hoogeboom TJ, Frölke JP. Complications of bone-anchored prostheses for individuals with an extremity amputation: Een systematische review. PloS one. 2018 Aug 9;13(8):e0201821.