Original Editor – Lauren Newcombe som en del af World Physiotherapy Network for Amputee Rehabilitation Project
Top Contributors – Sheik Abdul Khadir, Tarina van der Stockt, Tony Lowe, Aicha Benyaich og Kim Jackson
Introduktion
Som med enhver operation indebærer en amputation en risiko for komplikationer. Kirurgerne vil tilstræbe at rekonstruere lemmerne efter bedste evne under hensyntagen til blødt vævs levedygtighed, knoglelængde og andre anatomiske overvejelser. Den underliggende sygdomstilstand og den postoperative behandling kan imidlertid medføre komplikationer, hvoraf de mest almindelige er følgende:
- Ødem
- Sår og infektion
- Smerter
- Muskelsvaghed og kontrakturer
- Ledsinstabilitet
- Autonomisk dysfunktion
- Osseointegrationsspecifikke komplikationer
Low et al. gennemgik data fra 2879 patienter i USA, der havde større amputationer af nedre ekstremiteter efter traumeskader på de nedre lemmer. De opdagede en høj komplikationsrate blandt denne patientgruppe, og mindst 41,8 % af disse patienter måtte undergå mindst én revisionsamputation. Disse patienter opholdt sig 5,5 dage længere på hospitalet sammenlignet med patienter, der ikke fik foretaget en revision. For denne befolkningsgruppe var kompartment syndrom efter det oprindelige traume en væsentlig forudsigelse af komplikationer efter operationen.
Ødem
Stumpødem opstår som følge af traumer og forkert håndtering af væv under operationen . Efter amputationen er der en ubalance mellem væskeoverførslen over kapillarmembranerne og den lymfatiske reabsorption . Dette kan i kombination med nedsat muskeltonus og inaktivitet føre til stumpødem. De komplikationer, der kan opstå som følge af stumpødødem, omfatter sårnedbrydning, smerter, nedsat mobilitet og vanskeligheder med protesetilpasning.
Der anvendes adskillige interventioner til at håndtere og forebygge postoperativt stumpødødem, herunder kompressionsstrømper, stive, aftagelige forbindinger, motion, kørestolsstumpbrædder og PPAM-hjælpemidler. BACPAR’s vejledning om postoperativt ødem (2012) beskriver i detaljer evidensen bag disse interventioner og anbefaler brugen af stive aftagelige forbindinger, hvor ekspertise, tid og ressourcer tillader det. Ifølge denne vejledning har PPAM-hjælpemidler, stumpbrædder og kompressionsstrømper også en vis evidens for ødemkontrol, men det er ikke deres hovedfunktion. Se Akut postoperativ behandling af den amputerede for yderligere oplysninger.
Sår og infektion
Infektion på operationsstedet efter amputation er almindelig og kan ud over at øge patientens morbiditet have negative virkninger på heling, fantomsmerter og tiden til protesetilpasning . Risikofaktorer for en stumpinfektion omfatter diabetes mellitus, høj alder og rygning, som alle er fællesnævnere blandt den amputerede befolkning . Beslutningen om at indsætte et dræn og anvende clips i stedet for suturer er også forbundet med en øget infektionsrisiko.
Litteraturen tyder på en postoperativ infektionsrate på mellem 12-70 % i Storbritannien, men dette skyldes i vid udstrækning variationen i klassificeringen af stumpsår. Centre for Disease Control (CDC) Surgical Site Infection (SSI) Criteria (2008) har til formål at gøre denne klassifikation mere standardiseret:
| Superficiel incisionsinfektion på operationsstedet | Dyb incisionsinfektion på operationsstedet |
|---|---|
|
En superficiel incisionsinfektion på operationsstedet skal opfylde følgende kriterium :
|
En dyb incisionel infektion på operationsstedet opfylder følgende kriterium :
|
De potentielle konsekvenser af infektion omfatter vacbehandling, debridering af såret og revisionskirurgi. Dette kan øge hospitalsopholdets længde og risikoen for sekundær morbiditet som f.eks. lungebetændelse eller nedsat funktion. Sår bør inspiceres regelmæssigt, således at eventuelle tegn på infektion kan opdages.
Såret kan også åbne sig langs den kirurgiske linje (dehiscens). Dette sker, når såret ikke er stærkt nok til at modstå de kræfter, der lægges på det, og det kan resultere i, at muskler og knogler bliver blotlagt. Disse kræfter omfatter et direkte fald (det mest almindelige), et traume eller en forskydning. Andre årsager kan omfatte fjernelse af suturer for tidligt eller hævelse af restleddet. Kirurgisk indgreb er normalt indiceret ved total dehiskens.
Følgende typer af sår kan forekomme:
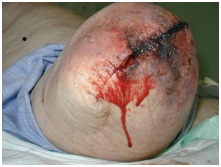
Vævsnekrose
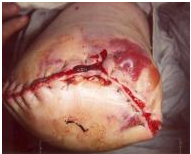
Mangelfuld vævsperfusion fører til iskæmi og nekrose. Der kan iagttages mørke hudforandringer, plettet misfarvning og slamdannelse. Dette kan føre til efterfølgende sårnedbrydning og dehiscens . Afhængigt af omfanget af ikke-levedygtigt væv er det ofte nødvendigt med debridering af såret eller revisionskirurgi.
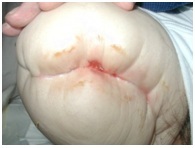
Hudblærer
Sårødem, nedsat elasticitet eller stramme stumpeforbindinger og klæbende forbindinger, der påføres med spænding, kan alle øge friktionen af epidermis og forårsage blærer i huden. Der kan også dannes blærer på grund af infektion, trækkraft og en allergisk reaktion.
Sinusser og osteomyelitis
En dyb, inficeret sinus kan ofte maskere osteomyelitis og forsinke helingen. Sinus kan strække sig fra huden til det subkutane væv, og behandlingen omfatter ofte aggressiv antibiotikabehandling. Nogle gange er kirurgi en mulighed, men det kan påvirke stubens form og rehabiliteringsresultaterne
Mere information om sårheling efter amputation af underbenet fra The American Academy of Orthotists & Prosthetists.
Smerter
Smerter er en uundgåelig følge af amputation. Der er flere typer af fornemmelser efter en amputation, som bør diskuteres, når der henvises til smerter efter amputation. Nogle af dem er ekstremt smertefulde og frygtelig ubehagelige; andre er blot underlige eller foruroligende. I en eller anden form opleves de af de fleste mennesker efter en amputation.
Smerter efter amputation kan være isoleret til restleddet eller kan forekomme som fantomsmerter. For mange vil smerterne ikke blot skyldes traumet fra operationen, men vil også omfatte en neuropatisk præsentation kendt som fantomsmerter i lemmer (PLP). Når amputationen skyldes en traumatisk hændelse, f.eks. i forbindelse med en katastrofe, kan dette kompliceres af samtidig eksisterende skader på det samme lem eller andre dele af kroppen. For fysioterapeuter, der er involveret i de tidlige og postakutte faser af rehabiliteringen, består udfordringen i at fastslå de nociceptive og neuropatiske årsager, som kræver opmærksomhed for at kunne håndtere patienten og dermed muliggøre en effektiv rehabilitering.
- Smerter efter amputation: Der bør skelnes mellem smerter efter amputation på sårstedet og smerter i restleddet og fantomleddet. Efter amputation kan alle tre forekomme sammen
- Residual Limb Pain (RLP): Patienterne kan ofte føle smerter eller fornemmelser i de områder, der støder op til den amputerede kropsdel. Dette er kendt som residual limb (RLP) eller stumpesmerter. Den forveksles ofte med PLP, og dens intensitet er ofte positivt korreleret med PLP.
- Phantom Limb Sensation: Dette er en normal oplevelse for de fleste amputerede, men det er ikke en skadelig fornemmelse, som af patienten kan beskrives som ubehagelig. Ofte kan den beskrives som en let prikkende fornemmelse, eller i sådanne tilfælde er beroligelse nøglen til beroligelse.
- Phantom Limb Pain (PLP): Klassificeres som neuropatiske smerter, mens RLP og smerter efter amputation klassificeres som nociceptive smerter. PLP er ofte mere intens i den distale del af fantomlemmen og kan forværres eller fremkaldes af fysiske faktorer (pres på restlemmen, tidspunkt på dagen, vejret) og psykologiske faktorer som f.eks. følelsesmæssig stress. Almindeligt anvendte deskriptorer omfatter skarpe, krampende, brændende, elektriske, springende, knusende og krampende.
Ud over disse 4 smertetyper, der kan opleves efter amputation, bør klinikere også være opmærksomme på den smerte, der kan være forårsaget af samtidig eksisterende patologi:
- Vaskulære smerter – såsom træningsinduceret claudicatio eller smerter forårsaget af vaskulær sygdom
- Muskuloskeletale smerter – smerter fra andre skader, der er pådraget under en traumatisk amputation, muskuloskeletale smerter forårsaget af unormale gangmønstre, smerter forårsaget af normale aldringsprocesser eller overdreven slitage på led og blødt væv i restleddet.
- Neuromer – lokaliserede smerter, skarpe/skydende/paræstesi gengivet ved lokal palpation og Tinels tegn, lindret ved LA-injektion.
Protesesmerter er også et problem og kan være forårsaget af:
- Manglende pasform af sokkel – manglende distal kontakt, utilstrækkelig knogleaflastning, for stramt, for løst, stempling, der forårsager friktion/blærer
- Forkert justering og trykfordeling
- Forkert påsat protesen, herunder antal/tykkelse af sokker
- Overdreven svedtendens/ hudnedbrydning Verrucous hyperplasi
Behandlinger
Der findes et stort udvalg af medicinske/kirurgiske og ikke-medicinske metoder til behandling af smerter efter amputation:
- Ansat postoperativ analgesi
- Patientuddannelse
- Begræns ødem
- Forebyg kontrakturer
- Behandle muskuloskeletal svaghed og ubalancer
- Desensibilisering – massage/bandagering
- Få patienten i bevægelse, distraktion hjælper
- Førlig protesetræning
Nedenfor fortæller Peter Le Feurve, en fysioterapeut med interesse for smerte, om smertebehandling hos amputerede personer;
Læs mere om smertebehandling hos amputerede
Læs om fantomsmerter i lemmer
Læs om spejlterapi og gradueret motorisk billeddannelse
Muskelsvækkelse, Kontrakturer og ledinstabilitet
Efter amputation er det ikke ualmindeligt, at patienter oplever smerter, muskelsvaghed eller ustabilitet i strukturer, der ikke er direkte forbundet med amputationen. Disse kompenserende strukturer er de muskler og led, der skal udføre yderligere funktioner efter amputationen, hvilket ofte resulterer i stivhed, spasmer eller smerter.
Effekterne af sengeleje og nedsat mobilitet er også veldokumenterede. Dekonditionering resulterer i nedsat muskelmasse, sarkomerforkortning, reduceret muskelstyrke og ændringer i bruskstrukturer . Det er derfor afgørende, at amputerede patienter deltager i funktionel rehabilitering og personlige træningsprogrammer allerede fra dag 1 efter operationen. Hoftebøjningskontrakturer og knæbøjningskontrakturer er almindelige komplikationer efter amputation og kan have en betydelig indvirkning på proteserehabiliteringen.
ROM-øvelser bør indarbejdes for at undgå kontrakturer, ligesom liggende stilling for at forebygge hoftebøjningskontrakturer, og en sandsæk kan placeres ved siden af residuumet for at forebygge en hofteabduktionskontraktur. En sandsæk kan også placeres på den nederste del af et transtibial residuum, når patienten ligger på maven, for at forebygge hoftebøjningskontrakturer…
Fysioterapiregimer bør bestå af følgende elementer:
- Bevægelsesøvelser
- Styrkeøvelser
- Strækøvelser
- Kernestabilitetsøvelser
- Øvelser til tidlig mobilitetstræning
- Transferøvelser
- Balanceøvelser
- PPAM-hjælp og gangre-uddannelse
Autonomisk dysfunktion
Komplekse regionale smertesyndromer (CRPS) er neuropatiske smertesygdomme, der udvikler sig som en uforholdsmæssig stor følge af traumer, der påvirker lemmerne . Symptomerne omfatter distale smerter, allodyni og autonom og motorisk dysfunktion. Den resterende lem kan virke varm, hævet og trofisk som følge af ændret kontrol af det sympatiske nervesystem.
På grund af den manglende forståelse af de patofysiologiske abnormiteter, der ligger til grund for CRPS, bør behandlingen være tværfaglig og bestå af neurologer, fysioterapeuter og psykologer for blot at nævne nogle få. Antidepressiva har vist sig at være gavnlige til at reducere neuropatiske smerter sammen med nerveblokader, TENS, gradueret træning og mobilisering.
Osseointegrationsspecifikke komplikationer hos transfemorale patienter
Sjældne større komplikationer
- Mekaniske: frakturer af abutmentskruer, abutments, fixturer, løsnering af implantatet
Hyppige mindre komplikationer:
- Hyppigst er overfladisk infektion og blødtvævskomplikationer
Ressourcer
Muskuloskeletale komplikationer hos amputerede: De kan forebygges og håndteres
- 1.0 1.1 Low EE, Inkellis E, Morshed S. Complications and revision amputation following trauma-related lower limb loss. Injury. 2017 Feb 1;48(2):364-70. (resumé)
- Elizabeth Bouch, Katie Burns, Elizabeth Geer, Matthew Fuller og Anna Rose. Vejledning til det tværfaglige team om håndtering af postoperativt residuumødem hos amputerede personer i underbenene. BACPAR
- Airaksinen, O., Kolari, P.J., Herve, R. og Holopainen, R. (1988) Treatment of post- traumatic oedema in lower legs using intermittent pneumatic compression. Scandinavian Journal of Rehabilitation Medicine, 20(1), pp.25-28
- Engstrom, B og Van de Ven, C (1999). Terapi for amputerede personer. Churchill Livingstone.
- Bouch E, Burns K, Geer E, Fuller M, Rose A. Guidance for the mulfi-disciplinary team on the management of post-operafive residuum oedema in lower limb amputees (Vejledning til det tværfaglige team om håndtering af postoperativt residuum ødem hos amputerede personer i underbenene). BACPAR postoperative oedema guidance (2012)
- Coulston, J E, Tuff V, Twine C P, Chester J F, Eyers P S og Stewart A H R (2012) Surgical Factors in the Prevention of Infection Following Major Lower Limb Amputation (Kirurgiske faktorer til forebyggelse af infektion efter større amputation af underben). European Journal of Vascular and Endovascular Surgery, 43 (5), pp.556-560
- 7.0 7.1 Mcintosh J og Earnshaw J J J (2009) Antibiotic Prophylaxis for the Prevention of Infection after Major Limb Amputation. European Journal of Vascular and Endovascular Surgery (europæisk tidsskrift for vaskulær og endovaskulær kirurgi). 37 (6) pp.696-703
- http://www.cdc.gov/HAI/ssi/ssi.html
- 9,0 9,1 9,1 9,2 9,2 9,3 Harker J. Sårhelingskomplikationer i forbindelse med amputation af nedre lemmer. World Wide Wounds. 2006 Sep;9. Tilgængelig på: www.worldwidewounds.com
- CM, Kooijmana Dijkstra PU, Geertzena JHB, et al. Fantomsmerter og fantomfornemmelser hos amputerede personer med amputerede øvre lemmer: en epidemiologisk undersøgelse. Pain 2000;87:33-41
- MacIver K, Lloyd DM, Kelly S, et al. Fantomsmerter i lemmer, kortikal reorganisering og den terapeutiske virkning af mental billeddannelse. Brain 2008;131;131:2181-91.
- Le Feuvre P, Aldington D. Know Pain Know Gain: forslag til en behandlingsmetode for fantomsmerter i lemmer. J R Army Med Corps 2014; 160(1):16-21
- Gillis A og Macdonald B (2005) Deconditioning in the hospitalised elderly. Canadian Nurse. Vol 101 (6)pp. 16-20
- Pasquina PF, Miller M, Carvalho AJ, Corcoran M, Vandersea J, Johnson E, Chen YT. Særlige overvejelser i forbindelse med amputation af flere lemmer. Current physical medicine and rehabilitation reports. 2014 Dec 1;2(4):273-89. Available from: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4228106/ (Accessed 11 Nov 2017)
- Ottobock. Muskelkontrakturer efter amputation. jan 2019.
- Ottobock. Hvordan forebygger man muskelkontrakturer efter amputation med udstrækningsøvelser? Jan 2019
- Wasner G, Schattsneider J, Binder A og Baron R (2003) Complex regional pain syndrome-diagnostic mechanisms, CNS involvement and therapy. Spinal Cord. Vol 41. pp. 61-75
- Max MB et al. Effekter af desipramin, amitriptylin og fluoxetin på smerter ved diabetisk neuropati. N Engl J Med 1992; 326: 1250
- 19.0 19.1 Li Y, Brånemark R. Osseoinintegrerede proteser til rehabilitering efter amputation. Der Unfallchirurg. 2017 Apr 1;120(4);120(4):285-92.
- 20.0 20.1 Atallah R, Leijendekkers RA, Hoogeboom TJ, Frölke JP. Komplikationer ved knogleforankrede proteser til personer med en ekstremitetsamputation: En systematisk gennemgang. PloS one. 2018 Aug 9;13(8):e0201821.