Silmäluomileesiot ovat useimmiten hyvänlaatuisia. Silmälääkärin tekemä tarkka diagnoosi perustuu anamneesiin ja kliiniseen tutkimukseen. Epäselvissä tapauksissa epäilyttävästä leesiosta on tehtävä biopsia. Tässä esitetään lyhyt katsaus joihinkin yleisimpiin silmäluomileesioihin, joita silmälääkäri voi tavata yleislääkärin vastaanotolla.
Tausta, tutkimus
Luomileesioiden diagnosoimiseksi on ensin ymmärrettävä silmäluomen anatomiaa ja erityisesti silmäluomen reunaa ja sen ominaisuuksia. Silmäluomen reuna koostuu ihosta, lihaksista, rasvasta, terskasta, sidekalvosta ja liitännäisrakenteista, mukaan lukien noin 100 silmäripsiä, Zeisin rauhaset, Mollin rauhaset, meibomianrauhaset ja niihin liittyvä verisuoni- ja imusuonisto.
Silmäluomivaurion tutkiminen alkaa anamneesilla. Anamneesissa on mainittava kroonisuus, oireet (arkuus, näkökyvyn muutos, vuoto) ja vaurion kehittyminen. Muita asiaankuuluvia seikkoja ovat ihosyöpä, immunosuppressio, vaalea iho tai sädehoito. Fyysisessä tutkimuksessa on arvioitava leesion sijainti, pinnan ulkonäkö ja ympäröivä iho, mukaan lukien liitännäisrakenteet. Lääkärin on arvioitava, onko kyseessä haavauma, johon liittyy kuoriutumista tai verenvuotoa, epäsäännöllinen pigmentti, normaalin silmäluomirakenteen häviäminen, helmiäiset reunat, joissa on keskeinen haavauma, hienojakoinen teleangiektasia tai ihon ryppyjen häviäminen. Lopuksi potilaan fyysiseen tutkimukseen olisi kuuluttava reunojen tunnustelu ja/tai kiinnittyminen syvempiin kudoksiin sekä alueellisten imusolmukkeiden ja kallohermojen II-VII toiminnan arviointi. Kuva voi olla korvaamaton seurattaessa taudin etenemistä tai hoitovastetta.
Vaikka kokeneet kliinikot voivat tuntea olonsa mukavaksi diagnoosinsa suhteen, kliinisen arvion epäilyttävyydestä huolimatta kliinikon tulisi kehottaa häntä tekemään histologinen tutkimus. Ilmoitukset kliinisesti tarkoista diagnooseista vaihtelevat 83,7 prosentista 96,9 prosenttiin, ja 2-4,6 prosenttia niistä on pidetty kliinisesti hyvänlaatuisina, mutta todettu histologisesti pahanlaatuisiksi.1,2
Luokittelu
Silmälääkärin kohtaamista kasvaimista yleisimpiä ovat silmäluomen kasvaimet. Silmäluomen hyvänlaatuiset leesiot edustavat yli 80 prosenttia silmäluomen kasvaimista, kun taas pahanlaatuiset kasvaimet muodostavat loput, ja tyvisolusyöpä on yleisin pahanlaatuinen kasvain.3 Silmäluomen leesiot voi olla hyödyllistä luokitella tulehduksellisiin, infektioisiin ja neoplastisiin.
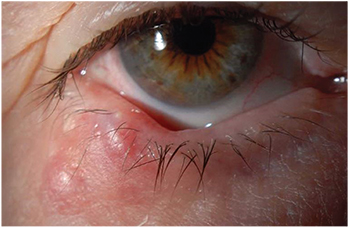
Kuvio 1. Tyvisolusyöpä. 74-vuotiaan naisen oikeassa alaluomessa sijaitseva moninkertainen chalazia. Ne hoidettiin viiltämällä ja tyhjentämällä, ja biopsia oli yhdenmukainen chalazionin kanssa.
Tulehdukselliset leesiot
– Chalazion esiintyy silmäluomen kroonisena, paikallisena turvotuksena, ja se vaikuttaa tyypillisesti meibomian rauhasiin tai Zeisin rauhasiin (ks. kuva 1). Tietoa esiintymistiheydestä on vaikea saada, mutta eräässä äskettäisessä katsauksessa kalaasiot edustivat lähes puolta kaikista silmäluomileesioista, joita silmälääkärin vastaanotolla tavataan.3 Konservatiivinen hoito lämpimillä kompressioilla tai paikallisilla steroideilla on usein riittävä. Kirurginen hoito käsittää sidekalvojen välisen viillon ja kuraation. Jos leikkaus tehdään, suositellaan, että poistetun leesion histopatologinen varmistus tehdään joka kerta.1 Vaihtoehtoisesti voidaan käyttää intralesionaalista triamsinolonihoitoa, vaikka tähän lähestymistapaan liittyy komplikaatioina pigmenttimuutoksia tai tuhoisampi verkkokalvon keskusvaltimon embolisaatio. Intralesionaalinen deksametasoni on turvallisempi vaihtoehto.
Infektiiviset leesiot
– Molluscum contagiosum esiintyy vaaleina, vahamaisina ja nodulaarisina kystoina, joilla on tavallisesti keskeinen napaisuus. Potilas on tyypillisesti nuori, vaikka ilmaantuvuus on lisääntynyt ja aids-potilailla esiintyy runsaampia tapauksia, jotka johtuvat T-solujen määrän vähenemisestä. Ne muodostuvat toissijaisesti DNA-rokkoviruksen aiheuttaman infektion seurauksena, ja ne voivat esiintyä follikulaarisena sidekalvotulehduksena tai silmäluomien kyhmyinä. Luomimuutokset voidaan diagnosoida virheellisesti useiksi muiksi silmäluomien muutoksiksi, kuten tyvisolusyöväksi, papilloomaksi, chalazioniksi ja talikystaksi. Ylä- tai alaluomelle ei ole taipumusta, ja paikallinen immuunivaste riittää usein poistamaan viruksen. Muita hoitovaihtoehtoja ovat poisto, kylmähoito tai kyrettage.4
Neoplastiset leesiot, hyvänlaatuiset
– Okasolupapilloomat muodostuvat epidermiksen proliferaatiosta, ja ne esiintyvät joko polveilevina, leveäpohjaisina tai valkoisina ja hyperkeratoottisina leesioina, jotka muodostavat sormenmuotoisia ulokkeita.5 Hoitoa ei tavallisesti tarvita lukuun ottamatta kosmeettista poistoa.
| taulukko 1. Pahanlaatuiset silmäluomileesiot Demografiset tiedot ja riskitekijät | |||||
| Pahanlaatuiset leesiot | Ikä | Sukupuolen mieltymys | Sijainti | Rotu | Riskitekijät |
| Tyvisolukerrokset3,12 | 70 | Tasainen | Alempi, mediaalinen canthus | Kaukasialaiset kelttiläistä syntyperää | Heleä iho, auringolle altistuminen, tupakointi |
| Squamous Cell3,12 | 65 | Mies | Alempi | Kaukasialaiset ja aasialaiset | Helpeä iho, altistuminen auringolle, säteilylle altistuminen |
| talirauhanen3,14 | 65-70 | Nainen | ylempi | aasialainen | Syöpäoireyhtymät ja immunosuppressio |
| Merkelin solu3,10 | 75 | Nainen | Ylempi | Kaukasialaiset | Immunosuppressio |
| Metastaasit17 | >50 | Tasa-arvoinen | Ylempi hieman | Ei mitään | Systeeminen syöpä |
| Lymfooma17 | 65 | Nainen | Ei mieltymystä | Kaukasialaiset | Systeeminen lymfooma |
| Melanooma18 | 60-80 | Ei yhtään | Alempi | Kaukasialaiset | Auringolle altistuminen |
– Epidermaaliset inkluusiokystat esiintyvät koholla, sileinä ja progressiivisesti kasvavina kystoina, jotka syntyvät epidermiskudoksen sulkeutumisesta dermikseen. Puhkeaminen ja keratiinin vapautuminen voi aiheuttaa tulehduksellisen vierasesinereaktion.6 Hoitoon kuuluu kystan poisto, jossa ympäröivä kapseli säilytetään, jolloin kystan pää yksinkertaisesti katkaistaan, jolloin granulaatiokudos voi muodostua.
– Hankitut melanosyyttiset nevat muotoutuvat usein silmäluomen reunaan, ja ne edustavat melanosyyttien kyhmyjä epidermiksessä ja dermiksessä. Ne eivät näy kliinisesti syntyessään, mutta niiden pigmentaatio lisääntyy murrosiässä. Toisella vuosikymmenellä ne esiintyvät yleensä kohonneina, pigmentoituneina papuloina. Myöhemmin pinnallinen pigmentaatio häviää, ja jäljelle jää koholla oleva, mutta amelanoottinen leesio.6 Ne eivät yleensä vaadi hoitoa, mutta junktionaalisen tai yhdistetyn nevuksen pahanlaatuista muuttumista voi harvoin esiintyä, ja se vaatii poistoa.
– Seborrooinen keratoosi on iäkkäiden potilaiden hankittu hyvänlaatuinen sairaus. Klassisesti leesiot näyttävät rasvaisilta ja tarttuvilta, ja niissä on eriasteista pigmentaatiota. Leikkaus on joskus tarpeen, mutta uusiutuminen on melko yleistä.
– Hidrokystooma, joka tunnetaan myös nimellä hikikanavan kystat, johtuu hikikanavan tukkeutumisesta. Ne esiintyvät pieninä (keskimäärin 4 mm:n) pehmeinä, sileinä ja läpinäkyvinä leesioina.5,7 Ekkriiniset hidrocystoomat esiintyvät usein useina kystoina silmäluomien varrella, mutta ne eivät ulotu silmäluomen reunaan. Apokriiniset hidrokystoomat ovat tyypillisesti läpikuultavia, ne koskevat silmäluomen reunaa ja niihin liittyy karvatuppi. Apokriiniset kystystoomat ovat yleensä myös väriltään sinertäviä ja niissä on keltaisia kerrostumia. Kystinen tyvisolusyöpä kuuluu erotusdiagnostiikkaan, ja näytteet on lähetettävä patologiaan.
– Xanthelasmat esiintyvät kellertävinä plakkeina, yleensä joko ylä- tai alaluomen mediaalisen kantaluun alueella. Plakit ovat täynnä lipidejä sisältäviä makrofageja. Potilaiden seerumin kolesteroliarvot ovat yleensä normaalit, mutta on viisasta tarkistaa lipiditasot, sillä ne voivat liittyä hyperkolesterolemiaan.6 Hoitovaihtoehtoina ovat pinnallinen poisto, CO2-laserablaatio tai paikallinen 100-prosenttinen trikloorietikkahappo.
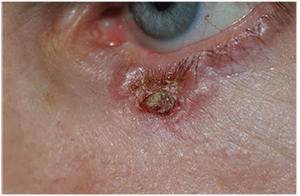
Kuva 2. Hoitovaihtoehdot. Vasemman alaluomen tyvisolusyöpä 57-vuotiaalla miehellä. Huomaa helmeilevät reunat ja keskeinen rupi. Alkuperäinen biopsia vastasi BCC:tä. Tila hoidetaan Mohs-leikkauksella, johon liittyy silmäplastian erikoislääkärin suorittama rekonstruktio Hughes-läpällä.
Neoplastiset leesiot, premalignit
– Aktiininen keratoosi ilmenee pyöreinä, hilseilevinä, hyperkeratoottisina plakkeina, jotka ovat koostumukseltaan hiekkapaperin kaltaisia. Ne ovat yleisin syövän esiasteinen ihomuutos, ja ne koskevat yleensä iäkkäitä henkilöitä, joilla on vaalea ihonväri ja jotka altistuvat liikaa auringolle. Yksittäisen plakin pahanlaatuinen muutos on alle 1 prosentti vuodessa.6 Tarkkailu on yksi vaihtoehto, mutta diagnoosin määrittämiseksi suositellaan yleensä koepalan ottamista. Useita leesioita voidaan hoitaa kylmähoidolla, 5-prosenttisella imikimodivoiteella tai muilla uudemmilla paikallisilla aineilla.
– Keratoakantooma esiintyy lihanvärisinä papuloina yleensä alaluomissa potilailla, jotka altistuvat kroonisesti auringolle, tai immuunipuutteisilla potilailla. Tätä pidetään nykyään matala-asteisena levyepiteelikarsinoomana, jossa kehittyy kupolimuotoisia hyperkeratoottisia leesioita, jotka voivat kasvaa nopeasti, ja jotka involuutioituvat ja regressoituvat jopa vuoden kuluttua, kun keratiinilla täytetty kraatteri on kehittynyt.8 Kun diagnoosi on tehty viiltävän biopsian avulla, nykyisiin suosituksiin kuuluu täydellinen kirurginen poisto.6
Neoplastiset leesiot – pahanlaatuiset
– Tyvisolusyöpä edustaa 80-92,2:ta prosenttina silmänympärysalueen pahanlaatuisista kasvaimista.9 Paikallinen nodulaarinen alatyyppi on ”klassinen” vaurio, ja se esiintyy useimmiten alaluomessa mediaalisen canthuksen kohdalla kiinteinä, koholla olevina, helmiäismaisina kyhmyinä, joissa on hienoja teleangiektasioita (ks. kuva 2).11 BCC:n harvinaisempi, mutta paikallisesti aggressiivisempi muoto on morpheaforminen tyyppi; näissä vaurioissa ei ole haavaumia, ja ne näkyvät induratoivina valkoisina tai keltaisina plakkeina, joissa on epäselvät marginaalit.8 8
Potilaat ovat tyypillisesti keski-ikäisiä tai vanhempia ja usein vaaleaihoisia, vaikka sitä voi esiintyä lapsilla ja afrikkalaista syntyperää olevilla henkilöillä.12 Nuoremmilla potilailla BCC:llä on aggressiivisempi kasvumalli, eikä sillä ole iäkkäillä potilailla havaittavaa latenssiaikaa.12 Hoitona käytetään ensisijaisesti Mohsin mikrografiakirurgiaa, jota seuraa silmäluomen/kasvojen korjaaminen silmänpohjaplastikalla.
Orbitaali-invaasiota esiintyy alle 5 prosentissa BCC:stä, ja tavallisimmin leesiot ovat mediaalisen canthuksen kohdalla.8,12 Orbitaali-invaasion merkkejä ovat kiinteä orbitaalimassa, restriktiivinen karsastus ja silmäpallon siirtyminen tai tuhoutuminen.9 CT- tai magneettikuvaus on aiheellinen taudin laajuuden määrittämiseksi. Kun levinneisyys ulottuu syvälle väliseinään, paikallinen poisto on hyvin vaikeaa. Tyvisolujen pesät jäävät usein piiloon, mikä johtaa aggressiivisempaan leikkaukseen (mukaan lukien silmäkuopan eksentraatio). Jotkut syöpäkeskukset suosivat näissä pitkälle edenneissä tapauksissa ulkoista sädehoitoa, jota seuraa kirurginen poisto.
– Okasolusyöpä on toiseksi yleisin silmäluomen pahanlaatuinen sairaus, ja sitä esiintyy alaluomessa noin 60 prosentissa tapauksista.13 SCC:llä ei ole patognomonisia piirteitä, minkä ansiosta se voidaan erottaa esiastemuutoksista, kuten aktiinisesta keratoosista, Bowenin taudista (okasolusyöpä in situ) ja säteilyn aiheuttamasta dermatiitista.8,12 Esiintymismuoto on usein kivuton nodulaarinen leesio, jossa on epäsäännöllisesti käärittyjä reunoja, helmiäisreunoja, teleangiektasioita ja keskeistä haavaumaa, joka muistuttaa BCC:tä.12 Kliinisen diagnoosin on raportoitu olevan tarkka 51 prosentista 62,7 prosenttiin ajasta.13 Potilaat ovat yleensä yli 60-vuotiaita miehiä, ja heillä on usein aiemmin ollut muita ihomuutoksia, jotka on jouduttu poistamaan.11
Altistaviin tekijöihin kuuluvat sekä ulkoiset tekijät, kuten ultraviolettivalo, altistuminen arseenille/hiilivedyille/säteilylle, HPV-infektiolle tai immunosuppressiivisille lääkkeille ja palovammoille, että albinismiin ja xeroderma pigmentosaan liittyvät sisäiset tekijät.11,13 Vaurioiden etäpesäkkeet etenevät yleisimmin imusuoniston kautta, ja imusolmukkeiden osallistumisen varhainen havaitseminen on olennaista ennusteen parantamiseksi.9,11 SCC tunkeutuu kolmoishermon, silmänliikehermon ja kasvohermon varrelle, ja se voi esiintyä oireettomana perineuraalisena invaasiona, joka havaitaan histologisessa tutkimuksessa, tai oireellisena perineuraalisena invaasiona. Perineuraalisen invaasion omaavan SCC:n uusiutumisprosentti on jopa 50, ja postoperatiivista sädehoitoa on ehdotettu kaikille perineuraalisen invaasion omaaville SCC:ille9 .
– Sebaceoottinen karsinooma saa alkunsa meibomin rauhasista tai Zeisin rauhasista, ja se ilmenee kliinisesti kellertävänä värimuutoksena, joka johtuu sen lipidipitoisuudesta; se voi jäljitellä blefarokonjunktiviittia, kroonista chalaziaa, BCC:tä, SCC:tä tai muita kasvaimia (ks. kuva 3).8 Vauriot esiintyvät yleisimmin 65-70-vuotiailla naisilla yläluomen yläosassa.14 Se voi ilmetä ripsien katoamisena, Meibomin aukkojen tuhoutumisena tai kroonisena yksipuolisena blefarokonjunktiviittina. SC vaikuttaa kaikkiin rotuihin, mutta erityisesti aasialaisiin, ja se on yleisin tai toiseksi yleisin silmänympärysihon pahanlaatuinen sairaus tässä ryhmässä.3,9
Diagnoosi voi jäädä huomaamatta alkuperäisessä biopsiassa, ja se voi vaatia useita biopsioita tai erityisiä värjäyksiä. Pinnallinen biopsia ei useinkaan riitä, ja se voi jättää taustalla olevan kasvaimen huomaamatta; sen vuoksi diagnoosin tekeminen voi edellyttää viisikulmaista kokopaksuista poistoa tai rei’itysbiopsiaa. Biopsianäytteiden, joissa on sidekalvon intraepiteelinen osallistuminen, tulisi herättää epäilys orbitaali-invaasiosta.8
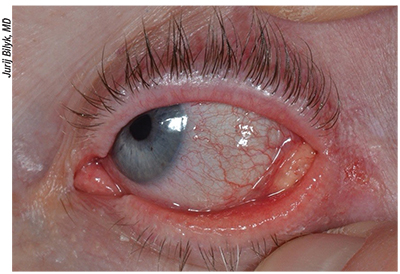
Kuva 3. Vasemman alaluomen talikarsinooma 52-vuotiaalla naisella. Potilas esitti 12 kuukauden ajan kroonista yksipuolista blefarokonjunktiviittia, madaroosia ja silmäluomen leesiota. Leikkausbiopsiassa todettiin talirauhaskarsinooma. Lopullisen hoidon tulisi antaa kokeneen silmäplastian erikoislääkärin tai moniammatillisen tiimin tehtäväksi.
Vaikka etiologiaa ei yleensä tunneta, sillä on yhteys Muir-Torren oireyhtymään, autosomaalisesti dominoivaan syöpäoireyhtymään, jonka ajatellaan olevan perinnöllisen ei-polypositiivisen paksusuolisyövän alatyyppi. Jos SC tunnistetaan, potilas olisi arvioitava tämän oireyhtymän varalta.11 Kuolleisuusaste teollisuusmaissa on laskenut 9-15 prosenttiin; huonoja ennustetekijöitä ovat muun muassa yli kuuden kuukauden kesto, verisuonten ja imusolmukkeiden osallistuminen, orbitaalinen laajeneminen, monikeskuksinen alkuperä, intraepiteelikarsinooma tai pagetoidi, joka on levinnyt sidekalvoon, sarveiskalvoon tai ihoon, yläluomen sijainti ja aiempi sädehoito.14 .
– Silmäluomen Merkelin solusyöpä esiintyy iäkkäillä valkoihoisilla naisilla, joiden keski-ikä on 75 vuotta, ja riskitekijänä on immunosuppressio. Puolet kaikista MCC:istä sijaitsee pään ja kaulan alueella, ja 5-10 prosenttia esiintyy silmäluomissa.10 MCC esiintyy yläluomessa kivuttomana, punaviolettina vaskularisoituneena kyhmynä, joka säästää ympäröivää epidermistä. Potilaista 20-60 prosentilla on imusolmukepositiivisuus esittelyvaiheessa, ja etäpesäkkeitä ilmaantuu kahden vuoden kuluessa 70 prosentissa tapauksista.15 Kyseessä voi olla aggressiivinen, kuolemaan johtava syöpä, joka vaatii harkittua biopsiaa ja systeemistä onkologista hoitoa.
Kasvaimen koko ja etäpesäkkeet esittelyhetkellä ovat tärkein ennustetekijä MCC-kasvaimissa. Kasvain-solmuke-metastaasin arviointi alkaa histologisen diagnoosin jälkeen. Hoidon osalta kasvain reagoi hyvin sädehoitoon, mutta kasvaimen primaarihoito on poisto ja leveät marginaalit tai Mohs-leikkaus.10
– Metastasointi silmäluomeen on harvinaista, ja se edustaa alle yhtä prosenttia pahanlaatuisista silmäluomen kasvaimista; se esiintyy yleensä laajalle levinneen metastaattisen taudin aikana, mutta se voi olla systeemisen syövän esittelyoire. Silmäluomen etäpesäkkeen piirteet eivät ole spesifisiä, ja ne voivat olla yksittäisiä tai useita silmäluomen kyhmyjä tai diffuusia silmäluomen turvotusta. Biopsiaa olisi aina harkittava. Rinta- ja ihomelanooma ovat yleisimpiä primaarisia karsinoomia.16
– Silmän lisäkkeen lymfoomat ovat primaarisia kasvaimia, jotka koskevat silmäkuoppaa. Silmäluomessa esiintyvä lymfooma on harvinainen ja liittyy yleensä systeemiseen sairauteen. Silmäluomen lymfooma edustaa 10 prosenttia silmän lisäkudoksen lymfoomista.17
– Silmäluomen melanooma on suhteellisen harvinainen kasvain, ja sen osuus silmäluomen syövistä on alle 1 prosentti.5 Vaurio esiintyy potilaalla kuudennella-kahdeksannella elinvuosikymmenellä pigmentoituneena ja paksuuntuneena pigmenttialueena alaluomissa, jolla on epäsäännölliset reunat.10,18 Kaikilla potilailla, joilla on pigmentoitunut vauriokohdan alue, olisi harkittava biopsiaa. KATSAUS
Tohtori Notz on Geisinger Health Systemin silmätautien erikoislääkäri. Ota häneen yhteyttä osoitteessa 100 North Academy Ave. Department of Ophthalmology, Danville, PA 17822. Sähköposti: [email protected]. Tohtori Kasenchak on toisen vuoden silmätautien erikoislääkäri Geisingerissä. Sähköposti: [email protected].
1. Kersten RC, Ewing-Chow D, Kulwin DR, Gallon M. Silmäluomien ihomuutosten kliinisen diagnoosin tarkkuus. Ophthalmology 1997;104:479-84.
2. Margo CE. Silmäluomen kasvaimet: Accuracy of clinical diagnosis. Am J Ophthalmol 1999;128:635-6.
3. Deprez M, Uffer S. Clinicopathological features of eyelid skin tumors. Retrospektiivinen tutkimus 5504 tapauksesta ja kirjallisuuskatsaus. Am J Dermatopathol 2009;31(3):256-62.
4. Charteris DG, Bonshek RE, Tullo AB. Silmän molluscum contagiosum: Kliiniset ja immunopatologiset piirteet. Br J Ophthalmol 1995;79:476-81.
5. Kotka R. Silmäluomi ja kyynelkanavajärjestelmä. In: Eye Pathology: An Atlas and Text. Philadelphia: LWW, 2011:241-242.
6. Shields JA, Shields CL. Silmäluomen, sidekalvon ja silmäkuopan kasvaimet. An Atlas and Textbook. LWW; Third edition October 9, 2015
7. Singh AD, McCloskey L, Parsons MA, Slater DN. Silmäluomen ekkriininen hidrokystooma. Eye (Lond) 2005;19:77-9.
8. Bernardini FP. Pahanlaatuisten ja hyvänlaatuisten silmäluomileesioiden hoito. Curr Opin Ophthalmol 2006;17(5):480-4.
9. Slutsky JB, Jones EC. Silmänympärysihon ihon pahanlaatuiset kasvaimet: Kirjallisuuskatsaus. Dermatol Surg 2012;38:552-69.
10. Missotten GS, de Wolff-Rouendaal D, de Keizer RJ. Silmäluomen Merkelin solusyöpä Kirjallisuuskatsaus ja raportti potilaista, joilla on Merkelin solusyöpä ja joilla on spontaani regressio. Ophthalmology 2008;115:195-201.
11. Harvey DT, Taylor RS, Itani KM, Loewinger RJ. Silmäluomen Mohsin mikrografinen kirurgia: Katsaus anatomiaan, patofysiologiaan ja rekonstruktiovaihtoehtoihin. Dermatol Surg 2013;39:673-97.
12. Cook BE Jr, Bartley GB. Hoitovaihtoehdot ja tulevaisuuden näkymät silmäluomen pahanlaatuisten kasvainten hoidossa: Näyttöön perustuva päivitys. Ophthalmology 2001;108:2088-98.
13. Donaldson MJ, Sullivan TJ, Whitehead KJ, Williamson RM. Silmäluomien okasolusyöpä. Br J Ophthalmol 2002;86:1161-5.
14. Snow SN, Larson PO, Lucarelli MJ, Lemke BN, Madjar DD. Mohsin mikrografisella kirurgialla hoidettu silmäluomien talikarsinooma: Raportti yhdeksästä tapauksesta ja kirjallisuuskatsaus. Dermatol Surg 2002;28:623-31.
15. Missotten GS, de Wolff-Rouendaal D, de Keizer RJ. Silmäluomen Merkelin solusyöpä Kirjallisuuskatsaus ja raportti potilaista, joilla on Merkelin solusyöpä ja joilla on spontaani regressio. Ophthalmology 2008;115:195-201.
16. Bianciotto C, Demirci H, Shields CL, Eagle RC Jr, Shields JA. Metastaattiset kasvaimet silmäluomessa: Raportti 20 tapauksesta ja kirjallisuuskatsaus. Arch Ophthalmol 2009;127:999-1005.
17. Stefanovic A, Lossos IS. Silmän lisäkkeen ekstranodaalinen marginaalivyöhykelymfooma. Blood 2009;114(16):3499-3500.
18. Vaziri M, Buffam FV, Martinka M, Oryschak A, Dhaliwal H, White VA. Silmäluomien ihomelanooman kliinispatologiset piirteet ja käyttäytyminen. Ophthalmology 2002;109:901-8.