Las lesiones de los párpados suelen ser benignas. El diagnóstico preciso por parte de un oftalmólogo se basa en la historia y el examen clínico. En caso de duda, toda lesión sospechosa debe someterse a una biopsia. Aquí ofrecemos una breve revisión de algunas de las lesiones más comunes de los párpados que un oftalmólogo puede encontrar en una consulta general.
Antecedentes, examen
Para diagnosticar las lesiones de los párpados hay que entender primero la anatomía del párpado y especialmente el margen del párpado y sus características. El margen del párpado está formado por la piel, el músculo, la grasa, el tarso, la conjuntiva y las estructuras anexas, incluyendo las aproximadamente 100 pestañas, las glándulas de Zeis, las glándulas de Moll, las glándulas de meibomio y el suministro vascular y linfático asociado.
El examen de una lesión del párpado comienza con la historia. La historia debe incluir la cronicidad, los síntomas (sensibilidad, cambio de visión, secreción) y la evolución de la lesión. Otros puntos pertinentes son los antecedentes de cáncer de piel, inmunosupresión, piel clara o radioterapia. La exploración física debe incluir la evaluación de la localización, el aspecto de la superficie de la lesión y la piel circundante, incluidas las estructuras anexas. El clínico debe evaluar cualquier ulceración con costra o sangrado, pigmentación irregular, pérdida de la arquitectura normal del párpado, bordes nacarados con ulceración central, telangiectasias finas o pérdida de arrugas cutáneas. Por último, la exploración física del paciente debe incluir la palpación de los bordes y/o la fijación a tejidos más profundos, así como la evaluación de los ganglios linfáticos regionales y la función de los nervios craneales II-VII. Una imagen puede ser inestimable para seguir la progresión de la enfermedad o la respuesta al tratamiento.
Aunque los clínicos experimentados pueden sentirse cómodos con su diagnóstico, cualquier duda en el juicio clínico debería empujar al clínico a realizar un examen histológico. Los informes sobre diagnósticos clínicamente precisos oscilan entre el 83,7% y el 96,9%, con entre el 2% y el 4,6% que se consideran clínicamente benignos pero que resultan ser histológicamente malignos.1,2
Clasificación
Entre los tumores encontrados por el oftalmólogo, las neoplasias más comunes son las del párpado. Las lesiones benignas del párpado representan más del 80% de las neoplasias del párpado, mientras que los tumores malignos representan el resto, siendo el cáncer de células basales el tumor maligno más frecuente.3 Puede ser útil clasificar las lesiones del párpado en inflamatorias, infecciosas y neoplásicas.
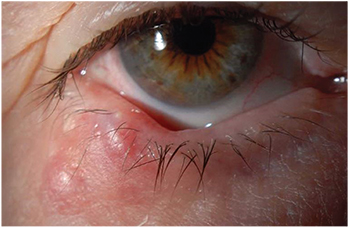
Figura 1. Múltiples chalazias localizadas en el párpado inferior derecho de una mujer de 74 años. Fueron tratados con incisión y drenaje, y la biopsia fue consistente con chalazión.
Las lesiones inflamatorias
– El chalazión se presenta como una inflamación crónica y localizada del párpado y típicamente afecta a las glándulas de meibomio o glándulas de Zeis (Ver Figura 1). Es difícil encontrar datos sobre las frecuencias, pero en una revisión reciente el chalazión representaba casi la mitad de todas las lesiones de párpados encontradas en una consulta de oftalmología.3 El tratamiento conservador con compresas calientes o esteroides tópicos suele ser suficiente. El tratamiento quirúrgico incluye la incisión transconjuntival y el legrado. Si se realiza la escisión, se recomienda realizar siempre una confirmación histopatológica de la lesión extirpada.1 Como alternativa, se puede utilizar el tratamiento con triamcinolona intralesional, aunque este enfoque conlleva complicaciones de cambios en el pigmento o una embolización más devastadora de la arteria central de la retina. La dexametasona intralesional es una alternativa más segura.
Lesiones infecciosas
– El molusco contagioso se presenta como quistes pálidos, cerosos y nodulares, clásicamente con umbilicación central. El paciente es típicamente joven, aunque hay una mayor incidencia con casos más exuberantes observados en pacientes con SIDA debido a la reducción del recuento de células T. Se forman de forma secundaria a la infección por un poxvirus de ADN y pueden presentarse como una conjuntivitis folicular o nódulos en el párpado. Las lesiones del párpado pueden diagnosticarse erróneamente como otras lesiones del párpado, como carcinoma de células basales, papiloma, chalazión y quiste sebáceo. No hay predilección por el párpado superior o inferior y la respuesta inmunitaria local suele ser suficiente para eliminar el virus. Otras opciones de tratamiento son la escisión, la crioterapia o el legrado.4
Lesiones neoplásicas, benignas
– Los papilomas de células escamosas se forman a partir de la proliferación de la epidermis y presentan lesiones pediculadas, de base ancha o blancas e hiperqueratósicas que forman proyecciones en forma de dedos.5 Por lo general, no se requiere tratamiento, salvo la extirpación cosmética.
| Tabla 1. Lesiones malignas del párpado Datos demográficos y factores de riesgo | |||||
| Lesiones malignas | Edad | Predilección por el sexo | Localización | Raza | Factores de riesgo |
| Células basales3,12 | 70 | Igual | Inferior, canto medial | Caucásicos de ascendencia celta | Piel clara, exposición al sol, tabaquismo |
| Células escamosas3,12 | 65 | Hombre | Inferior | Caucásicos y asiáticos | Piel clara, exposición al sol, exposición a la radiación |
| Glándula sebácea3,14 | 65-70 | Mujer | Asia superior | Síndromes de cáncer y inmunosupresión |
|
| Célula de Merkel3,10 | 75 | Mujer | Superior | Caucásicos | Inmunosupresión |
| Metástasis17 | >50 | Igual | Superior ligeramente | Ninguno | Cáncer sistémico |
| Linfoma17 | 65 | Mujer | Sin predilección | Caucásicos | Linfoma sistémico |
| Melanoma18 | 60-80 | Ninguno | Inferior | Caucásicos | Exposición al sol |
– Los quistes de inclusión epidérmica se presentan como elevados, lisos y de crecimiento progresivo que surgen por atrapamiento de tejido epidérmico en la dermis. La ruptura con liberación de queratina puede causar una reacción inflamatoria de cuerpo extraño.6 El tratamiento consiste en la escisión con retención de la cápsula circundante, simplemente decapitando la cabeza del quiste permitiendo la formación de tejido de granulación.
– Los nevos melanocíticos adquiridos se amoldan con frecuencia al margen del párpado y representan grupos de melanocitos en la epidermis y la dermis. No son clínicamente aparentes al nacer, pero aumentan su pigmentación en la pubertad. En la segunda década suelen presentarse como pápulas elevadas y pigmentadas. Más tarde, la pigmentación superficial se pierde y queda una lesión elevada, pero amelanótica.6 Generalmente no requieren tratamiento, pero rara vez puede producirse una transformación maligna de un nevus de unión o compuesto, que requiere su escisión.
– La queratosis seborreica es una afección benigna adquirida que afecta a pacientes de edad avanzada. Clásicamente, las lesiones tienen un aspecto graso y pegado con diversos grados de pigmentación. A veces se requiere la escisión, pero la recurrencia es bastante alta.
– Los hidrocistomas, también conocidos como quistes ductales sudoríparos, están causados por la obstrucción de un conducto sudoríparo. Se presentan como lesiones pequeñas (una media de 4 mm) blandas, lisas y transparentes.5,7 Los hidrocistomas ecrinos se presentan a menudo como quistes múltiples a lo largo de los párpados, pero no afectan al margen del párpado. Los hidrocistomas apocrinos son característicamente transiluminados, afectan al borde del párpado y están asociados a un folículo piloso. La variedad apocrina también tiende a tener un color azulado con depósitos amarillos. El carcinoma quístico de células basales está en el diferencial y las muestras deben enviarse a patología.
– Los xantelasmas se presentan como placas amarillentas, generalmente en las áreas cantales mediales de los párpados superiores o inferiores. Las placas están llenas de macrófagos cargados de lípidos. Los pacientes suelen tener niveles séricos de colesterol normales, pero es prudente comprobar los niveles de lípidos, ya que pueden estar asociados a la hipercolesterolemia.6 Las opciones de tratamiento incluyen la escisión superficial, la ablación con láser de CO2 o el ácido tricloroacético tópico al 100%.
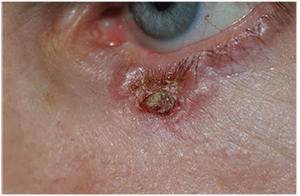
Figura 2. Carcinoma de células basales del párpado inferior izquierdo en un hombre de 57 años. Nótese los bordes nacarados y la costra central. La biopsia inicial fue consistente con CBC. La afección se trata con cirugía de Mohs con reconstrucción con un colgajo de Hughes por un especialista en oculoplástica.
Las lesiones neoplásicas, premalignas
– La queratosis actínica se presenta como placas redondas, escamosas e hiperqueratósicas que tienen la textura del papel de lija. Son la lesión cutánea precancerosa más común y suelen afectar a personas de edad avanzada con tez clara y excesiva exposición al sol. La transformación maligna de una sola placa es inferior al 1% anual.6 La observación es una opción, pero normalmente se recomienda la biopsia por escisión para establecer el diagnóstico. Las lesiones múltiples pueden tratarse con crioterapia, crema de imiquimod al 5% u otros agentes tópicos más recientes.
– El queratoacantoma se presenta como pápulas de color carne generalmente en el párpado inferior en pacientes con exposición crónica al sol o en pacientes inmunodeprimidos. En la actualidad se considera un carcinoma de células escamosas de bajo grado en el que se desarrollan lesiones hiperqueratósicas en forma de cúpula que pueden crecer rápidamente, con involución y regresión hasta un año, una vez que se desarrolla un cráter lleno de queratina.8 Tras el diagnóstico con biopsia incisional, las recomendaciones actuales incluyen la escisión quirúrgica completa.6
Las lesiones neoplásicas-malignas
– El carcinoma de células basales representa entre el 80 y el 92,2% de las neoplasias malignas de la región periocular.9 El subtipo nodular localizado es la lesión «clásica» y se presenta con mayor frecuencia en el párpado inferior en el canto medial como un nódulo firme, elevado y nacarado con finas telangiectasias (Ver Figura 2).11 Una forma menos común de CBC, pero más agresiva localmente es el tipo morfeiforme; estas lesiones carecen de ulceración, y aparecen como una placa indurada de color blanco a amarillo con márgenes indistintos.8
Los pacientes suelen ser de mediana edad o mayores y a menudo de piel clara, aunque puede darse en niños y personas de ascendencia africana.12 El CBC en pacientes más jóvenes tiene un patrón de crecimiento más agresivo y no muestra el período de latencia que se observa en los pacientes de mayor edad.12 El tratamiento es principalmente con cirugía micrográfica de Mohs seguida de reparación de párpados/cara con oculoplástica.
La invasión orbital se produce en menos del 5% de los CBC y lo más frecuente es que las lesiones se encuentren en el canto medial.8,12 Los signos de invasión orbital incluyen una masa orbital fija, estrabismo restrictivo y desplazamiento o destrucción del globo terráqueo.9 La TC o la RM están indicadas para determinar la extensión de la enfermedad. Una vez que la penetración alcanza la profundidad del tabique, la escisión local es muy difícil. A menudo se esconden nidos de células basales, lo que lleva a una cirugía más agresiva (incluida la exenteración orbital). Algunos centros oncológicos prefieren la radiación de haz externo seguida de la extirpación quirúrgica en estos casos avanzados.
– El carcinoma de células escamosas es la segunda neoplasia maligna más común del párpado, y se produce en el párpado inferior aproximadamente en el 60% de los casos.13 El CCE carece de las características patognomónicas, lo que permite diferenciarlo de las lesiones precursoras, como la queratosis actínica, la enfermedad de Bowen (cáncer de células escamosas in situ) y la dermatitis por radiación.8,12 La presentación suele ser una lesión nodular indolora con bordes irregulares enrollados, bordes nacarados, telangiectasias y ulceración central, similar al CBC.12 Se ha informado de que el diagnóstico clínico es exacto entre el 51% y el 62,7% de las veces.13 Los pacientes suelen ser varones mayores de 60 años y a menudo tienen antecedentes de otras lesiones cutáneas que requieren escisión.11
Los factores predisponentes incluyen tanto factores extrínsecos, como la luz ultravioleta, la exposición al arsénico/hidrocarburos/radiación, la infección por VPH o los fármacos inmunosupresores y las quemaduras; como factores intrínsecos de albinismo y xeroderma pigmentoso.11,13 La metástasis de las lesiones se produce con mayor frecuencia a través del sistema linfático, y la detección temprana de la afectación de los ganglios linfáticos es esencial para mejorar el pronóstico.9,11 El CCE invade a lo largo de los nervios trigémino, oculomotor y facial y puede presentarse como invasión perineural asintomática detectada en el examen histológico o como invasión perineural sintomática. El CCE con invasión perineural tiene una tasa de recurrencia de hasta el 50%, y se ha sugerido la radioterapia postoperatoria para todos los CCE con invasión perineural.9
– El carcinoma sebáceo se origina en las glándulas de Meibomio o en las glándulas de Zeis y se presenta clínicamente como una decoloración amarillenta debido a su contenido lipídico; puede simular una blefaroconjuntivitis, una chalazia crónica, un CBC, un CCE u otros tumores (véase la figura 3).8 Las lesiones afectan con mayor frecuencia a mujeres de 65 a 70 años a lo largo del párpado superior.14 Puede presentarse como pérdida de pestañas, destrucción de los orificios de Meibomio o blefaroconjuntivitis unilateral crónica. El SC afecta a todas las razas, pero a los asiáticos en particular, y representa la neoplasia periocular más común o la segunda más común en este grupo.3,9
El diagnóstico puede pasarse por alto en la biopsia inicial, y puede requerir múltiples biopsias o tinciones especiales. La biopsia superficial a menudo no es suficiente y puede pasar por alto el tumor subyacente; por lo tanto, puede ser necesaria una escisión pentagonal de espesor completo o una biopsia en sacabocados para hacer el diagnóstico. Las muestras de biopsia con afectación intraepitelial de la conjuntiva deben hacer sospechar una invasión orbital.8
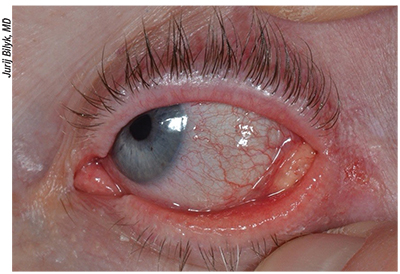
Figura 3. Carcinoma sebáceo del párpado inferior izquierdo en una mujer de 52 años. La paciente presentaba blefaroconjuntivitis unilateral crónica desde hacía 12 meses, madarosis y lesión del párpado. La biopsia incisional mostró un carcinoma de glándulas sebáceas. El tratamiento definitivo debe ser realizado por un especialista en oculoplástica con experiencia o por un equipo multidisciplinar.
Aunque la etiología no suele ser conocida, existe una asociación con el síndrome de Muir-Torre, un síndrome de cáncer autosómico dominante que se cree que es un subtipo de cáncer colorrectal hereditario no poliposo. Si se identifica el SC, el paciente debe ser evaluado para este síndrome.11 Las tasas de mortalidad dentro de los países industrializados han disminuido a un 9 a 15 por ciento; los factores de mal pronóstico incluyen una duración superior a seis meses; la afectación vascular y linfática; la extensión orbital; el origen multicéntrico; el carcinoma intraepitelial o la diseminación pagetoide en la conjuntiva, la córnea o la piel; la localización en el párpado superior; y la radiación previa.14
– El carcinoma de células de Merkel del párpado se presenta en mujeres caucásicas de edad avanzada, con una edad media de 75 años, siendo la inmunosupresión un factor de riesgo. La mitad de todos los CCM se localizan en la cabeza y el cuello, y entre el 5 y el 10 por ciento se producen en los párpados.10 El CCM se presenta en el párpado superior como un nódulo vascularizado indoloro, de color rojo-púrpura, que no afecta a la epidermis subyacente. En el 20 al 60 por ciento de los pacientes, hay positividad de los ganglios linfáticos en el momento de la presentación y las metástasis a distancia aparecen en un plazo de dos años en el 70 por ciento de los casos.15 Este puede ser un cáncer agresivo y mortal que requiere una biopsia juiciosa y un tratamiento sistémico por parte de oncología.
El tamaño del tumor y la metástasis en el momento de la presentación son el factor pronóstico más importante en los tumores MCC. La evaluación de los ganglios linfáticos tumorales-metástasis comienza tras el diagnóstico histológico. En cuanto al tratamiento, el tumor responde bien a la radioterapia, pero el tratamiento primario del tumor es con escisión y márgenes amplios o cirugía de Mohs.10
– La metástasis al párpado es poco frecuente y representa menos del 1% de los tumores malignos del párpado; suele ocurrir en el curso de la enfermedad metastásica generalizada, pero puede ser el signo de presentación del cáncer sistémico. Las características de la metástasis en el párpado no son específicas y pueden ser nódulos solitarios o múltiples en el párpado o una inflamación difusa del mismo. Siempre debe considerarse la posibilidad de realizar una biopsia. El melanoma de mama y el cutáneo son los carcinomas primarios más comunes.16
– Los linfomas de los anexos oculares son tumores primarios que afectan a la órbita. El linfoma que se presenta en el párpado es raro y suele estar asociado a una enfermedad sistémica. El linfoma del párpado representa el 10% de los linfomas de los anexos oculares.17
– El melanoma del párpado es un tumor relativamente raro, que constituye menos del 1% de los cánceres de párpado.5 Las lesiones se presentan en un paciente entre la sexta y la octava década de vida como un área pigmentada y engrosada en el párpado inferior con bordes irregulares.10,18 En cualquier paciente con una lesión pigmentada, debe considerarse la posibilidad de realizar una biopsia. REVISIÓN
El Dr. Notz es un asociado del personal de oftalmología en Geisinger Health System. Póngase en contacto con él en 100 North Academy Ave. Department of Ophthalmology, Danville, PA 17822. Correo electrónico: [email protected]. El Dr. Kasenchak es un residente de oftalmología de segundo año en Geisinger. Correo electrónico: [email protected].
1. Kersten RC, Ewing-Chow D, Kulwin DR, Gallon M. Accuracy of clinical diagnosis of cutaneous eyelid lesions. Ophthalmology 1997;104:479-84.
2. Margo CE. Eyelid tumors: Exactitud del diagnóstico clínico. Am J Ophthalmol 1999;128:635-6.
3. Deprez M, Uffer S. Clinicopathological features of eyelid skin tumors. A retrospective study of 5504 cases and review of literature. Am J Dermatopathol 2009;31(3):256-62.
4. Charteris DG, Bonshek RE, Tullo AB. Ophthalmic molluscum contagiosum: Clinical and immunopathological features. Br J Ophthalmol 1995;79:476-81.
5. Eagle R. The eyelid and lacrimal drainage system. En: Eye Pathology: An Atlas and Text. Philadelphia: LWW, 2011:241-242.
6. Shields JA, Shields CL. Eyelid, Conjunctival, and Orbital Tumors. An Atlas and Textbook. LWW; Tercera edición 9 de octubre de 2015
7. Singh AD, McCloskey L, Parsons MA, Slater DN. Hidrocistoma ecrino del párpado. Eye (Lond) 2005;19:77-9.
8. Bernardini FP. Manejo de las lesiones malignas y benignas del párpado. Curr Opin Ophthalmol 2006;17(5):480-4.
9. Slutsky JB, Jones EC. Periocular cutaneous malignancies: Una revisión de la literatura. Dermatol Surg 2012;38:552-69.
10. Missotten GS, de Wolff-Rouendaal D, de Keizer RJ. Merkel cell carcinoma of the eyelid review of the literature and report of patients with Merkel cell carcinoma showing spontaneous regression. Ophthalmology 2008;115:195-201.
11. Harvey DT, Taylor RS, Itani KM, Loewinger RJ. Cirugía micrográfica de Mohs del párpado: Una visión general de la anatomía, la fisiopatología y las opciones de reconstrucción. Dermatol Surg 2013;39:673-97.
12. Cook BE Jr, Bartley GB. Opciones de tratamiento y perspectivas futuras para el manejo de las neoplasias del párpado: Una actualización basada en la evidencia. Ophthalmology 2001;108:2088-98.
13. Donaldson MJ, Sullivan TJ, Whitehead KJ, Williamson RM. Squamous cell carcinoma of the eyelids. Br J Ophthalmol 2002;86:1161-5.
14. Snow SN, Larson PO, Lucarelli MJ, Lemke BN, Madjar DD. Carcinoma sebáceo de los párpados tratado mediante cirugía micrográfica de Mohs: Informe de nueve casos con revisión de la literatura. Dermatol Surg 2002;28:623-31.
15. Missotten GS, de Wolff-Rouendaal D, de Keizer RJ. Merkel cell carcinoma of the eyelid review of the literature and report of patients with Merkel cell carcinoma showing spontaneous regression. Ophthalmology 2008;115:195-201.
16. Bianciotto C, Demirci H, Shields CL, Eagle RC Jr, Shields JA. Metastatic tumors to the eyelid: Informe de 20 casos y revisión de la literatura. Arch Ophthalmol 2009;127:999-1005.
17. Stefanovic A, Lossos IS. Extranodal marginal zone lymphoma of the ocular adnexa. Blood 2009;114(16):3499-3500.
18. Vaziri M, Buffam FV, Martinka M, Oryschak A, Dhaliwal H, White VA. Características clinicopatológicas y comportamiento del melanoma cutáneo del párpado. Ophthalmology 2002;109:901-8.