Selon la définition de la RANZCOG Intrapartum Fetal Surveillance (IFS) Guideline 20141, une bradycardie fœtale est une fréquence cardiaque fœtale (FCF) inférieure à 100 battements par minute (bpm) pendant plus de cinq minutes. Il s’agit d’une définition simple et raisonnablement cohérente dans la littérature. Dans un sens pratique, cependant, une bradycardie fœtale peut être utilement considérée comme étant d’origine hypoxique ou non hypoxique.
Dans le programme d’éducation à la surveillance fœtale2 (FSEP) de RANZCOG, nous désignons la bradycardie fœtale non hypoxique comme une bradycardie de référence. En d’autres termes, un fœtus présentant une bradycardie non attribuable à l’hypoxie. Étant donné que la directive IFS de RANZCOG définit la fréquence cardiaque fœtale de base normale entre 110 et 160bpm, cela inclurait également le fœtus avec une fréquence cardiaque fœtale de base entre 100 et 110bpm.
Les causes les plus courantes d’une bradycardie fœtale de base (non hypoxique) incluraient un système parasympathique mature (figure 1), des médicaments maternels (bêtabloquants à forte dose), un défaut de conduction cardiaque fœtal (bloc cardiaque) ou, occasionnellement, ce qui s’avère être une surveillance accidentelle de la fréquence cardiaque maternelle, en particulier pendant un travail actif. Ces fœtus, et en fait la mère, présentent généralement une ou plusieurs caractéristiques physiologiquement rassurantes, telles que des mouvements réguliers, une variabilité de base normale, des accélérations ou même de simples décélérations. Bien qu’un bloc cardiaque fœtal ou la surveillance accidentelle de la fréquence cardiaque maternelle puissent en fin de compte avoir des conséquences sur le bien-être du fœtus, ils ne sont pas l’objet de cet article.
La cardiotocographie (CTG) prénatale de la figure 1 a été enregistrée chez une femme primigeste à 41+4 semaines de gestation. Elle faisait l’objet d’un suivi des postdatés. L’IAF a été signalé à 12 cm. Avec un rythme cardiaque fœtal de base de 90-95bpm, une variabilité et des accélérations de base normales, il s’agit d’un fœtus bien oxygéné. Cependant, il s’agit d’un CTG anormal par définition. En l’absence de médicaments maternels, la bradycardie de base est très probablement le résultat d’un système nerveux parasympathique mature. Le fœtus se porte bien.
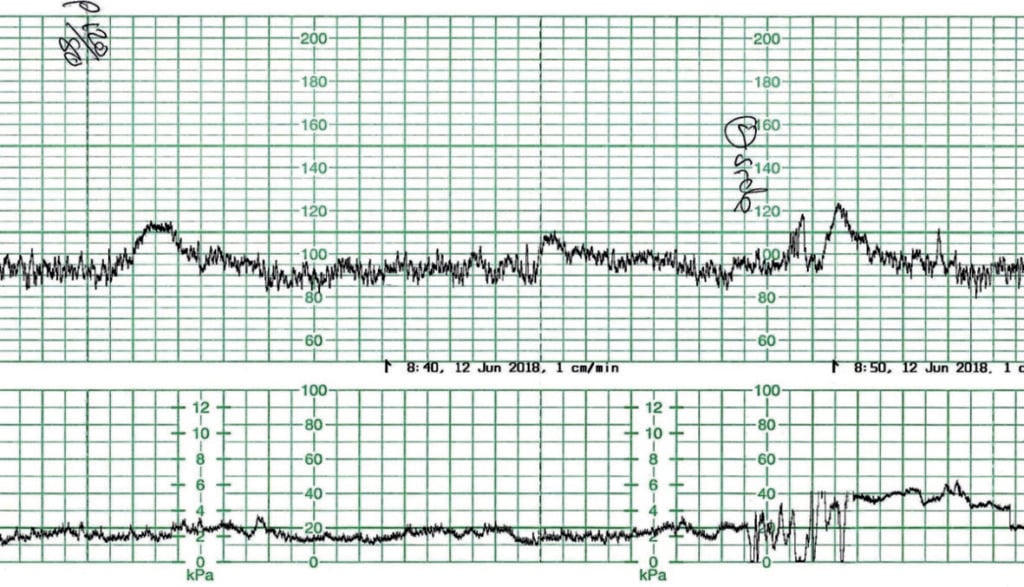
Figure 1. Bradycardie fœtale de base.
La bradycardie fœtale hypoxique est un schéma de fréquence cardiaque critique en termes de temps qui nécessite une reconnaissance immédiate et une prise en charge appropriée. Les recherches montrent clairement que plus la bradycardie est longue, plus les résultats sont mauvais.3 Si un fœtus est vraiment compromis, il est sous-perfusé en oxygène. La prise en charge de première ligne doit donc, et dans une certaine mesure quelle que soit la cause de l’hypoxie, être :
- repositionner la mère pour limiter la compression du cordon et améliorer sa pression artérielle,
- corriger la pression artérielle maternelle si nécessaire ; et
- éliminer l’activité utérine, si elle est présente, avec 250μg de terbutaline SC (ou équivalent).
La prise en charge plus spécifique, y compris l’accouchement, sera largement déterminée par le tableau clinique global, l’évaluation de la base physiologique de la bradycardie et la réponse à la prise en charge de première intention. Un examen vaginal doit être effectué pour évaluer la progression, exclure un prolapsus du cordon, faciliter l’application d’une électrode de scalp fœtal et déterminer le mode d’accouchement possible. Lorsque la base physiologique de la bradycardie fœtale est incertaine, il faut envisager un événement sentinelle tel qu’un décollement ou une rupture utérine.
Les causes les plus fréquentes d’hypoxie fœtale soutenue et de bradycardie subséquente comprennent l’hyperstimulation utérine (par tachysystole ou hypertonus),4 l’hypotension maternelle (positionnelle, procédurale ou anesthésique),5 la compression soutenue du cordon ombilical, y compris le prolapsus du cordon, ou une descente rapide de la tête fœtale dans le bassin. Des causes moins fréquentes peuvent être un décollement placentaire, un infarctus placentaire, une rupture utérine ou une hypoxie maternelle.
Heureusement, la plupart des bradycardies fœtales ont une cause directe et peuvent faire l’objet d’une prise en charge appropriée sans césarienne d’urgence. En reconnaissant que certaines bradycardies sont d’étiologie inconnue, la préparation à un accouchement chirurgical devrait raisonnablement faire partie de la stratégie de gestion globale dans ces cas. Ceci est particulièrement important lorsqu’il peut y avoir un retard dans l’ouverture d’une salle d’opération, comme dans un petit hôpital en dehors des heures de travail. La planification est essentielle dans ces circonstances.
Trop souvent, l' »étiologie inconnue » d’une bradycardie est simplement une hyperstimulation utérine mal enregistrée. Les cliniciens s’efforcent généralement de s’assurer qu’un schéma de fréquence cardiaque fœtale de haute qualité est bien enregistré, mais ce n’est pas toujours le cas pour les contractions utérines. L’habitus maternel peut jouer un rôle à cet égard et le rôle du cathéter de pression intra-utérine, bien qu’efficace, n’est pas bien défini.
La figure 2 montre un tel exemple, où une femme primigeste à 39+6 semaines de gestation était augmentée avec du Syntocinon pour des progrès lents. Il n’y avait pas d’autres facteurs de risque connus. Le CTG précédent a montré une fréquence cardiaque fœtale de base de 145 bpm avec une variabilité de base normale. Il y avait des accélérations occasionnelles. On a noté des décélérations variables isolées, de 30 à 60 bpm, durant 45 à 60 secondes. L’activité utérine a été enregistrée à 3-4:10 forts.
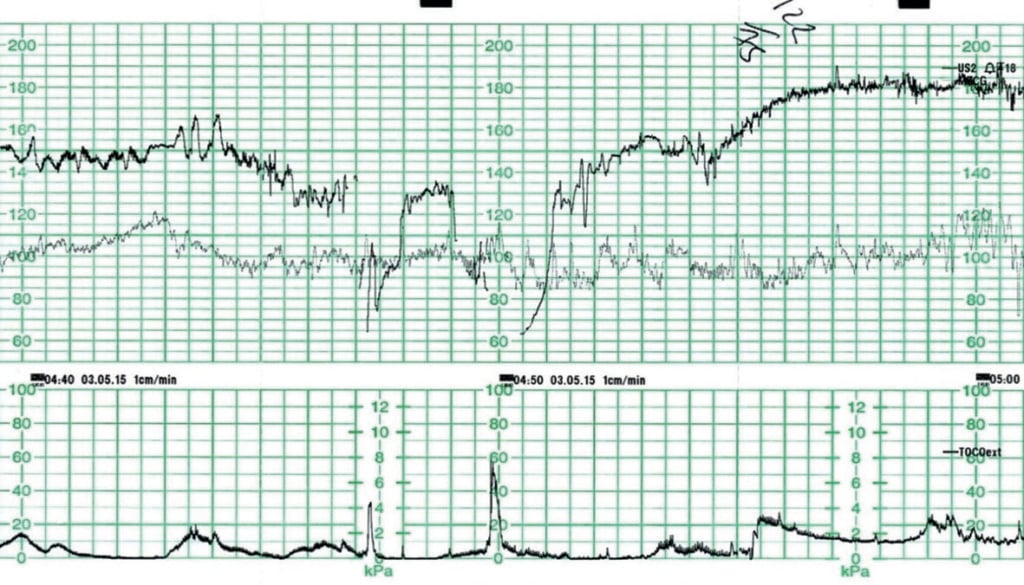
Figure 2. Bradycardie fœtale due à une hyperstimulation utérine (mal enregistrée).
La prise en charge comprenait le repositionnement maternel et l’arrêt du Syntocinon. Un examen vaginal à 04h50 a révélé une lèvre cervicale antérieure épaisse et le fœtus en position OP directe. Un dépassement post-décélération est apparent car le fœtus compense la période d’hypoxie. La femme a été transférée en salle pour une césarienne et le bébé est né en bon état. Les lactates artériels et veineux du cordon ombilical se situaient dans la plage normale.
L’évaluation ultérieure et la discussion concernant le CTG ont porté sur le fait que, bien que les contractions aient été enregistrées à 3-4:10 fortes et semblaient « modestes » sur le CTG, la plupart duraient plus de deux minutes. La tocolyse n’a pas été envisagée à ce moment-là et n’a heureusement pas été nécessaire. Cette activité utérine aurait dû être décrite comme une hyperstimulation utérine (par hypertonus)6 et une gestion conservatrice aurait pu être envisagée plus tôt.
La figure 3 a été enregistrée chez une femme multigravide à 40 semaines de gestation. Elle était surveillée suite à un ralentissement noté à l’auscultation. La femme s’est repositionnée à quatre pattes en raison d’une pression intestinale croissante. Pendant qu’on demandait de l’aide et qu’on se préparait à accélérer la naissance, un accouchement spontané a eu lieu. Le CTG précédant la bradycardie est très révélateur d’un fœtus bien oxygéné et le bébé devrait être en bon état à la naissance. Le bébé est né légèrement étourdi à 10h50 avec des scores d’Apgar de 7 et 9. Aucune réanimation n’a été nécessaire. Les lactates du cordon ombilical n’ont pas été réalisés.
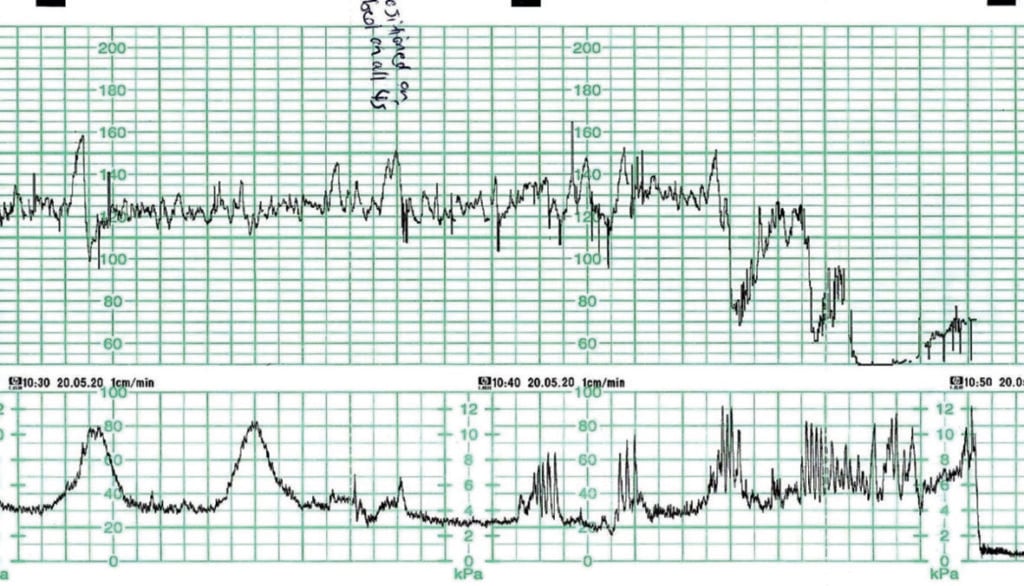
Figure 3. Bradycardie fœtale due à une progression/descente/accouchement rapide.
La figure 4 a été enregistrée chez une femme primigeste induite à terme pour des mouvements fœtaux réduits. La maturation cervicale a été entreprise par cathéter à ballonnet. Les CTG avant et après le cathéter à ballonnet étaient normaux. Une rupture artificielle des membranes a été effectuée avec un écoulement de liquide clair. Une perfusion de Syntocinon avait été commencée environ deux heures auparavant. Le CTG précédent a démontré une fréquence cardiaque fœtale de base de 130-135bpm avec une variabilité de base normale. Il n’y avait pas d’accélérations. On a noté des décélérations variables isolées, de 30 à 40 bpm pendant 30 à 45 secondes. L’activité utérine a été enregistrée à 3-4:10 forte.
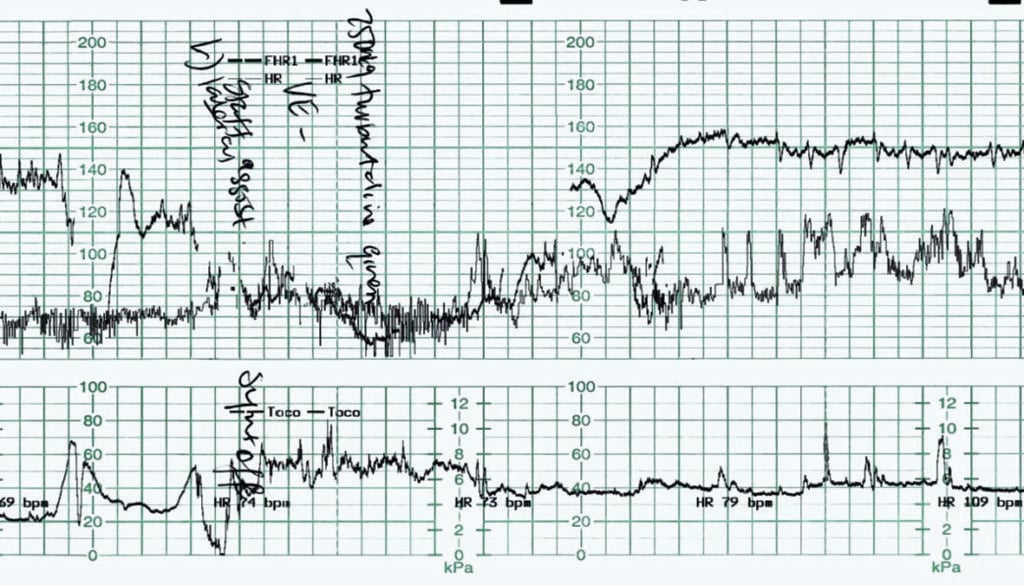
Figure 4. Bradycardie fœtale.
La prise en charge dans ce cas a été rapide et appropriée. La mère a d’abord été repositionnée et la perfusion de Syntocinon a été arrêtée. Un examen vaginal a été effectué, révélant une dilatation cervicale de 5-6cm et aucun cordon ombilical apparent. La Terbutaline 250µg a été administrée par voie sous-cutanée, tandis que les préparatifs pour une césarienne étaient en cours. Un dépassement post-décélération de la fréquence cardiaque fœtale est à nouveau apparent. La réponse du fœtus n’a pas nécessité d’accouchement d’urgence. Le Syntocinon a été repris environ une heure plus tard, une fois que la fréquence cardiaque fœtale de base et la variabilité de base étaient revenues à la normale. La plupart des contractions utérines ayant duré de 90 à 120 secondes, un taux de contraction de 3:10 a été maintenu avec une utilisation judicieuse du Syntocinon. Un accouchement vaginal assisté environ six heures plus tard a été le résultat final, le bébé étant né en bonne condition. Des lactates artériels et veineux du cordon ombilical de 6,7 et 4,4 mmol/L ont été enregistrés, dans la fourchette normale pour un accouchement par voie vaginale.
Bien qu’il existe des contre-indications à l’utilisation de la terbutaline/tocolyse, comme le décollement placentaire ou une maladie cardiaque maternelle, il s’agit probablement d’un outil sous-utilisé dans notre gestion de l’hyperstimulation utérine. Les effets secondaires d’une tachycardie maternelle et fœtale sont attendus. Les inquiétudes concernant l’atonie utérine et les saignements excessifs résultant de l’utilisation de la terbutaline ne sont pas étayées par la littérature et, avec une demi-vie très courte, sont peu probables. Il est important de noter que la terbutaline n’arrête pas le travail, mais facilite la réanimation intra-utérine et permet de « gagner » du temps pour les décisions de prise en charge. Avec une demi-vie courte, la plupart des femmes recommenceront les contractions dans les 15 minutes, fournissant aux cliniciens un » test de stress » fœtal pour aider les décisions de prise en charge.
Bien que certaines bradycardies fœtales ne puissent finalement pas être prises en charge, elles sont minoritaires. Parmi celles qui peuvent être prises en charge de manière appropriée, beaucoup sont le résultat d’une hyperstimulation utérine. La plupart des fœtus à terme et bien développés ayant besoin d’au moins 60 à 90 secondes de » repos » utérin entre les contractions pour maintenir une oxygénation adéquate, les prestataires de soins de maternité doivent être conscients de l’importance d’évaluer correctement, non seulement les contractions, mais aussi la pause entre celles-ci.
C’est la pause entre les contractions qui compte, pas le fait de compter les contractions ! Les cliniciens doivent également connaître leur protocole de tocolyse, car une hyperstimulation utérine se produira.
- Royal Australian and New Zealand College of Obstetricians and Gynaecologists. Directive clinique sur la surveillance fœtale intra-partum, troisième édition. East Melbourne, Victoria : RANZCOG, 2014.
- Le programme d’éducation sur la surveillance fœtale (FSEP) du RANZCOG www.fsep.edu.au
- Giorn It. Ost Gin. Giornale Italiano di Ostetricia e Ginecologia CIC Edizioni Internazionali 2013 novembre-décembre ; 35(6):717-721. ISSN : 0391-9013 Publié en ligne 2014 Mars
- Le programme éducatif de surveillance fœtale (FSEP) de la RANZCOG www.fsep.edu.au
- Edward T. Riley MD Analgésie du travail et bradycardie fœtale. Journal canadien d’anesthésie 2003 / 50 : 6 / pp R1-R3.
- Royal Australian and New Zealand College of Obstetricians and Gynaecologists. Directive clinique sur la surveillance fœtale intra-partum, troisième édition. East Melbourne, Victoria : RANZCOG, 2014.