Pe definiția RANZCOG Intrapartum Fetal Surveillance (IFS) Guideline 20141, o bradicardie fetală este o frecvență cardiacă fetală (FHR) sub 100 de bătăi pe minut (bpm) timp de mai mult de cinci minute. Aceasta este o definiție simplă și una care este rezonabil de consistentă în literatura de specialitate. Cu toate acestea, într-un sens practic, o bradicardie fetală poate fi gândită în mod util ca fiind fie de origine hipoxică, fie non-hipoxică.
În RANZCOG Fetal Surveillance Education Program2 (FSEP) ne referim la bradicardia fetală non-hipoxică drept bradicardie de bază. Cu alte cuvinte, un făt cu o bradicardie care nu poate fi atribuită hipoxiei. Având în vedere că Ghidul RANZCOG IFS definește frecvența cardiacă fetală de bază normală la 110-160 bpm, aceasta ar include și fătul cu o frecvență cardiacă fetală de bază între 100 și 110 bpm.
Cele mai frecvente cauze ale unei bradicardii fetale de bază (non-hipoxice) ar include un sistem parasimpatic matur (figura 1), medicația maternă (doze mari de beta-blocante), un defect de conducere cardiacă fetală (bloc cardiac) sau, ocazional, ceea ce se dovedește a fi monitorizarea accidentală a ritmului cardiac matern, în special în timpul travaliului activ. Acești fetuși și, într-adevăr, mama, vor prezenta, în general, una sau mai multe trăsături fiziologice liniștitoare, cum ar fi mișcări regulate, o variabilitate de bază normală, accelerații sau chiar simple decelerații. Deși un blocaj cardiac fetal sau monitorizarea accidentală a frecvenței cardiace materne pot avea în cele din urmă consecințe asupra bunăstării fetale; acestea nu fac obiectul acestui articol.
Cardotocografia antenatală (CTG) din figura 1 a fost înregistrată de la o femeie primigravidă la 41+4 săptămâni de gestație. Ea era monitorizată pentru post-datele. AFI a fost raportat la 12 cm. Cu o frecvență cardiacă fetală de bază de 90-95 bpm, cu o variabilitate și accelerații de bază normale, acesta este un făt bine oxigenat. Cu toate acestea, este o CTG anormală prin definiție. În absența medicației materne, bradicardia de bază este, cel mai probabil, rezultatul unui sistem nervos parasimpatic matur. Fătul se simte bine.
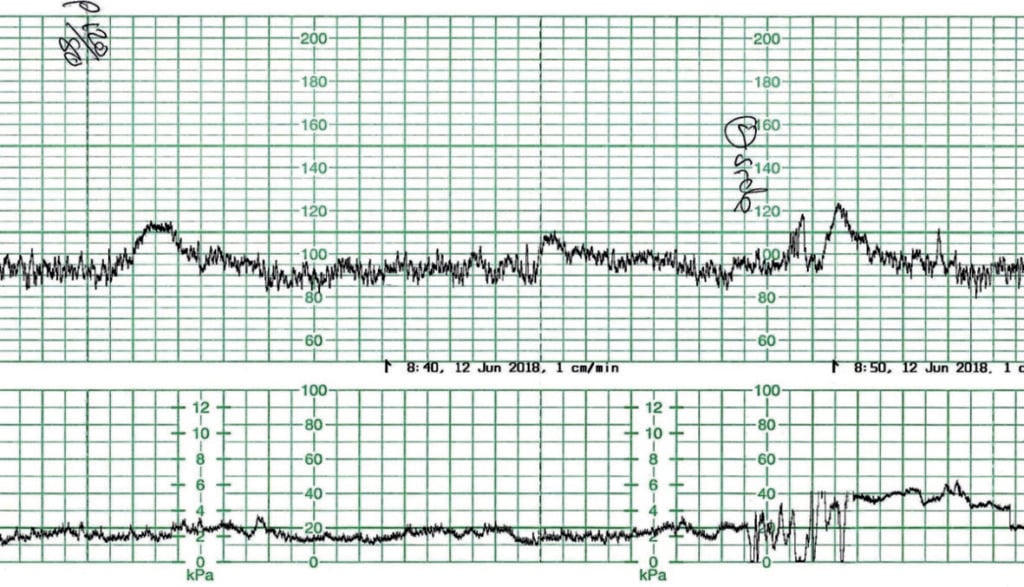
Figura 1. Bradicardia fetală de bază.
Bradicardia fetală hipoxică este un model de frecvență cardiacă critică în timp care necesită o recunoaștere imediată și un management adecvat. Cercetările sunt clare că, cu cât bradicardia este mai lungă, cu atât rezultatele sunt mai proaste.3 Dacă un făt este cu adevărat compromis, acesta este insuficient perfuzat cu oxigen. Prin urmare, managementul de primă linie și, într-o oarecare măsură, indiferent de cauza hipoxiei, ar trebui să fie:
- repoziționarea mamei pentru a limita compresia cordonului și pentru a-i îmbunătăți tensiunea arterială,
- corectarea tensiunii arteriale materne, după cum este necesar; și
- eliminarea activității uterine, dacă este prezentă, cu 250μg SC terbutalină (sau echivalent).
Managementul mai specific, inclusiv nașterea, va fi determinat în mare măsură de tabloul clinic general, de o evaluare a bazei fiziologice a bradicardiei și de răspunsul la tratamentul de primă linie. Trebuie efectuată o examinare vaginală pentru a evalua progresul, a exclude un prolaps de cordon, a facilita aplicarea unui electrod de scalp fetal și a determina posibilul mod de naștere. În cazul în care baza fiziologică a bradicardiei fetale este incertă, ar trebui să se ia în considerare un eveniment sentinelă, cum ar fi un dezlipire sau o ruptură uterină.
Cele mai frecvente cauze ale hipoxiei fetale susținute și ale bradicardiei ulterioare includ hiperstimularea uterină (prin tahicistole sau hipertonus),4 hipotensiunea maternă (pozițională, procedurală sau anestezică),5 compresia susținută a cordonului ombilical, inclusiv prolapsul cordonului, sau o coborâre rapidă a capului fetal prin pelvis. Cauze mai puțin frecvente pot fi dezlipirea de placentă, infarctul placentar, ruptura uterină sau hipoxia maternă.
Din fericire, cele mai multe bradicardii fetale au o cauză simplă și pot fi tratate în mod adecvat fără o naștere prin cezariană de urgență. Recunoscând faptul că unele bradicardii sunt de etiologie necunoscută, în mod rezonabil, pregătirea pentru o naștere operativă ar trebui să facă parte din strategia generală de management în aceste cazuri. Acest lucru este deosebit de important în cazul în care ar putea exista o întârziere în deschiderea unei săli de operație, cum ar fi într-un spital mai mic în afara orelor de program. Planificarea din timp este esențială în aceste circumstanțe.
Totdeauna „etiologia necunoscută” a unei bradicardii este pur și simplu o hiperstimulare uterină prost înregistrată. De obicei, clinicienii lucrează din greu pentru a se asigura că un model de frecvență cardiacă fetală de înaltă calitate este bine înregistrat, dar acest lucru nu este întotdeauna cazul cu contracțiile uterine. Obiceiul matern poate juca un rol în acest sens, iar rolul cateterului de presiune intrauterină, deși eficient, nu este bine definit.
Figura 2 prezintă un astfel de exemplu, în care o femeie primigravidă la 39+6 săptămâni de gestație a fost augmentată cu Syntocinon pentru progresie lentă. Nu existau alți factori de risc cunoscuți. CTG-ul anterior a demonstrat o frecvență cardiacă fetală de bază de 145 bpm cu o variabilitate de bază normală. Au existat accelerații ocazionale. Au fost observate decelerații variabile izolate, în scădere cu 30-60bpm, cu o durată de 45-60 de secunde. Activitatea uterină a fost înregistrată la 3-4:10 puternic.
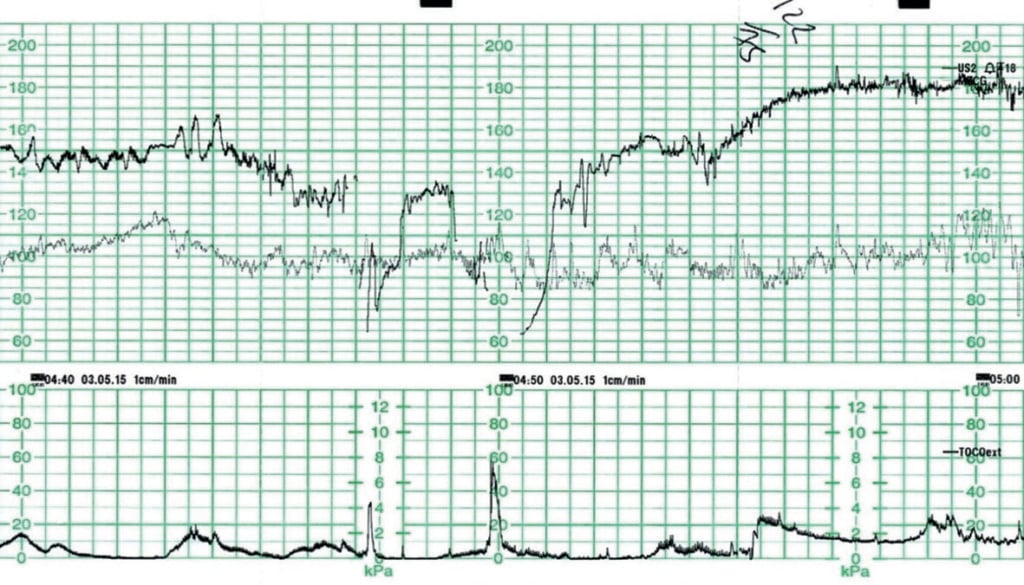
Figura 2. Bradicardie fetală datorată hiperstimulării uterine (slab înregistrată).
Managementul a inclus repoziționarea maternă și încetarea Syntocinonului. O examinare vaginală la ora 04:50 a evidențiat o buză cervicală anterioară groasă și fătul în poziție OP directă. Este evidentă o depășire postdecelerare, deoarece fătul compensează perioada de hipoxie. Femeia a fost transferată în sala de operație pentru o naștere prin cezariană, iar copilul s-a născut în stare bună. Lactații arteriali și venoși ai cordonului ombilical se aflau în intervalul normal.
Evaluarea ulterioară și discuția cu privire la CTG s-au axat pe faptul că, în timp ce contracțiile erau înregistrate la 3-4:10 puternice și păreau „modeste” pe CTG, majoritatea durau mai mult de două minute. Tocoliza nu a fost luată în considerare la momentul respectiv și, din fericire, nu a fost necesară. Această activitate uterină ar fi trebuit să fie descrisă ca hiperstimulare uterină (prin hipertonus)6 și ar fi putut fi luat în considerare mai devreme un management conservator.
Figura 3 a fost înregistrată de la o femeie multigravidă la 40 de săptămâni de gestație. Ea era monitorizată în urma unei decelerații observate la auscultație. Femeia s-a repoziționat în patru labe ca urmare a creșterii presiunii intestinale. În timp ce a fost solicitată asistență și se făceau pregătiri pentru a accelera nașterea, a avut loc o naștere spontană. CTG-ul de dinaintea bradicardiei este foarte predictiv pentru un făt bine oxigenat și se așteaptă ca bebelușul să fie în stare bună la naștere. Copilul s-a născut ușor „amețit” la ora 10:50, cu scoruri Apgar de 7 și 9. Nu a fost nevoie de resuscitare. Nu au fost efectuate lactații ale cordonului ombilical.
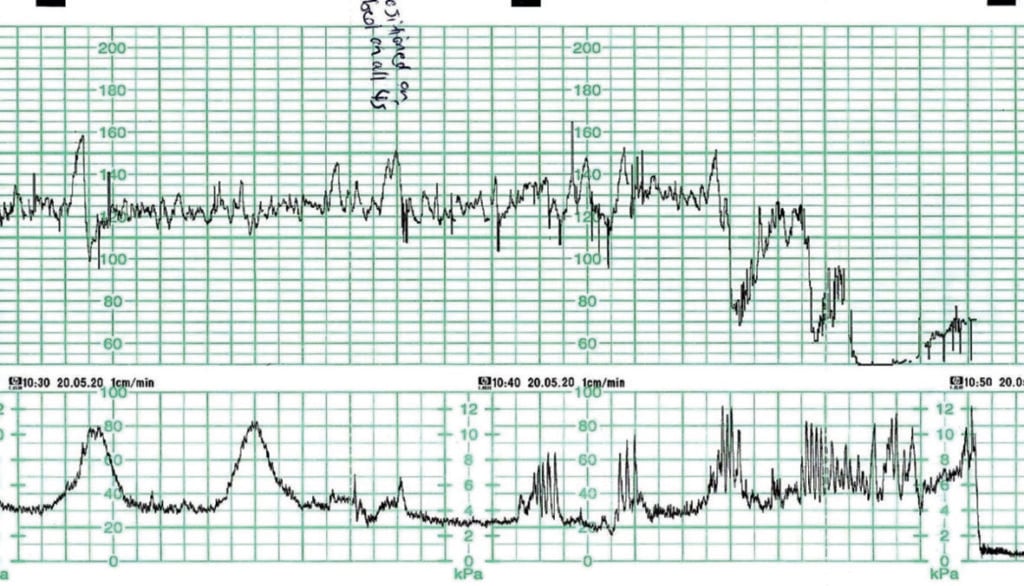
Figura 3. Bradicardie fetală datorată progresiei rapide/descendenței/nașterii.
Figura 4 a fost înregistrată de la o femeie primigravidă care a fost indusă la termen pentru mișcări fetale reduse. Maturarea cervicală a fost întreprinsă cu ajutorul unui cateter cu balon. CTG-urile pre și post-cateter cu balon au fost normale. S-a efectuat o ruptură artificială a membranelor cu drenaj de lichid limpede. O perfuzie de Syntocinon a fost începută cu aproximativ două ore mai devreme. CTG-ul anterior a demonstrat o frecvență cardiacă fetală de bază de 130-135 bpm cu o variabilitate de bază normală. Nu au existat accelerări. Au fost observate decelerații variabile izolate, în scădere cu 30-40 bpm, cu o durată de 30-45 de secunde. Activitatea uterină a fost înregistrată la 3-4:10 strong.
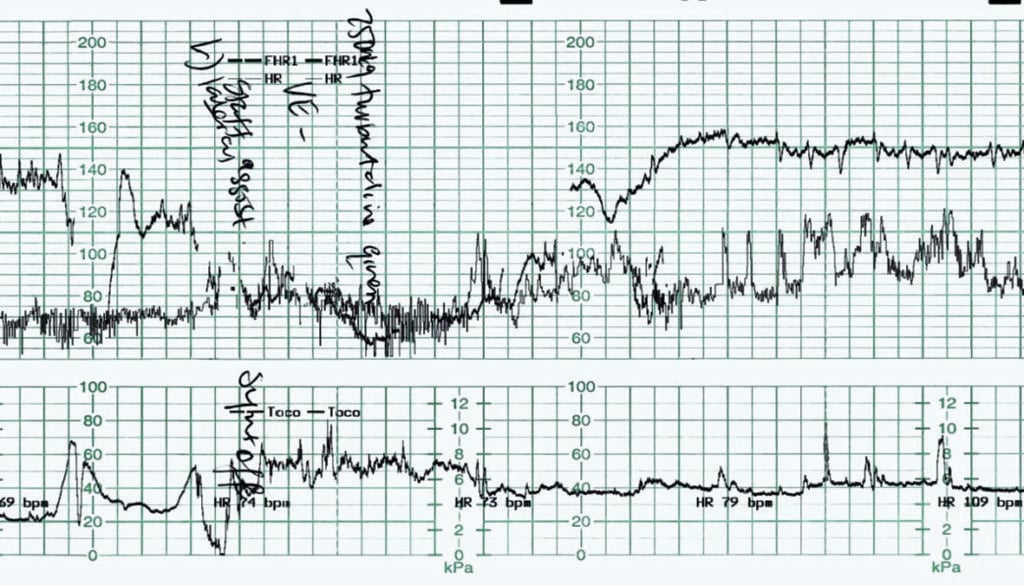
Figura 4. Bradicardie fetală.
Managementul în acest caz a fost oportun și adecvat. Mama a fost inițial repoziționată și perfuzia de Syntocinon a încetat. S-a efectuat un examen vaginal, care a evidențiat o dilatație cervicală de 5-6 cm și niciun cordon ombilical aparent. S-a administrat Terbutalină 250µg pe cale subcutanată, în timp ce se făceau pregătiri pentru o naștere prin cezariană. Se observă din nou o depășire postdecelerare a ritmului cardiac fetal. Răspunsul fetal a anulat necesitatea unei nașteri de urgență. Sintocinonul a fost reluat aproximativ o oră mai târziu, după ce ritmul cardiac fetal de bază și variabilitatea de bază au revenit la normal. Având în vedere că majoritatea contracțiilor uterine au durat 90-120 de secunde, o rată de contracție de 3:10 a fost menținută prin utilizarea judicioasă a Syntocinonului. O naștere vaginală asistată, aproximativ șase ore mai târziu, a fost rezultatul final, copilul născându-se în stare bună. S-au înregistrat lactații arteriali și venoși ai cordonului ombilical de 6,7 și 4,4 mmol/L, în limitele normale pentru o naștere vaginală.
Chiar dacă există contraindicații pentru utilizarea terbutalinei/tocolizei, cum ar fi dezlipirea placentei sau boala cardiacă maternă, aceasta este probabil un instrument subutilizat în managementul nostru al hiperstimulării uterine. Sunt de așteptat efectele secundare ale unei tahicardii materne și fetale. Preocupările privind atonia uterină și sângerarea excesivă ca urmare a utilizării terbutalinei nu sunt susținute în literatura de specialitate și, cu un timp de înjumătățire foarte scurt, sunt puțin probabile. Este important de menționat că terbutalina nu oprește travaliul, dar facilitează resuscitarea intrauterină și „cumpără” timp pentru deciziile de management. Cu un timp de înjumătățire scurt, cele mai multe femei vor reîncepe contracțiile în decurs de 15 minute, oferind medicilor un „test de stres” fetal pentru a ajuta la luarea deciziilor de management.
Deși unele bradicardii fetale nu se pretează în cele din urmă la management, acestea sunt în minoritate. Dintre cele care se pretează la un management adecvat, multe sunt rezultatul hiperstimulării uterine. Având în vedere că majoritatea fetușilor bine crescuți, aflați la termen, au nevoie de cel puțin 60-90 de secunde de „repaus” uterin între contracții pentru a menține o oxigenare adecvată, furnizorii de asistență maternală ar trebui să fie conștienți de importanța evaluării adecvate, nu doar a contracțiilor, ci și a pauzei dintre ele.
Pentru că pauza dintre contracții este cea care contează, nu numărarea contracțiilor! Clinicienii ar trebui, de asemenea, să fie familiarizați cu protocolul lor de tocoliză, deoarece va apărea hiperstimularea uterină.
- Royal Australian and New Zealand College of Obstetricians and Gynaecologists. Intrapartum Fetal Surveillance Clinical Guideline Ediția a treia. East Melbourne, Victoria: RANZCOG, 2014.
- The RANZCOG Fetal Surveillance Education Program (FSEP) www.fsep.edu.au
- Giorn It. Ost Gin. Giornale Italiano di Ostetricia e Ginecologia CIC Edizioni Internazionali 2013 November-December; 35(6):717-721. ISSN: 0391-9013 Publicat online 2014 martie
- The RANZCOG Fetal Surveillance Education Program (FSEP) www.fsep.edu.au
- Edward T. Riley MD Labour analgesia and fetal bradycardia. Jurnalul canadian de anestezie 2003 / 50: 6 / pp R1-R3.
- Royal Australian and New Zealand College of Obstetricians and Gynaecologists. Intrapartum Fetal Surveillance Clinical Guideline Ediția a treia. East Melbourne, Victoria: RANZCOG, 2014.