Editorial original – Lauren Newcombe como parte del Proyecto de la Red Mundial de Fisioterapia para la Rehabilitación de Amputados
Contribuidores principales – Sheik Abdul Khadir, Tarina van der Stockt, Tony Lowe, Aicha Benyaich y Kim Jackson
Introducción
Como cualquier cirugía, sufrir una amputación conlleva un riesgo de complicaciones. Los cirujanos intentarán reconstruir la extremidad lo mejor posible, teniendo en cuenta la viabilidad de los tejidos blandos, la longitud del hueso y otras consideraciones anatómicas. Sin embargo, el estado de la enfermedad subyacente y el manejo postoperatorio pueden dar lugar a complicaciones, las más comunes de las cuales son:
- Edema
- Heridas e infección
- Dolor
- Debilidad muscular y contracturas
- Instabilidad articular
- Disfunción autonómica
- Complicaciones específicas de la osteointegración
Low et al. revisaron los datos de 2.879 pacientes de EE.UU. que sufrieron amputaciones importantes de las extremidades inferiores tras lesiones traumáticas en los miembros inferiores. Descubrieron una alta tasa de complicaciones entre este grupo de pacientes y al menos el 41,8% de estos pacientes tuvieron que someterse a al menos una amputación de revisión. Estos pacientes permanecieron 5,5 días más en el hospital en comparación con los pacientes que no se sometieron a una revisión. Para esta población, el síndrome compartimental tras el traumatismo inicial fue un factor predictivo significativo de las complicaciones postoperatorias.
Edema
El edema del muñón se produce como consecuencia del traumatismo y de la mala manipulación de los tejidos durante la cirugía . Tras la amputación, se produce un desequilibrio entre la transferencia de fluidos a través de las membranas capilares y la reabsorción linfática . Esto, junto con la reducción del tono muscular y la inactividad, puede provocar un edema del muñón. Las complicaciones que pueden surgir del edema del muñón incluyen la ruptura de la herida, el dolor, la reducción de la movilidad y las dificultades con la adaptación de la prótesis.
Se utilizan numerosas intervenciones para gestionar y prevenir el edema del muñón postoperatorio, incluyendo calcetines de compresión, apósitos rígidos extraíbles, ejercicio, tablas de muñón en silla de ruedas y ayuda de PPAM. La guía de edema postoperatorio de BACPAR (2012) detalla la evidencia que respalda estas intervenciones y recomienda el uso de apósitos rígidos extraíbles cuando la experiencia, el tiempo y los recursos lo permitan. También según esta guía la ayuda PPAM, las tablas de muñones y los calcetines de compresión tienen alguna evidencia para el control del edema pero no es su función principal. Para más información, véase Manejo posquirúrgico agudo del amputado.
Heridas e infecciones
La infección de la zona quirúrgica después de la amputación es frecuente y, además de aumentar la morbilidad del paciente, puede tener efectos negativos sobre la curación, el dolor fantasma y el tiempo de adaptación de la prótesis . Los factores de riesgo para una infección del muñón incluyen la diabetes mellitus, la edad avanzada y el tabaquismo, que son denominadores comunes entre la población amputada . La decisión de insertar un drenaje y utilizar clips en lugar de suturas también se asocia a un mayor riesgo de infección.
La literatura sugiere una tasa de infección postoperatoria que oscila entre el 12 y el 70% en el Reino Unido, pero esto se debe en gran medida a la variación en la clasificación de las heridas del muñón. Los criterios de infección del sitio quirúrgico (SSI) del Centro de Control de Enfermedades (CDC) (2008) pretenden estandarizar esta clasificación:
| Infección del sitio quirúrgico incisional superficial | Infección del sitio quirúrgico incisional profundo |
|---|---|
|
Una infección del sitio quirúrgico incisional superficial debe cumplir el siguiente criterio :
|
Una infección del sitio quirúrgico incisional profunda cumple el siguiente criterio :
|
Las consecuencias potenciales de la infección incluyen la terapia con vacunas, el desbridamiento de la herida y la cirugía de revisión. Esto puede aumentar la duración de la estancia hospitalaria y el riesgo de morbilidades secundarias como la neumonía o la reducción de la función. Las heridas deben inspeccionarse regularmente para poder detectar cualquier signo de infección.
La herida también puede abrirse a lo largo de la línea quirúrgica (dehiscencia). Esto ocurre cuando la herida no es lo suficientemente fuerte para resistir las fuerzas que se ejercen sobre ella y podría dar lugar a que el músculo y el hueso queden expuestos. Estas fuerzas incluyen una caída directa (la más común), un traumatismo o un cizallamiento. Otras causas pueden ser la retirada de las suturas demasiado pronto o la inflamación del muñón. La intervención quirúrgica suele estar indicada en caso de dehiscencia total.
Se pueden encontrar los siguientes tipos de heridas:
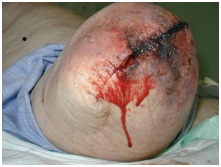
Necrosis tisular
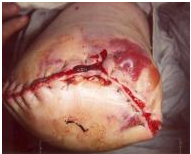
La mala perfusión tisular provoca isquemia y necrosis. Pueden observarse cambios oscuros en la piel, decoloración moteada y descamación. Esto puede conducir a la posterior ruptura de la herida y a la dehiscencia. Dependiendo de la extensión del tejido no viable, a menudo es necesario el desbridamiento de la herida o la cirugía de revisión.
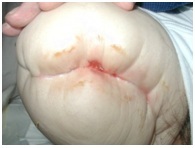
Ampollas en la piel
El edema de la herida, la reducción de la elasticidad o los apósitos ajustados del muñón y los apósitos adhesivos aplicados con tensión pueden aumentar la fricción de la epidermis y causar ampollas en la piel. También pueden formarse ampollas debido a una infección, una tracción y una reacción alérgica.
Senos y osteomielitis
Un seno profundo e infectado puede enmascarar a menudo una osteomielitis y retrasar la curación. El seno puede extenderse desde la piel hasta los tejidos subcutáneos y el tratamiento suele incluir una terapia antibiótica agresiva. A veces, la cirugía es una opción, sin embargo, esto puede repercutir en la forma del muñón y en los resultados de la rehabilitación
Más información sobre la cicatrización de las heridas tras la amputación de las extremidades inferiores de The American Academy of Orthotists & Prosthetists.
Dolor
El dolor es una consecuencia inevitable de la amputación. Existen varios tipos de sensaciones después de una amputación que deben ser discutidas al referirse al dolor después de la amputación. Algunas de ellas son extremadamente dolorosas y terriblemente desagradables; otras son simplemente extrañas o desconcertantes. De una forma u otra, son experimentados por la mayoría de las personas después de una amputación.
El dolor después de una amputación puede estar aislado en el muñón o puede presentarse como dolor fantasma. En muchos casos, el dolor no será sólo el resultado del traumatismo de la cirugía, sino que también incluirá una presentación neuropática conocida como dolor del miembro fantasma (PLP). Cuando la amputación es consecuencia de un incidente traumático, como en el caso de una catástrofe, la situación puede complicarse por una lesión coexistente en la misma extremidad o en otras partes del cuerpo. Para los fisioterapeutas que participan en las fases temprana y post aguda de la rehabilitación, el reto consiste en determinar las causas nociceptivas y neuropáticas que requieren atención para manejar al paciente y así permitir que se produzca una rehabilitación eficaz.
- Dolor post amputación: El dolor post amputación en el lugar de la herida debe distinguirse del dolor en el muñón y en el miembro fantasma. Tras la amputación, los tres pueden aparecer juntos
- Dolor en el muñón (RLP): Los pacientes a menudo pueden sentir dolor o sensaciones en las zonas adyacentes a la parte del cuerpo amputada. Esto se conoce como dolor del muñón (RLP) o dolor del muñón. A menudo se confunde con el dolor del muñón y su intensidad se correlaciona positivamente con el dolor del muñón.
- Sensación de miembro fantasma: Es una experiencia normal para la mayoría de los amputados, pero no es una sensación nociva, que puede ser descrita por el paciente como desagradable. A menudo puede describirse como una ligera sensación de hormigueo; en estos casos, la clave es tranquilizar al paciente.
- Dolor de miembro fantasma (PLP): Clasificado como dolor neuropático, mientras que el RLP y el dolor post-amputación se clasifican como dolor nociceptivo. El PLP suele ser más intenso en la parte distal del miembro fantasma y puede ser exacerbado o provocado por factores físicos (presión sobre el muñón, hora del día, clima) y psicológicos, como el estrés emocional. Los descriptores más utilizados son: agudo, calambres, ardor, eléctrico, saltos, aplastamiento y calambres.
Además de estos 4 tipos de dolor que pueden experimentarse tras una amputación, los clínicos también deben ser conscientes del dolor que puede ser causado por una patología coexistente:
- Dolor vascular – como la claudicación inducida por el ejercicio o el dolor causado por una enfermedad vascular
- Dolor musculoesquelético – dolor por otras lesiones sufridas durante una amputación traumática, dolor musculoesquelético causado por patrones de marcha anormales, dolor causado por procesos normales de envejecimiento o desgaste excesivo de las articulaciones y tejidos blandos del muñón.
- Neuromas – dolor localizado, agudo/disparo/parestesia reproducido por la palpación local y el signo de Tinel, aliviado por la inyección de LA.
El dolor protésico también es una preocupación y puede ser causado por:
- Encaje mal ajustado – falta de contacto distal, alivio óseo insuficiente, demasiado apretado, demasiado flojo, pistoneo que causa fricción/ampollas
- Alineación y distribución de la presión incorrectas
- Prótesis colocada incorrectamente, incluyendo el número/grosor de los calcetines
- Sudación excesiva/ruptura de la piel Hiperplasia verrugosa
Tratamientos
Existe una gran variedad de métodos médicos/quirúrgicos y no médicos para el tratamiento del dolor post-amputación:
- Adecuada analgesia postoperatoria
- Educación del paciente
- Limitar el edema
- Prevenir las contracturas
- Tratar la debilidad y los desequilibrios musculoesqueléticos
- Desensibilización – masaje/vendaje
- Poner al paciente en movimiento, la distracción ayuda
- Entrenamiento protésico temprano
Abajo Peter Le Feurve, un fisioterapeuta con interés en el dolor habla sobre el manejo del dolor en amputados;
Lea más sobre el tratamiento del dolor en amputados
Lea sobre el dolor del miembro fantasma
Lea sobre la terapia de espejos y las imágenes motoras graduadas
Debilidad muscular, Contracturas e inestabilidad articular
Después de una amputación, no es infrecuente que los pacientes experimenten dolor, debilidad muscular o inestabilidad en estructuras no asociadas directamente a la amputación. Estas estructuras compensatorias son los músculos y las articulaciones que se requieren para realizar funciones adicionales después de la amputación, lo que a menudo provoca rigidez, espasmos o dolor.
Los efectos del reposo en cama y la reducción de la movilidad también están bien documentados. El desacondicionamiento provoca una disminución de la masa muscular, un acortamiento del sarcómero, una reducción de la fuerza muscular y cambios en las estructuras cartilaginosas . Por lo tanto, es crucial que los pacientes amputados lleven a cabo una rehabilitación funcional y programas de ejercicio personalizados desde el primer día después de la cirugía. Las contracturas de flexión de la cadera y las contracturas de flexión de la rodilla son complicaciones comunes después de la amputación y pueden tener un impacto significativo en la rehabilitación protésica.
Los ejercicios de RMO deben ser incorporados para evitar las contracturas, así como la posición prona para prevenir las contracturas de flexión de cadera, un saco de arena podría ser colocado al lado del residuo para prevenir una contractura de abducción de cadera. También se podría colocar un saco de arena en la parte inferior de un residuo transtibial cuando el paciente está en decúbito prono, para evitar las contracturas de flexión de cadera..
Los regímenes de fisioterapia deben constar de los siguientes elementos:
- Ejercicios de amplitud de movimiento
- Ejercicios de fortalecimiento
- Estiramientos
- Ejercicios de estabilidad del núcleo
- Práctica de movilidad temprana
- Práctica de transferencia
- Ejercicios de equilibrio
- Ayuda a la PAM y reeducación
Disfunción autonómica
Los síndromes de dolor regional complejo (SDRC) son trastornos de dolor neuropático que se desarrollan como consecuencia desproporcionada de un traumatismo que afecta a las extremidades . Los síntomas incluyen dolor distal, alodinia y disfunción autonómica y motora. El muñón puede aparecer caliente, hinchado y trófico debido a la alteración del control del sistema nervioso simpático.
Debido al desconocimiento de las anomalías fisiopatológicas que subyacen al SDRC, el tratamiento debe ser multidisciplinar y comprender a neurólogos, fisioterapeutas y psicólogos, por nombrar algunos. Los antidepresivos han demostrado ser beneficiosos para reducir el dolor neuropático junto con los bloqueos nerviosos, la TENS, el ejercicio graduado y la movilización.
Complicaciones específicas de la osteointegración en pacientes transfemorales
Complicaciones mayores poco frecuentes
- Mecánicas: fracturas de los tornillos del pilar, pilares, accesorios, aflojamiento del implante
Complicaciones menores comunes:
- La más frecuente es la infección superficial y las complicaciones de los tejidos blandos
Recursos
Complicaciones musculoesqueléticas en amputados: Su prevención y manejo
- 1.0 1.1 Low EE, Inkellis E, Morshed S. Complications and revision amputation following trauma-related lower limb loss. Lesión. 2017 Feb 1;48(2):364-70. (resumen)
- Elizabeth Bouch, Katie Burns, Elizabeth Geer, Matthew Fuller y Anna Rose. Guía para el equipo multidisciplinar sobre el manejo del edema residual postoperatorio en amputados de miembros inferiores. BACPAR
- Airaksinen, O., Kolari, P.J., Herve, R. y Holopainen, R. (1988) Treatment of post-traumatic oedema in lower legs using intermittent pneumatic compression. Scandinavian Journal of Rehabilitation Medicine, 20(1), pp.25-28
- Engstrom, B y Van de Ven, C (1999). Therapy for Amputees. Churchill Livingstone.
- Bouch E, Burns K, Geer E, Fuller M, Rose A. Guidance for the mulfi-disciplinary team on the management of post-operafive residuum oedema in lower limb amputees. BACPAR post operative oedema guidance (2012)
- Coulston, J E, Tuff V, Twine C P, Chester J F, Eyers P S y Stewart A H R (2012) Surgical Factors in the Prevention of Infection Following Major Lower Limb Amputation. European Journal of Vascular and Endovascular Surgery, 43 (5), pp.556-560
- 7.0 7.1 Mcintosh J y Earnshaw J J (2009) Antibiotic Prophylaxis for the Prevention of Infection after Major Limb Amputation. European Journal of Vascular and Endovascular Surgery. 37 (6) pp.696-703
- http://www.cdc.gov/HAI/ssi/ssi.html
- 9.0 9.1 9.2 9.3 Harker J. Wound healing complications associated with lower limb amputation. World Wide Wounds. 2006 Sep;9. Disponible en: www.worldwidewounds.com
- CM, Kooijmana Dijkstra PU, Geertzena JHB, et al. Phantom pain and phantom sensations in upper limb amputees: an epidemiological study. Pain 2000;87:33-41
- MacIver K, Lloyd DM, Kelly S, et al. Phantom limb pain, cortical reorganization and the therapeutic effect of mental imagery. Brain 2008;131:2181-91.
- Le Feuvre P, Aldington D. Know Pain Know Gain: proponiendo un enfoque de tratamiento para el dolor del miembro fantasma. J R Army Med Corps 2014; 160(1):16-21
- Gillis A y Macdonald B (2005) Deconditioning in the hospitalised elderly. Canadian Nurse. Vol 101 (6)pp. 16-20
- Pasquina PF, Miller M, Carvalho AJ, Corcoran M, Vandersea J, Johnson E, Chen YT. Consideraciones especiales para la amputación de miembros múltiples. Informes actuales de medicina física y rehabilitación. 2014 Dic 1;2(4):273-89. Disponible en: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4228106/ (consultado el 11 nov 2017)
- Ottobock. Contracturas musculares tras la amputación. Enero de 2019.
- Ottobock. Cómo prevenir las contracturas musculares tras una amputación con ejercicios de estiramiento? Ene 2019
- Wasner G, Schattsneider J, Binder A y Baron R (2003) Síndrome de dolor regional complejo: mecanismos de diagnóstico, implicación del SNC y terapia. Spinal Cord. Vol 41. pp. 61-75
- Max MB et al. Effects of desipramine, amitriptyline, and fluoxetine on pain in diabetic neuropathy. N Engl J Med 1992; 326: 1250
- 19.0 19.1 Li Y, Brånemark R. Osseointegrated prostheses for rehabilitation following amputation. Der Unfallchirurg. 2017 Abr 1;120(4):285-92.
- 20,0 20,1 Atallah R, Leijendekkers RA, Hoogeboom TJ, Frölke JP. Complicaciones de las prótesis ancladas al hueso para individuos con una amputación de extremidades: A systematic review. PloS one. 2018 Aug 9;13(8):e0201821.