Antibiotika beseitigen krankheitserregende Infektionen und retten Leben – aber dabei stören sie auch die Integrität des Mikrobioms des Darms. Viele Ärzte wissen zwar, dass das mikrobielle Gleichgewicht eines Patienten nach einer Antibiotikatherapie wiederhergestellt werden muss, aber nur wenige wissen, wie dies effektiv zu bewerkstelligen ist.
Nach Amie Skilton, ND, ist die Wiederherstellung der Darmflora sowohl Kunst als auch Wissenschaft. Wenn sie gut gemacht ist, kann sie für die Patienten einen großen Unterschied machen. In einigen Fällen kann sie den Patienten sogar helfen, die Krankheiten zu überwinden, für die die Antibiotika ursprünglich verschrieben wurden.
Aber es gehört mehr dazu, als nur ein Probiotikum von der Stange zu empfehlen und auf das Beste zu hoffen.
Die Centers for Disease Control berichteten im vergangenen Frühjahr, dass von den 154 Millionen Antibiotika-Rezepten, die jedes Jahr in Arztpraxen und Notaufnahmen ausgestellt werden, 30 Prozent unnötig sind. Die meisten dieser unnötigen Verschreibungen, so die CDC, wurden für Atemwegserkrankungen ausgestellt, die durch Viren verursacht werden, wie Erkältungen, virale Halsentzündungen, Bronchitis sowie Infektionen der Nasennebenhöhlen und Ohren, die nicht auf Antibiotika ansprechen. Die Verwendung dieser Medikamente „setzt die Patienten einem unnötigen Risiko für allergische Reaktionen oder die manchmal tödliche Durchfallerkrankung Clostridium difficile aus.“
Zusätzlich erschwert wird das Bild durch die Tatsache, dass Antibiotika nicht nur von Arztpraxen aus verteilt werden; sie werden auch großzügig an Nutztiere verfüttert und großflächig auf Produkte gesprüht, wobei sie winzige, aber biologisch aktive Spuren in den Lebensmitteln hinterlassen, die dann von Menschen verzehrt werden.
Dosis und Zeitpunkt bestimmen die Auswirkungen
Da Antibiotika infektionsverursachende Mikroorganismen abtöten, zerstören sie auch nicht-selektiv Gemeinschaften nützlicher Darmbakterien und schwächen so die Stabilität des Darmmikrobioms. Diese groß angelegte Zerstörung kann massiv sein; experimentelle Daten aus einer Studie mit qPCR zeigen eine bis zu 10-fache Verringerung der Bakterienisolate unmittelbar nach der Behandlung mit Antibiotika (Panda, S. et al. PLoS One. 2014; 9(4): e95476).
„Es ist wirklich eine dezimierende Wirkung“, sagt Dr. Skilton, ein naturheilkundlicher Arzt und Kräuterspezialist an der Elysium Clinic of Natural Medicine, Sydney, NSW, Australien.
In einem Webinar, das von Holistic Primary Care and Bioceuticals gesponsert wurde, erläuterte sie die vielfältigen Auswirkungen von Antibiotika auf das menschliche Mikrobiom und wies darauf hin, dass nicht alle Antibiotika gleichermaßen zerstörerisch auf Darmbakterien wirken.
Das Ausmaß, in dem diese Medikamente die Darmmikrobiota schädigen, hängt von der Art des Medikaments, der Behandlungsdauer und der Häufigkeit der Anwendung ab, so Skilton. Bestimmte Antibiotika lösen zum Beispiel eine größere Freisetzung von Endotoxinen und Zytokinen aus als andere. Höhere Tagesdosen sind wirkungsvoller. Eine längere Einnahme von hochdosierten Antibiotika kann das Mikrobiom so stark schädigen, dass eine jahrelange Wiederherstellungstherapie erforderlich ist, wenn sie überhaupt rückgängig gemacht werden kann.
Und entgegen der landläufigen Meinung können intravenöse Antibiotika die gleichen negativen Auswirkungen auf die Darmflora haben wie orale Medikamente. „Lange Zeit glaubte man, dass intravenös verabreichte Medikamente den Darm umgehen und nicht die gleichen Auswirkungen haben würden. Heute wissen wir, dass das nicht stimmt.“
Auch der Zeitpunkt der Antibiotikagabe spielt eine Rolle. Menschen, die schon früh im Leben häufig Antibiotika einnehmen, sind im Alter anfälliger für viele Krankheiten. In einer Anfang dieses Jahres veröffentlichten Arbeit wiesen Forscher einen Zusammenhang zwischen dem Antibiotikakonsum im Säuglingsalter und späteren schlechten neurokognitiven Ergebnissen nach, wobei sie feststellten, dass der Antibiotikakonsum im ersten Lebensjahr eines Patienten mit kleinen, aber statistisch signifikanten Unterschieden bei kognitiven, verhaltensbezogenen und stimmungsbezogenen Messungen in der Kindheit verbunden war (Slykerman, R. et al. Acta Paediatr. 2017; 106(1): 87-94).
Andere haben fetale und frühkindliche Antibiotikaexposition mit der späteren Entwicklung von Asthma im späteren Leben in Verbindung gebracht (Örtqvist, A. et al. Brit Med J. 2014; 349. doi: https://doi.org/10.1136/bmj.g6979). Antibiotika wurden auch mit Fettleibigkeit und Gewichtszunahme bei Kindern und Erwachsenen in Verbindung gebracht (Million, M. et al. Clin Microbiol & Infec. 2013; 19(4): 305-313). Die Forscher führen diese Veränderungen auf die veränderte Zusammensetzung des Darmmikrobioms zurück.
Antibiotika können die Freisetzung toxischer Lipopolysaccharide (LPS) auslösen, großer Moleküle, die in den äußeren Membranen pathogener gramnegativer Bakterien vorkommen. Es gibt Hinweise darauf, dass die durch Antibiotika ausgelöste Freisetzung von LPS zur Entwicklung eines septischen Schocks bei Patienten beitragen kann, die wegen schwerer Infektionen mit gramnegativen Bakterien behandelt werden. Andere haben gezeigt, dass LPS durch die Freisetzung von Entzündungszytokinen eine Immunreaktion auslöst, ein Problem, das sich nach einer Antibiotikabehandlung verschlimmert, so Skilton in ihrem Webinar (Wu, T. et al. Toxicol Lett. 2009; 191(2-3): 195-202).
Aus Sicht des Erregers ist die Produktion von LPS eine Überlebensstrategie. Diese Moleküle interagieren auf der Zelloberfläche und bilden eine Barriere, die das Eindringen von Antibiotika und anderen hydrophoben Verbindungen verhindert und es gramnegativen Bakterien ermöglicht, auch in rauen Umgebungen zu überleben (Zhang, G. et al. Curr Opin Microbiol. 2013; 16(6): 779-785).
Wie man die Flora wiederherstellt
Probiotika sind ein Aspekt einer umfassenden Strategie zur Wiederherstellung der Darmflora nach Antibiotika. Angesichts der mikrobiellen Vielfalt eines gesunden Darm-Ökosystems empfiehlt Skilton, Produkte zu verwenden, die viele verschiedene Arten von nützlichen Mikroben enthalten, anstatt sich auf einen oder zwei einzelne Stämme zu beschränken.
Als allgemeine Regel empfiehlt sie eine einmonatige probiotische Behandlung für jede Woche, in der ein Patient Antibiotika eingenommen hat. Diejenigen, die längere Zeit kontinuierlich Antibiotika eingenommen haben, benötigen ebenfalls eine langfristige Wiederherstellung. Sie betonte, dass für die meisten Menschen keine gesundheitlichen Risiken mit einer längeren Probiotikagabe verbunden sind.
Patienten, die IV-Antibiotika erhalten, sollten auch kommensale Probiotika einnehmen. Einige Ärzte, die sich dieser Problematik bewusst sind, beginnen mit der Einnahme von Probiotika bereits vier Stunden nach einer intravenösen Antibiotikagabe.
Wiederaufbau der Glykokalyx
Patienten, die über einen längeren Zeitraum oder mehrere Male Antibiotika erhalten haben, weisen in der Regel eine starke Erosion der Glykokalyx auf, die normalerweise die Mikrovilli des Darms bedeckt. Dies geht in der Regel mit einem Verlust der Bürstenränder und einem deutlichen Rückgang der sekretorischen IgA-Produktion einher.
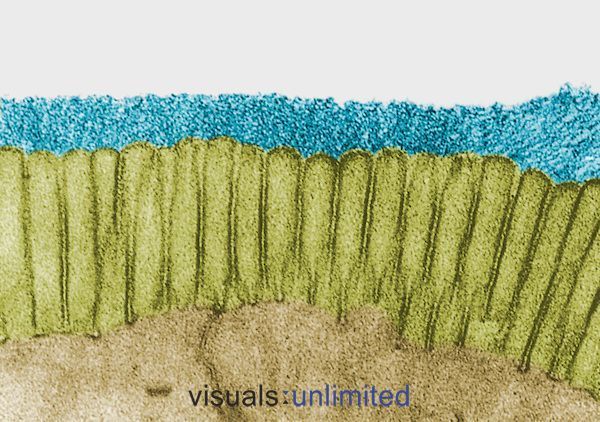 In einigen Fällen werden diese Veränderungen durch die Auswirkungen der Antibiotika selbst verursacht. In anderen Fällen spiegeln sie die Auswirkungen der Infektion wider, gegen die die Antibiotika verschrieben wurden. In jedem Fall ist die Wirkung dieselbe: Es entsteht eine Mikroumgebung, die für opportunistische Erreger wie Candida einladend ist, aber für normale kommensale Bakterien immer schwieriger wird.
In einigen Fällen werden diese Veränderungen durch die Auswirkungen der Antibiotika selbst verursacht. In anderen Fällen spiegeln sie die Auswirkungen der Infektion wider, gegen die die Antibiotika verschrieben wurden. In jedem Fall ist die Wirkung dieselbe: Es entsteht eine Mikroumgebung, die für opportunistische Erreger wie Candida einladend ist, aber für normale kommensale Bakterien immer schwieriger wird.
Pilzinfektionen gehen fast immer mit einer unzureichenden IgA-Produktion einher, da Candida sowohl Glykokalyx als auch sIgA als Brennstoffe verbraucht. Es entsteht ein Teufelskreis: Niedriges IgA begünstigt Candida, was zu einem weiteren Abbau von IgA führt. Chronische Harnwegsinfektionen und Schleimhautinfektionen wie Soor sind laut Skilton ein Warnsignal für eine niedrige sIgA-Produktion.
Ohne eine gesunde Glykokalyx haben Organismen wie Laktobazillen und Bifidobazillen große Schwierigkeiten, sich zu etablieren. In diesem Zusammenhang scheitert eine Supplementierung mit gewöhnlichen Probiotika in der Regel.
„Selbst wenn man die besten Probiotika der Welt empfiehlt, können sie nicht haften und sich ansiedeln, wenn die Glykokalyx erodiert ist“, erklärte Dr. Skilton. „Durch die Gabe von Probiotika kann man die gastrointestinalen Symptome sogar noch verstärken, wenn die Glykokalyx nicht mehr gebildet werden kann.“
Um in diesen Fällen eine gesündere Mikroumgebung wiederherzustellen, muss man sich die einzigartigen Eigenschaften von Saccharomyces boulardii zunutze machen, einer antibiotikaresistenten, probiotischen Hefe, die ursprünglich aus Litschi-Früchten in Indochina isoliert wurde. Obwohl S. boulardii kein echter kommensaler Organismus ist, ist er ein starker Auslöser der Glykokalyxproduktion und der IgA-Sekretion. Er stimuliert auch die Bürstengrenzenzyme und fördert die Produktion von Polyaminen, die die Mikrovilli des Darms ernähren und bei der Heilung von Colitis ulcerosa, Morbus Crohn und Reizdarmsyndrom hilfreich sein können.
S. boulardii ist in der Lage, im Zusammenhang mit hochpathogenen antibiotikaresistenten Bakterien wie Clostridium difficile zu wirken und wurde sogar als präventive Therapie gegen C. difficile-assoziierte Diarrhöe eingesetzt (Goldstein, E. et al. Clin Infect Dis. 2015; 60 (suppl_2): S148-S158). S. boulardii kann einige der toxischen Wirkungen von Enterotoxin A reduzieren, indem es die Bindung von Toxin-A-Rezeptoren hemmt und die Bildung von Enterotoxin B verhindert.
Aber das Bemerkenswerteste ist seine Fähigkeit, das geschädigte Endothel schnell zu besiedeln und pathogene Hefen zu verdrängen, während es gleichzeitig eine gesündere Mikroumgebung für kommensale Bakterien schafft. „S. boulardii erzwingt tatsächlich eine physische Evakuierung des Candida“, sagt Dr. Skilton und stellt fest, dass es spezifisch gegen 7 der 8 häufigsten pathogenen Candida-Arten aktiv ist. Die einzige Ausnahme ist C. tropicalis.
„Stellen Sie sich die Situation wie die Nachwirkungen eines Wirbelsturms vor, der ein Dorf trifft. Die Antibiotika sind der Wirbelsturm. S. boulardii ist wie ein Bauunternehmer, der kommt und den Schaden im Dorf repariert. Sie können dann das Dorf mit Kommensalen neu bevölkern.“
BioCeuticals, ein australisches Unternehmen, das ausschließlich auf Nahrungsergänzungsmittel spezialisiert ist, hat kürzlich ein Produkt namens SB Floractiv auf den Markt gebracht, das 250 mg S. boulardii (auch S. cereviciae genannt) pro Kapsel enthält.
Bei Patienten, die über einen längeren Zeitraum Antibiotika eingenommen haben, beginnen Sie langsam mit einer Kapsel (250 mg) pro Tag für 3-4 Tage, erhöhen Sie dann auf zwei pro Tag für weitere 3-4 Tage und steigern Sie dann in einem ähnlichen schrittweisen Muster bis zu vier pro Tag (1000 mg), die für den Rest eines vierwöchigen Zeitraums fortgesetzt werden sollten.
S. boulardii ist sehr sicher, und die einzige wirkliche Kontraindikation ist bei Patienten mit echten IgE-vermittelten Reaktionen auf Hefen, die sich als Anaphylaxie oder  Nesselsucht äußern. Dennoch ist es wichtig, sich darüber im Klaren zu sein, dass einige Patienten in den ersten Tagen der Einnahme von S. boulardii eine spürbare „Darmspülung“ erleben können, da die probiotische Hefe die Candida-Arten verdrängt. Auch das Absterben von Candida kann dazu führen, dass sich die Menschen krank fühlen. Es ist am besten, die Patienten vorher über diese Möglichkeiten zu informieren, damit sie nicht überrascht sind, wenn sie auftreten.
Nesselsucht äußern. Dennoch ist es wichtig, sich darüber im Klaren zu sein, dass einige Patienten in den ersten Tagen der Einnahme von S. boulardii eine spürbare „Darmspülung“ erleben können, da die probiotische Hefe die Candida-Arten verdrängt. Auch das Absterben von Candida kann dazu führen, dass sich die Menschen krank fühlen. Es ist am besten, die Patienten vorher über diese Möglichkeiten zu informieren, damit sie nicht überrascht sind, wenn sie auftreten.
Dr. Skelton zufolge ist bei 9 von 10 Patienten eine vierwöchige intensive Supplementierung mit S. boulardii ausreichend, um eine gesunde Glykokalyxschicht wiederherzustellen und eine angemessene IgA-Sekretion zu induzieren. Dies schafft dann die Voraussetzungen für eine viel effektivere Wiederherstellung mit einem Probiotikum aus mehreren Stämmen.
Bioceuticals hat ein Produkt speziell für die Anwendung nach Antibiotika entwickelt. Es heißt BioFloractiv 500 und enthält 500 Milliarden KBE, 12 Arten und 14 Stämme von nützlichen Bakterien. Dr. Skilton empfiehlt eine Einnahme von maximal 14 Tagen, obwohl eine Woche täglicher Einnahme für die meisten Patienten ausreichend ist.
Patienten mit Reizdarmsyndrom oder Morbus Crohn benötigen jedoch möglicherweise eine längerfristige Unterstützung, um nach der Einnahme von Antibiotika ein gesundes Mikrobiom wieder aufzubauen.
Ein umfassender Ansatz
Probiotika sind nur ein Teil des Ganzen. Und wenn ein Patient kein Probiotikum verträgt, ist das ein Zeichen dafür, dass sein Immunsystem nicht richtig funktioniert.
„Man muss zuerst alle Aspekte des Nervensystems angehen, insbesondere die Sympathikusdominanz, die den Verdauungstrakt beeinträchtigen kann“, sagt Dr. Skilton. Sie hat festgestellt, dass Fischöl, Zink, Vitamin A und Kolostrum in vielen Fällen von Nutzen sind. Letzteres „ist wirklich gut für die Wiederherstellung von sIgA. Machen Sie das etwa eine Woche lang, bevor Sie Probiotika ausprobieren.“ Slippery Elm und Glutamin Ergänzungen können auch in einigen Fällen hilfreich sein.
Pflanzliche Medikamente wie Oregano-Öl, Teebaumöl, oder Pau d’Arco-Extrakt können hilfreich sein, um den GI-Trakt von pathogenen Hefen zu befreien. Dr. Skilton betonte jedoch, dass diese nichts zur Stimulierung der sIgA-Produktion beitragen, und chronische Hefeinfektionen sind fast immer mit einem niedrigen IgA-Wert verbunden. Diese natürlichen Hefebekämpfungsmittel sollten niemals gleichzeitig mit S. boulardii verwendet werden; diese „freundliche“ Hefe ist gegenüber Dingen wie Oregano und Teebaum genauso anfällig wie die pathogenen Hefen.
Eine Reihe von probiotischen und präbiotischen Nahrungsmitteln kann den Prozess der Darmsanierung unterstützen. Tom O’Bryan, DC, Gründer des Gluten Summit und des Certified Gluten Practitioner Trainingsprogramms, empfiehlt einige Lebensmittel, die man essen sollte – und einige, die man vermeiden sollte -, wenn der Darm nach einer Antibiotikabehandlung wieder aufgebaut werden soll.
„Wenn Ihr Darm geschädigt ist, sollten Sie ihn nicht belasten“, sagt O’Bryan. Zu den „belastenden“ Lebensmitteln gehören Weizen, Milchprodukte, Zucker, ungesunde Fette und frittierte Lebensmittel. Diese Lebensmittel, so stellt er fest, „gießen Benzin auf das Feuer“ eines sich erholenden Darmsystems.
Andererseits sollte man reichlich Lebensmittel zu sich nehmen, die das Wachstum gesunder kommensaler Organismen fördern. O’Bryan empfiehlt Bio-Apfelkompott, das so lange gekocht wird, bis es weich und schimmernd ist, als eine gute Option. Beim Kochen von Äpfeln, so erklärt er, wird Pektin freigesetzt – ein löslicher Ballaststoff, der nützlichen Bakterien als Brennstoff dient.
Das Pektin in gedünsteten Äpfeln kann auch dazu beitragen, eine geschädigte Darmschleimhaut zu heilen und die Risse in einem undichten Darm abzudichten, so dass große Nahrungsmoleküle nicht hindurchschlüpfen können.
Auch Kollagen hilft, einen undichten Darm abzudichten. O’Bryan empfiehlt Patienten, die sich von einer Antibiotikabehandlung erholen, auch Hühnerknochenbrühe zu essen, eine gute Quelle für Kollagen, das auch als natürliches Präbiotikum wirkt und die gesunden Bakterien im Darm ernährt.
Butyrat – eine natürliche Substanz, die im Darm gebildet wird – ist ein weiterer wichtiger Faktor bei der Wiederherstellung der Darmbakterien. O’Bryan erklärt, dass sich die Zellen, die das Innere des Darms auskleiden, schnell vermehren und dass Butyrat die Neubildung neuer Zellen fördert. Eine unzureichende Butyratproduktion und ein langsamer Umsatz von Darmzellen machen den Körper anfälliger für die Entwicklung von Krebszellen, was zu einem höheren Risiko für Darmkrebs führt.
Eine Reihe von präbiotischen Obst- und Gemüsesorten, darunter Bananen, Süßkartoffeln und andere Knollen, tragen zum Wiederaufbau des Darmmikrobioms bei, indem sie unlösliche Ballaststoffe liefern, die gute – aber keine schädlichen – Bakterien ernähren.
Fermentiertes, nicht pasteurisiertes Gemüse wie Sauerkraut, Kimchi und fermentierte Rüben sind eine weitere hervorragende Quelle für natürliche Probiotika. Jedes Gemüse produziert während der Fermentierung unterschiedliche Familien nützlicher Bakterien, so O’Bryan, der den Patienten empfiehlt, zweimal täglich eine Gabel voll fermentiertes Gemüse zu essen. „Der Schlüssel zur Gesundheit in Ihrem Darm ist die Vielfalt Ihres Mikrobioms“, argumentiert er und weist darauf hin, dass Tausende von verschiedenen Bakterienfamilien im Darm leben und zusammenspielen, was weitreichende Auswirkungen auf unsere Gesundheit hat.
END