- Introduction : Les lésions du plexus brachial peuvent être dévastatrices
- Overview : Les nerfs du plexus brachial
- Diagnostic des lésions du plexus brachial : Examen physique et tests électrodiagnostiques
- Traitement non chirurgical
- Traitement chirurgical
- Foire aux questions des patients
Introduction : Les lésions du plexus brachial peuvent être dévastatrices
Les lésions du plexus brachial (les nerfs qui conduisent les signaux vers l’épaule, le bras et la main) peuvent avoir des conséquences dévastatrices, notamment une perte de fonction et des douleurs chroniques. Heureusement, les nouvelles avancées en matière de chirurgie nerveuse peuvent apporter une amélioration marquée du mouvement et de la fonction de l’épaule, du coude et de la main, tout en diminuant simultanément la douleur.
Vue d’ensemble : Les nerfs du plexus brachial
Les nerfs qui composent le plexus brachial prennent naissance au niveau de la moelle épinière et correspondent à quatre vertèbres cervicales (cou) et à une vertèbre thoracique (haut du dos).
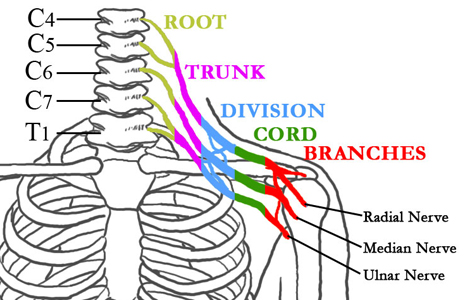
Figure 1 : Les nerfs du plexus brachial en relation avec la colonne vertébrale, la cage thoracique, l’épaule et le bras
Les nerfs se divisent et se rejoignent à plusieurs reprises avant de se terminer en plusieurs nerfs périphériques qui se ramifient pour alimenter les muscles de l’épaule, du coude, de l’avant-bras et de la main. En plus de « communiquer » avec les muscles qui soulèvent, abaissent, redressent et plient le bras, le complexe nerveux sert de voie pour communiquer la perception sensorielle au cerveau.
Chez les adultes, les blessures du plexus brachial sont presque toujours le résultat d’une blessure à fort impact, comme un accident de moto, de ski ou de snowboard. Dans certains cas, cependant, une tumeur ou une radiation peut être la cause sous-jacente. Les lésions du plexus brachial chez les enfants se produisent généralement à la naissance.
Diagnostic
En plus d’effectuer un examen physique, les orthopédistes évaluent les lésions du plexus brachial à l’aide d’IRM, de tomodensitogrammes et de tests électrodiagnostiques.
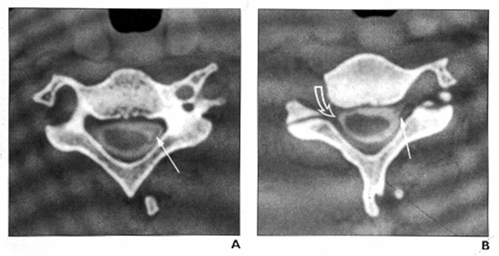
Figures 2 & 3 : Myélogramme CT montrant un plexus brachial normal (à gauche) et un plexus brachial blessé (à droite)
Selon le physiatre HSS Joseph H. Feinberg, MD, le test électrodiagnostique (souvent connu sous le nom de test EMG) évalue la fonction nerveuse et est couramment utilisé dans l’évaluation des blessures du plexus brachial.
« Le test est principalement utilisé pour évaluer le degré de lésion nerveuse et déterminer l’emplacement de la blessure, et les informations qui en résultent sont utilisées pour aider à comprendre la probabilité et le degré de récupération », explique-t-il. « La décision de pratiquer une intervention chirurgicale et le type d’opération nécessaire dépendront souvent de ces informations. » Il ajoute que le test EMG peut également être utilisé pour surveiller la récupération.
Le test consiste à stimuler les nerfs avec de petites décharges électriques et à insérer de petites aiguilles semblables à celles de l’acupuncture dans certains muscles. Le test peut prendre entre 30 et 60 minutes, selon la complexité de la blessure et la quantité d’informations dont le médecin a besoin.
Selon les constatations du chirurgien, les patients adultes peuvent être diagnostiqués comme souffrant de l’une des affections suivantes :
- Neurapraxie : un nerf étiré
- Neuroma : une condition dans laquelle le tissu cicatriciel s’est développé autour d’un nerf perturbé
- Rupture : un ou plusieurs nerfs sont déchirés, mais pas au niveau de la moelle épinière
- Avulsion : les racines des nerfs sont arrachées de la moelle épinière. L’avulsion de racines multiples est le diagnostic le plus courant dans les blessures traumatiques à haute énergie du plexus brachial, comme cela se produit dans un accident de moto ou de véhicule tout-terrain.
Les symptômes comprennent un engourdissement, une incapacité à utiliser les muscles de l’épaule, du bras et de la main, et une douleur d’écrasement ou de brûlure. Les patients souffrant d’une blessure d’avulsion grave peuvent également avoir une paupière tombante, un phénomène connu sous le nom de syndrome de Horner.
Traitement non chirurgical
Les patients souffrant d’une neurapraxie d’étirement peuvent être en mesure de régénérer des tissus nerveux sains. Cependant, la récupération est imprévisible. Dans ce cas, le chirurgien orthopédiste procède à des examens fréquents et approfondis au cours des trois à six premiers mois suivant la blessure et effectue des examens d’imagerie et d’électrodiagnostic supplémentaires, si nécessaire. S’il n’y a pas de récupération, le patient est évalué pour des dommages internes au nerf, et une intervention chirurgicale peut devenir nécessaire.
Traitement chirurgical
Bien que les réparations et les greffes de nerfs aient été utilisées dans le passé pour reconstruire les nerfs perturbés dans le plexus brachial, ces chirurgies ont rencontré un succès variable, et étaient souvent inadéquates pour restaurer la fonction chez les patients avec des blessures graves.
Depuis une dizaine d’années, les chirurgiens orthopédistes de l’HSS utilisent les transferts de nerfs – en plus des greffes et des réparations nerveuses – pour restaurer la fonction dans ces cas complexes. Bien que le concept de transfert de nerfs ne soit pas nouveau – il a été lancé au début des années 1900 – les nouvelles techniques de transfert de nerfs ont accéléré le rythme et l’étendue de la récupération de la fonction de l’épaule et du coude.
« L’utilisation des transferts chirurgicaux de nerfs a révolutionné notre approche de ces patients », explique Scott W. Wolfe, MD, chef du service de la main et de l’extrémité supérieure à HSS. « Avec le microscope opératoire, nous pouvons transférer une partie d’un nerf intact d’un muscle fonctionnel et la rattacher à la partie non endommagée d’un nerf d’un autre. »
Auparavant, le chirurgien prélevait le tissu nerveux sain d’un site indemne du bras ou de la jambe. Occasionnellement, des nerfs situés entre les côtes étaient prélevés et transférés dans le bras. Plus récemment, le Dr Wolfe et ses collègues ont identifié des sites spécifiques de transfert de nerfs dans la zone blessée qui offrent des résultats encore meilleurs que ceux obtenus auparavant avec des greffes de nerfs ou de paroi thoracique. Le moment de l’opération est essentiel. « Idéalement, nous réparons les nerfs dans les trois à six mois suivant la blessure », explique le Dr Wolfe. « La chirurgie peut encore être pratiquée plus tard avec une certaine amélioration de la fonction, bien qu’à 12 mois et au-delà, nos résultats soient beaucoup moins prévisibles, car les muscles sont moins aptes à être ravivés. »

Figure 4 : Un patient avant la réparation chirurgicale du plexus brachial, avec des marques montrant le site de la chirurgie
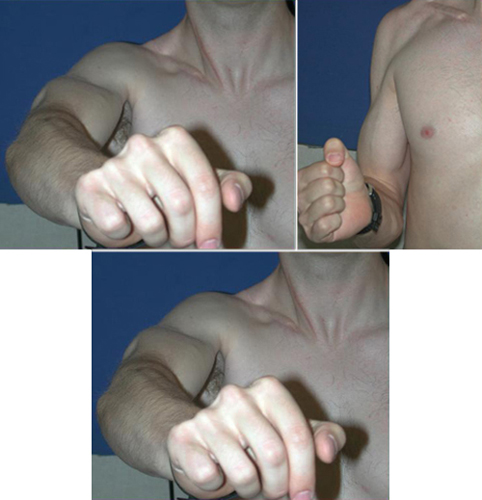
Figures 5, 6, 7 : Le patient après une réparation chirurgicale du plexus brachial, montrant sa récupération de fonction
Certains patients qui cherchent à se faire soigner pour une blessure chronique des années après leur traumatisme initial peuvent également bénéficier d’une chirurgie dans laquelle les muscles fonctionnels avec leur approvisionnement en sang et en nerfs sont transférés à partir de parties éloignées du corps. Lisez plus sur l’expérience d’un patient avec la réparation d’une blessure du plexus brachial à HSS.
Les résultats de la chirurgie de transfert de nerfs peuvent être spectaculaires, en particulier en ce qui concerne la fonction de l’épaule et du coude, selon le Dr Wolfe. « Ce qui est étonnant, c’est le degré de redondance au sein du système nerveux périphérique qui nous permet de détacher une partie d’un nerf fonctionnel sans provoquer de perte de force ou de sensation, mais ensuite de rattacher le même nerf ailleurs et de retrouver la fonction musculaire perdue en quelques mois », explique-t-il.
Les exemples courants incluent l’utilisation d’un seul faisceau de fibres du nerf cubital pour ranimer le muscle biceps du bras, ou une portion du nerf du muscle triceps pour restaurer la puissance d’un muscle deltoïde atrophié dans l’épaule. Bien que certains progrès concernant l’avant-bras et la main se profilent à l’horizon, il est important que les patients réalisent que la sensation et la fonction sous le coude, en cas de blessure, peuvent rester limitées. De plus, les patients doivent comprendre que les premiers signes de récupération musculaire peuvent ne pas être apparents avant 6 à 12 mois après la chirurgie ; un retour progressif de la force et de la mobilité suit par la suite.
Foire aux questions des patients (FAQ)
Q : Je pense que je pourrais être un candidat pour une chirurgie de transfert de nerfs. Ai-je besoin d’une recommandation de mon médecin traitant ?
A : Si vous avez été diagnostiqué avec une lésion traumatique du plexus brachial, vous pouvez appeler directement notre bureau. Si vous n’êtes pas certain d’avoir pu blesser votre plexus, vous devez vérifier auprès de votre fournisseur de soins primaires ou d’un neurologue.
Q. Comment serai-je évalué à l’HSS ?
A. Une équipe de médecins, d’infirmières, de personnel de recherche et de thérapeutes de la main spécialisés évalue chaque patient et continue à travailler avec lui tout au long du traitement. Des tests spécialisés peuvent être nécessaires, notamment une tomographie informatisée (CT), une myélographie, une imagerie par résonance magnétique (IRM) et des tests neurodiagnostiques. Je préfère évaluer complètement chaque patient avant de commander des tests d’imagerie avancée ou de neurodiagnostic, afin de pouvoir tracer une approche personnalisée et d’éviter les tests inutiles ou en double.
Q : Combien de temps dure cette intervention et quand pourrai-je reprendre mes activités habituelles ?
A : La chirurgie pour une lésion du plexus brachial peut durer de 3 à 12 heures, selon la complexité du cas. Les patients peuvent s’attendre à restreindre leur activité pendant au moins quatre semaines après la chirurgie ; une thérapie pour le membre supérieur peut être nécessaire pendant plusieurs mois, alors que les nerfs et les muscles se rétablissent.
Q. Combien de temps vais-je rester à l’hôpital ?
A. La plupart des patients sortent de l’hôpital le jour suivant la chirurgie. Cependant, dans certains cas, l’intervention peut se faire en ambulatoire.
Q. Où le chirurgien orthopédiste se procure-t-il le nerf qui sera transféré ?
A. Le nerf qui est transplanté est généralement prélevé dans un muscle non blessé, dans la même zone que le muscle qui ne fonctionne pas. Il est important de comprendre que le nerf entier n’est pas transféré ; seule une partie est déplacée, afin que la fonction et la sensation ne soient pas affectées dans les zones non blessées. Il arrive que nous utilisions une greffe de nerf de la jambe si davantage de tissu nerveux est nécessaire. (Récemment, le Dr Wolfe a présenté son succès en utilisant des conduits nerveux bioabsorbables ; de minuscules chambres qui enjambent les espaces entre les nerfs endommagés et permettent aux nerfs de se développer et de réparer les nerfs blessés.)
Q. A quoi ressemblent les cicatrices chirurgicales ?
A. L’apparence des cicatrices peut varier. Les incisions peuvent être de quelques centimètres de long et parfois assez étendues, selon le degré de la blessure. Des techniques de chirurgie plastique sont utilisées pour fermer les incisions afin de minimiser les cicatrices. Quelques exemples de cicatrices post-chirurgicales sont présentés.
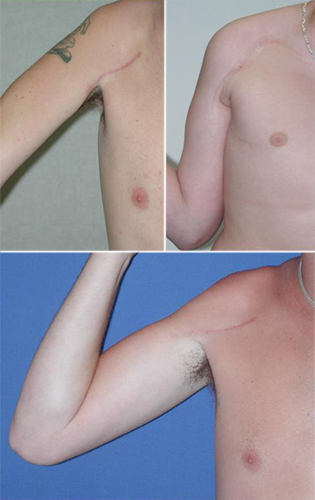
Images 8, 9, 10 : Exemples de cicatrices post-chirurgicales après réparation du plexus brachial
Q. Y a-t-il beaucoup de douleur post-chirurgicale ?
A. Étonnamment, peu de douleur est associée à la chirurgie des lésions du plexus brachial. Si nécessaire, les spécialistes de la gestion de la douleur à HSS ont une grande expérience pour aider les patients à se sentir à l’aise tout au long de leur rétablissement.
Q. Comment puis-je faire face à la douleur d’écrasement/de brûlure dans mon bras ? La chirurgie fera-t-elle disparaître cette douleur ?
A. Pour la plupart des patients, le soulagement de la douleur associée à une lésion du plexus brachial (à distinguer de la douleur post-chirurgicale) est obtenu au bout d’un ou deux ans après la chirurgie, bien que dans certains cas, une période plus longue puisse s’écouler avant que la douleur soit contrôlée. Pour les personnes qui continuent à ressentir des douleurs au-delà de cette période, le chirurgien orthopédiste peut les adresser à un neurochirurgien, qui peut recommander une intervention chirurgicale supplémentaire sur la moelle épinière, appelée lésion de la zone d’entrée de la voie dorsale (DREZ). DREZ implique l’élimination du tissu cicatriciel et l’utilisation d’une électrode sur la zone endommagée de la moelle épinière pour empêcher les messages de douleur d’être envoyés au cerveau.
Q. Si mon opération est réussie, y a-t-il un risque que le problème se reproduise ?
A. Non, tant que vous ne subissez pas une autre blessure dans cette zone.
Q. Quel type de thérapie physique vais-je faire ?
A. La physiothérapie pour le membre supérieur est essentielle. Le programme commence généralement avant toute intervention chirurgicale et se poursuit pendant de nombreux mois après la chirurgie. La thérapie en piscine est particulièrement importante et le biofeedback peut également être utile.
Q. Quels types de risques sont associés à ce type de chirurgie ?
A. Les risques associés à la chirurgie pour réparer une lésion du plexus brachial comprennent l’absence d’amélioration, des fourmillements ou une diminution de la force dans des zones de la main ou de l’avant-bras (généralement temporaires), et une raideur post-chirurgicale. L’intervention chirurgicale peut être longue, et la pression qui en résulte sur certaines zones du corps peut provoquer des douleurs temporaires ; de gros efforts sont faits pour rembourrer ces zones avec des gélatines spéciales pendant l’opération.
Q. Pourquoi ma lésion du plexus brachial n’a-t-elle pas été traitée au moment de mon accident ?
A. Lorsque la blessure est incomplète, il est prudent d’attendre pour voir si une lésion du plexus brachial s’améliore spontanément. Dans de nombreux cas, cette récupération se produit et la chirurgie n’est pas nécessaire. Souvent, la lésion nerveuse ne peut pas être pleinement appréciée immédiatement et peut être éclipsée par des blessures du crâne et du cerveau, de l’abdomen ou des fractures et des luxations de l’épaule et du bras qui mettent la vie en danger. Dans les cas les plus graves, la réparation des vaisseaux sanguins critiques du bras peut être nécessaire pour que le membre survive, et la réparation des nerfs est prévue comme une procédure ultérieure et élective.
Q. Combien de temps dois-je attendre avant d’être évalué pour ma blessure nerveuse ?
A. Les lésions du plexus brachial doivent être évaluées dès que possible. Votre médecin peut alors vous aider à décider de la nécessité d’autres procédures de diagnostic et discuter avec vous de la probabilité d’une récupération spontanée et du moment de la chirurgie, si elle est indiquée. Idéalement, si une intervention chirurgicale est nécessaire, elle devrait être réalisée dans les six mois suivant la date de la blessure.
Pour plus d’informations sur le traitement des blessures du plexus brachial à l’HSS, veuillez consulter le service d’orientation des médecins ou appeler le 1.877.606.1555.
Mise à jour : 22/06/2009
Résumé par Nancy Novick
Auteurs

Chirurgien orthopédique titulaire, Hospital for Special Surgery
Professeur de chirurgie orthopédique, de chirurgie de la main et de réparation des nerfs, Weill Cornell Medical College
Articles relatifs aux patients
.