A medida que las lentes intraoculares han ido avanzando tecnológicamente, las cuestiones relacionadas con la selección de los pacientes, la implantación de las lentes y el manejo de los mismos se han vuelto más complejas. Al mismo tiempo, la tecnología utilizada para seleccionar la mejor lente para un determinado paciente ha mejorado de forma espectacular, y los conocimientos de los médicos sobre cómo elegir a los candidatos adecuados y gestionarlos antes y después de la cirugía se han vuelto mucho más sofisticados que cuando aparecieron las lentes premium.
R. Bruce Wallace III, MD, FACS, fundador y director médico de Wallace Eye Associates en Alexandria, Luisiana, y profesor clínico de oftalmología en las facultades de medicina de la Universidad Estatal de Luisiana y Tulane en Nueva Orleans, señala que el éxito con estas lentes se ha vuelto más fácil. «Las lentes son mejores ahora», dice. «Todavía tenemos algunos problemas postoperatorios, pero ni de lejos el número que teníamos en el pasado»
No obstante, todavía pueden surgir problemas. «Cuando se trata de LIOs de tecnología avanzada, hay varios posibles problemas postoperatorios que pueden llevar a un paciente insatisfecho», señala la doctora Elizabeth Yeu, socia de Virginia Eye Consultants en Norfolk, y profesora adjunta de la Eastern Virginia Medical School. «Los problemas potenciales incluyen problemas objetivos o subjetivos relacionados con la superficie ocular, incluyendo el ojo seco; error refractivo residual; preocupaciones relacionadas con la LIO, como problemas de visión nocturna o problemas de calidad de visión; visión borrosa como resultado de la opacificación capsular posterior; o simplemente expectativas no satisfechas. Básicamente, nuestros pacientes son nuestros clientes, y un buen servicio al cliente es la base de todo. Si no se resuelven los problemas clínicos, se producirá insatisfacción».
Aquí, los cirujanos ofrecen ideas sobre cómo gestionar los problemas que puedan surgir, junto con algunas perlas para la gestión preoperatoria del paciente que pueden ayudar a minimizar estos problemas postoperatorios.
Sorpresas refractivas
Aunque un cálculo imperfecto de la potencia de la lente siempre es una posibilidad cuando se produce una sorpresa refractiva postoperatoria, estos problemas son cada vez menos comunes. (Para obtener más información sobre cómo evitar un cálculo erróneo de la potencia de la lente, consulte «Fórmulas de potencia de LIO: 10 preguntas contestadas» en el número de enero de 2018 de la revista). También hay que tener en cuenta otras cuestiones como los problemas de la córnea y la rotación de la lente tórica.
«Los problemas de la superficie ocular postoperatoria pueden provocar dificultades visuales, molestias y un paciente infeliz, y la causa número uno de los problemas de la superficie ocular es la enfermedad del ojo seco», señala el Dr. Yeu. «El ojo seco preoperatorio puede dar lugar a una sorpresa refractiva, con un astigmatismo subcorregido o sobrecorregido o un resultado esférico equivalente alterado, pero la exacerbación postoperatoria de los síntomas del ojo seco también puede ser problemática.
«El ojo seco no es tan sencillo como solíamos creer», continúa. «Si se observa un estudio como el realizado por el Dr. Pria Gupta y el Dr. Chris Starr1 , alrededor de las tres cuartas partes de los pacientes que acuden a una operación de cataratas tienen al menos un ojo seco de leve a moderado, pero sólo un pequeño número de ellos ha sido realmente diagnosticado con la enfermedad del ojo seco. Se trata de un diagnóstico que es fácil pasar por alto en muchos pacientes. Muchos de nuestros pacientes de edad avanzada pueden no sentir sequedad, per se, o pueden no tener el síntoma clásico de irritación. Puede que sólo tengan un problema de visión fluctuante, si la enfermedad es leve antes de la operación. Pero en el postoperatorio, un caso subclínico o asintomático de ojo seco puede convertirse en clínicamente sintomático. Las razones no son del todo claras, pero el uso de medicamentos relacionados con la cirugía de cataratas es una etiología común»
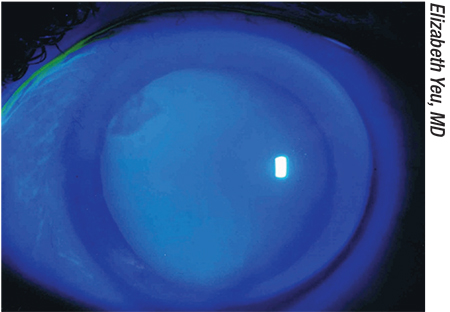
Una sorpresa refractiva puede ser el resultado de problemas corneales sutiles pasados por alto antes de la cirugía, o que se produjeron después de la misma debido al uso de gotas postoperatorias. Arriba: Un nódulo de Salzmann a las 10 horas.
Además de la complejidad del problema, una sorpresa refractiva también puede ser el resultado de otros problemas corneales sutiles que se pasaron por alto antes de la cirugía-o que han ocurrido después de la cirugía debido a las gotas postoperatorias. Estos problemas pueden incluir una sutil distrofia de la membrana basal epitelial, una degeneración nodular o un pterigión que no se abordó antes de la operación. «Algunos pacientes que se someten a una operación de cataratas tienen una distrofia mínima de la membrana basal epitelial que puede afectar sólo al 10 por ciento superior de la córnea periférica», dice el Dr. Yeu. «Si se levanta el párpado, es relativamente común encontrar esto. Pero en el postoperatorio, ya sea porque el paciente ha provocado un traumatismo corneal con la punta del cuentagotas o por las toxicidades de los medicamentos, se pasa de una EBMD subclínica a una EBMD muy relevante desde el punto de vista clínico. Puede que el clínico no haya pasado por alto el problema; la EBMD puede convertirse simplemente en un problema mucho mayor a medida que la superficie se descompensa en el postoperatorio.
«Dado que esto es una posibilidad, siempre que se tenga un paciente infeliz relacionado con un «fallo» refractivo que conduzca a un resultado visual inferior, hay que buscar algunas cosas», continúa. «Una refracción cuidadosamente realizada va a ser muy importante, pero tiene que ir acompañada de un examen muy cuidadoso de la superficie ocular, tanto antes como después de la tinción. Antes de cualquier instilación de gotas, hay que repetir las imágenes de diagnóstico que se obtuvieron antes de la operación, para compararlas y ver si hay una diferencia de intervalo que pueda ser el origen del resultado sorprendente. Si el problema parece estar causado por una superficie ocular deficiente, será necesario un tratamiento agresivo para normalizar la superficie como paso inicial, antes de avanzar con cualquier otra intervención. Por último, una OCT macular debería formar parte de la evaluación de los pacientes con una visión postoperatoria subóptima y de los fallos de refracción.»
Error de refracción residual
El Dr. Eddie Aminlari, que ejerce en The Morris Eye Group de Encinitas (California), afirma que es notable lo buenos que han llegado a ser los resultados de refracción, tanto con las lentes monofocales como con las que corrigen la presbicia. «Sin embargo, de vez en cuando alguien se sale del rango normal, con longitudes axiales largas o cortas, o córneas empinadas o planas», señala. «Puede ser un poco más difícil conseguir un resultado perfecto con estos pacientes, por lo que, en el postoperatorio, a veces hay que seguir tratando las sorpresas refractivas.
«Hay varias formas de tratarlas», dice. «Incluso un astigmatismo residual muy bajo puede afectar a la visión de cerca, intermedia y de lejos, y es importante abordarlo en los pacientes que reciben una lente premium, que requiere un sistema óptico excelente. Si el paciente tiene una pequeña cantidad de astigmatismo mixto, pero tiene un equivalente esférico de plano, podría abordarlo con incisiones manuales de relajación limbal. La realización de LASIK o PRK es una opción razonable para los pacientes que tienen un nivel más alto de astigmatismo compuesto o mixto.
«Los pacientes con niveles más altos de errores esféricos residuales podrían requerir un intercambio de lentes, o en casos raros una LIO piggyback», continúa. «Sin embargo, tendría que ser un gran error refractivo para que yo hiciera un intercambio de lentes. De nuevo, con los nuevos equipos y fórmulas que utilizamos hoy en día, la necesidad de un intercambio de lentes es poco frecuente, incluso en pacientes con cirugía refractiva previa».
El Dr. Yeu está de acuerdo. «Si el error refractivo es pequeño, digamos, del orden de 1,25 D o menos, y sólo se trata de un astigmatismo mixto porque el equivalente esférico está relativamente cerca de la emetropía, realizar una queratotomía astigmática o una o más incisiones relajantes limbares podría ser la respuesta», dice. «Sin embargo, si se trata de un error refractivo mayor, o el equivalente esférico está significativamente desviado, entonces habrá que pensar si el paciente es candidato a una aplicación láser como LASIK o PRK, o si el paciente estaría mejor servido haciendo un intercambio de LIO. En última instancia, especialmente si se trata de un problema de calidad de visión, el paciente puede necesitar un intercambio de LIO. Sin embargo, ya no es tan común recurrir a un cambio de lentes, porque nuestras lentes de tecnología avanzada actuales producen una mejor calidad de visión en general, con menos problemas de disfotopsia de visión nocturna de los que se pueden quejar los pacientes».
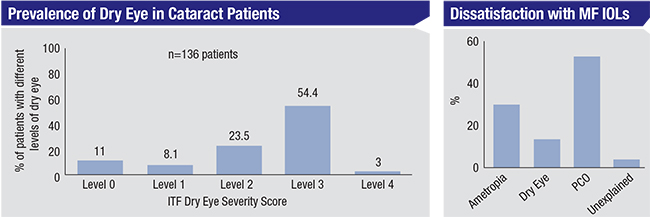
El tratamiento del ojo seco en los pacientes con lentes premium, tanto en el preoperatorio como en el postoperatorio, es crucial, dicen los cirujanos. Los estudios sugieren que tres cuartas partes de los pacientes que acuden a la cirugía de cataratas tienen al menos un ojo seco de leve a moderado, pero sólo un pequeño número de ellos ha sido realmente diagnosticado.1 Arriba, izquierda: Un estudio reveló que el 25,9% de los pacientes con cataratas había recibido previamente un diagnóstico de enfermedad de ojo seco, pero el 80,9% tenía un nivel de ojo seco ITF de 2 (que indica ojo seco moderado) o superior, según la presencia de signos y síntomas.3 Derecha: Al mismo tiempo, un número significativo de pacientes de lentes multifocales atribuyen la insatisfacción con sus lentes a los síntomas de ojo seco.4
Por supuesto, cuando la lente implantada es tórica y el astigmatismo del paciente no se resuelve de forma efectiva, la rotación postoperatoria es un culpable potencial evidente. El Dr. Aminlari dice que ha encontrado dos estrategias que ayudan a prevenir la rotación postoperatoria de la lente tórica. «En el momento de la cirugía, dejo la presión intraocular un poco más baja de lo que normalmente dejaría», dice. «Puedo comprobar por palpación que el ojo no está sobreinflado, ya que en esta situación hay tendencia a que la lente rote. También es importante eliminar todo el viscoelástico, incluso debajo de la lente, porque el viscoelástico retenido también puede hacer que la lente rote después de la cirugía». Estas estrategias entran en juego también con los multifocales tóricos y los tóricos de profundidad de foco extendida.»
El Dr. Aminlari añade que utiliza el sistema de femtosegundo LENSAR, que tiene una función que le ayuda en caso de que se produzca una rotación postoperatoria. «El sistema LENSAR incorpora Intelli-Axis, que crea una marca capsular que permite la colocación de la lente con un grado de certeza mucho mayor», explica. «En el postoperatorio, si se encuentra un error astigmático residual en la refracción, es fácil identificar la ubicación de los marcadores tóricos en relación con la marca capsular».
«En esa situación, si veo rotación, no espero mucho tiempo para ir a rotar la lente», añade. «Suelo acudir en las primeras semanas».
Manejo de las disfotopsias
Cuando se implanta una LIO correctora de la presbicia, las disfotopsias, como los deslumbramientos y los halos, son una queja postoperatoria común. El Dr. Yeu señala que la mayoría de los pacientes que pueden sufrir disfotopsias postoperatorias pueden identificarse antes de la cirugía. «Cuando hablo con el paciente antes de la operación, me fijo en si el paciente tiene un alto nivel de preocupación o mucho miedo ligado a los problemas relacionados con la visión nocturna», dice. «Por supuesto, esto puede ser una preocupación para alguien que conduzca un vehículo comercial por la noche o que trabaje en el turno de noche. Si esa persona está decidida a probar una lente correctora de la presbicia, yo elegiría la adición más baja posible, y consideraría una lente multifocal de adición media o baja o una LIO de profundidad de foco ampliada».
«Si vamos a proceder con uno de estos pacientes, empezaré por tratar el ojo no dominante», continúa. «Luego, si el paciente tiene un problema importante durante el postoperatorio, podemos parar y decidir cómo seguir adelante. Una opción es equilibrar el ojo no dominante con un monofocal para la distancia en el ojo dominante. Eso proporciona al paciente una especie de visión personalizada, en la que es capaz de mantener la «lectura social». Eso significa que, aunque no podrá sentarse a leer un libro o trabajar con el ordenador durante más de 10 o 15 minutos sin gafas que le ayuden a ver de cerca, al menos podrá mirar el teléfono o leer el menú de un restaurante sin tener que buscar unas gafas de lectura. Mientras tanto, este arreglo mitigará sus problemas de visión nocturna. Este enfoque me ha permitido evitar hacer un intercambio de LIO en varios pacientes».
El Dr. Yeu dice que esta misma estrategia puede funcionar cuando un paciente parece un buen candidato para la implantación bilateral de una LIO correctora de la presbicia, pero acaba descontento con las disfo-
topsias. «Si un paciente así vuelve cuatro o seis meses después y la situación no ha mejorado, pero el paciente no quiere perder la libertad de independizarse de las gafas, le ofrezco la misma opción», dice. «Hacer un intercambio de LIO en el ojo dominante, cambiando la lente correctora de la presbicia por una monofocal para la distancia, a menudo nos evita tener que hacer un intercambio bilateral de LIO. Los pacientes suelen estar contentos con ese compromiso».
Una LIO que esté muy inclinada puede causar un problema refractivo y provocar un cambio en el astigmatismo refractivo, especialmente cuando se trata de una LIO multifocal o de profundidad de foco extendida.
Dolor postoperatorio
El Dr. Yeu señala que la insatisfacción del paciente se asocia con frecuencia al dolor postoperatorio. «Es importante que hagamos todo lo posible en el momento de la cirugía para prevenir el dolor», dice. «Por eso es importante considerar el uso de AINE preoperatorios y perioperatorios. Intraoperatoriamente, por supuesto, tratamos de perturbar lo menos posible el epitelio corneal, más allá de lo necesario para realizar la cirugía intraocular».
«A veces el dolor postoperatorio está ligado al ojo seco o a una enfermedad de la superficie ocular que ha pasado de ser relativamente asintomática a ser molesta», añade. «Entonces hay que seguir el camino de hacer el examen de la superficie ocular y decidir cómo gestionar lo que se encuentre».
El Dr. Aminlari señala que la mayoría de los dolores que ha visto en el postoperatorio han estado relacionados con el ojo seco. «Nunca he visto un dolor postoperatorio grave, presumiblemente porque los medicamentos que utilizamos controlan la inflamación del ojo y ayudan a evitarlo», dice. «Sin embargo, el ojo seco a veces provoca una sensación de ardor y visión borrosa de forma intermitente, lo cual es otra razón para buscar el ojo seco postoperatorio y abordarlo con prontitud».
Manejo de una LIO descentrada
«En el caso poco frecuente de que me encuentre con una LIO correctora de la presbicia visualmente significativa descentrada, definitivamente hay que abordarla», dice el Dr. Yeu. «Si el paciente ya se ha sometido a una capsulotomía YAG, la situación es mucho más difícil y tratar de centrar la LIO puede no ser una buena opción. Pero si la cápsula está intacta, se puede considerar la reapertura de la bolsa y luego tratar de centrar la LIO.
«Hay que averiguar si la LIO está descentrada porque hay algún problema con las zónulas, lo que lleva a una distribución desigual de las fuerzas en la bolsa, o si la LIO sólo necesita ser reposicionada dentro de la bolsa», continúa. «A veces estás en el quirófano y tratas de centrar la LIO y te das cuenta de que sigue desplazándose en una dirección. Lo primero en lo que debe pensar el cirujano es que existe cierto nivel de laxitud zonular en ese cuadrante. En este tipo de pacientes, la colocación de un anillo de tensión capsular que proporcione un equilibrio ecuatorial de apoyo le permitirá centrar la LIO mucho más fácilmente».
El Dr. Wallace sugiere comprobar la háptica con la lente todavía dentro del ojo. «Si una lente no parece centrarse correctamente, puede haber un háptico que no esté funcionando bien», señala. «Es difícil saberlo, si no se ve el háptico detrás del iris. A veces es importante examinar la lente mientras está en el ojo; girarla en la cámara anterior y mirar los hápticos para ver si hay alguna anomalía allí».»
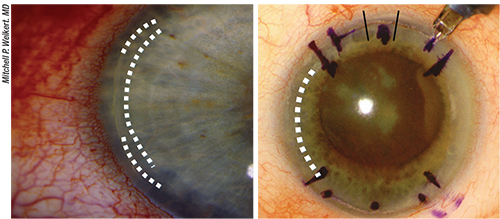
Arriba, izquierda: Astigmatismo mixto residual, subcorregido. En esta situación, las opciones quirúrgicas incluyen la adición de una incisión relajante limbal o la apertura de LRI con láser de femtosegundo. Si se mantiene dentro del mismo meridiano de un LRI existente, se puede alargar el LRI existente o colocar un LRI adicional central al existente. Arriba, derecha: Astigmatismo mixto residual, sobrecorregido. Si hay un LRI abierto, puedes suturarlo y luego colocar una lente de contacto blanda de vendaje terapéutico. Si se trata de una LIO tórica de «eje invertido», se puede añadir una LRI en el eje opuesto. Sin embargo, la calidad de la visión puede verse comprometida.
Manejo de una LIO inclinada
El Dr. Yeu señala que una LIO que está significativamente inclinada puede causar definitivamente un problema refractivo -especialmente cuando se trata de una LIO multifocal o de profundidad de foco extendida- y conducir a cambios de astigmatismo refractivo. «Los trabajos de Mitch Weikert y Doug Koch han demostrado que no es infrecuente que las LIOs se inclinen uniformemente a lo largo del eje horizontal, induciendo un astigmatismo leve en contra de la regla.2 Una inclinación más significativa de la LIO puede ocurrir con la descentración de la LIO, la contracción capsular, los hápticos inadvertidamente mal posicionados (por ejemplo, uno en el saco capsular y otro en el surco), o una mala cobertura del borde óptico por la cápsula anterior. Por este motivo, es importante que seamos lo más precisos posible al realizar la capsulorrexis o la capsulotomía, por lo que utilizo un láser de femtosegundo o el sistema de capsulotomía Zepto cuando utilizo una LIO de tecnología avanzada. Estas tecnologías me permiten crear siempre una capsulotomía estandarizada, perfectamente redonda y bien centrada. Eso permite una cobertura muy circunferencial e igual del borde óptico».
El Dr. Aminlari señala que cuando los pacientes presentan una inclinación del cristalino -lo que, según él, es muy infrecuente- suelen necesitar un cambio de lente. «Algunos cirujanos pueden querer intentar la fijación escleral de la lente», dice. «Es posible que las zónulas que mantienen el saco capsular en su sitio estén rotas, y si es así, no hay nada que podamos hacer para fijarlas. En esas situaciones, probablemente el enfoque más seguro sea retirar la lente del ojo e idear una solución mejor, como colocar una nueva lente en el surco ciliar.»
La opción piggyback
La Dra. Yeu dice que rara vez se plantea implantar una lente piggyback porque las opciones de lentes son limitadas. «Antes teníamos acceso a la LIO de tres piezas de silicona STAAR», señala. «Era genial porque se trataba de una lente de tres piezas de silicona con bordes redondeados en la parte anterior, un poco más grande que una LIO estándar; podía entrar fácilmente en el surco. Venía en potencias bajas y negativas, por lo que se podía utilizar en aquellos pacientes que tenían un error de miopía o hipermetropía pequeña.
«Ahora nuestras opciones son un poco más limitadas», continúa. «La LIO de silicona de Bausch + Lomb es de tres piezas con un borde cuadrado, pero sólo llega a cero dioptrías, por lo que no puede utilizarse en pacientes con un error de miopía. También está la AR40, que es una LIO de tres piezas de acrílico hidrofóbico con bordes redondeados; esa lente está disponible hasta las potencias negativas. Sin embargo, existe la preocupación de que si se utiliza el mismo material para ambas LIOs se acabe provocando una opacificación interlenticular. No he visto que eso ocurra mientras una de las LIOs esté en el surco y la otra LIO esté en la bolsa. Sin embargo, debido a que ninguna de nuestras opciones de lentes es ideal, no utilizo la opción secundaria piggy-back muy a menudo».
El Dr. Wallace dice que ocasionalmente ha recurrido a la implantación de una lente piggyback para resolver un problema postoperatorio. «Algunos de estos pacientes no son buenos candidatos para el LASIK», señala. «No son miopes de 20 años. Tienen problemas como el ojo seco que pueden empeorar con el LASIK. Otros problemas oculares, como una córnea fina, también pueden hacer que un paciente no sea un candidato ideal para el LASIK. Hay que realizar una evaluación exhaustiva del ojo, más allá del error de refracción, para determinar si el paciente se beneficiaría del LASIK.
«Una de las ventajas de la lente piggyback en comparación con el LASIK», añade el Dr. Wallace, «es que si no funciona correctamente -si hay una degradación de la agudeza visual- cambiar la lente es mejor que realizar un segundo procedimiento LASIK que sacrificaría más tejido corneal. Eso significa que tienes una opción si más adelante tienes otra sorpresa con ese ojo».
Tratamiento de postoperatorio: El tiempo cuenta
Debido a que el ojo puede tardar semanas o meses en calmarse después de la cirugía -y a que algunos problemas postoperatorios se resuelven por sí solos, si se les da tiempo-, los cirujanos coinciden en que es importante retrasar el tratamiento de los problemas postoperatorios (con la excepción de una malrotación de la LIO tórica).
«Si sospecho que el paciente sólo necesita tiempo para adaptarse a las lentes, a menudo no hago mucho en términos de intervención hasta que haya pasado algún tiempo», dice el Dr. Aminlari. «En cambio, presto atención a las quejas del paciente, trato de apoyarlo todo lo posible y me convierto en su defensor. Esto es similar a los pacientes que acaban de empezar a usar gafas con lentes progresivas. Puede que se quejen al principio, pero al final se acostumbran a ellas. Con el tiempo, los pacientes empiezan a neuroadaptarse a las lentes multifocales o de profundidad de foco extendida, y a la larga se benefician de ellas.
«En cuanto al tratamiento del astigmatismo residual, es importante esperar hasta que se obtengan mediciones que sean consistentes», continúa. «Normalmente hago una refracción a las cuatro semanas; en ese momento comprobamos que no hay astigmatismo residual. Si lo hay, y el paciente tiene molestias visuales, suelo iniciar una terapia agresiva contra el ojo seco y hago que el paciente vuelva uno o dos meses después. Si el astigmatismo es constante, entonces realizaré una topografía y comprobaré la refracción yo mismo. En ese momento tomaré la decisión sobre si hacer un LRI, LASIK o un intercambio de lentes.
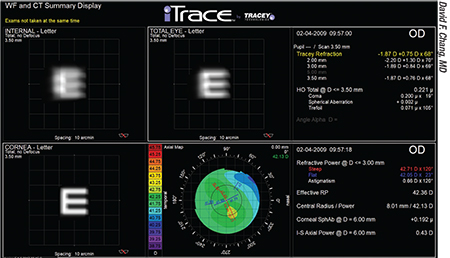
«Si se debe a la rotación de la lente tórica, cuanto antes se corrija, mejor», dice el Dr. Yeu. «Algunas tecnologías, como el iTrace de Tracey Technologies, pueden medir las aberraciones internas y determinar cuál debe ser la mejor posición de la LIO tórica. También hay una aplicación gratuita en astigmatismfix.com que puede ayudarte a corregir el problema. Si utilizas eso, es muy importante saber exactamente cuál es la posición de la lente tórica en la actualidad; entonces esa información tiene que ir acompañada de una refracción manifiesta muy cuidadosa y precisa, ya sea hecha por ti o por un refraccionista experto. Los datos precisos serán esenciales para determinar exactamente cuánto debe girar el implante de la lente para minimizar el error de refracción postoperatorio del paciente».
Si el problema no está relacionado con la rotación de la lente tórica dentro del ojo, el Dr. Yeu dice que es importante esperar a tratar el problema hasta que el paciente haya terminado con las gotas postoperatorias. «Si el paciente está tomando medicamentos genéricos, cambiaré a un régimen de dosificación menos frecuente, o iniciaré medicamentos sin conservantes», dice. «Algunos pacientes lo pasan muy mal con los conservantes. No es frecuente, pero he visto a pacientes cuya superficie ocular parece haber recibido una paliza cuando los veo en el primer seguimiento postoperatorio. En esa situación, les doy una pequeña alícuota sub-Tenon de un esteroide, les quito todos los demás medicamentos y hago todo lo posible para optimizar la superficie corneal. El esteroide les ayudará durante las próximas dos a cuatro semanas. Mientras tanto, les haré lubricar agresivamente con una lágrima artificial sin conservantes. Una vez que el ojo tenga mejor aspecto, puedo utilizar tapones puntuales y hacer que el paciente tome suplementos de omega-3.»
El Dr. Aminlari está de acuerdo. «A menudo, encuentro que el problema es más bien un problema de ojo seco postoperatorio», dice. «Por eso quiero dar tiempo a los pacientes para que dejen la medicación postoperatoria y usen algunas lágrimas artificiales agresivas antes de tomar cualquiera de esas decisiones».
Robert T. Crotty, O.D., director clínico de Wallace Eye Associates, dice que su experiencia ha confirmado la idea de que es crucial esperar varios meses antes de intentar compensar un resultado imperfecto. «Recientemente, el Dr. Wallace puso multifocales tóricos en ambos ojos de un paciente», dice. «El primer ojo fue estupendo; todo salió como estaba previsto y el paciente estaba muy contento. Luego hicimos el segundo ojo y terminó con un pequeño astigmatismo residual, y en una dirección diferente a la que hubiéramos esperado. La lente estaba correctamente alineada; no había ningún problema de rotación. Pero el paciente no podía tener una visión clara, y no pudimos refractarlo.
«Si ignoras las quejas, aunque no creas que están bien fundadas, acabarás con un paciente infeliz»
R. Bruce Wallace, MD
«Estábamos desconcertados, porque no había ninguna explicación obvia», continúa. «Todos sus hallazgos retinianos eran normales. Tenía una pequeña opacidad capsular posterior, pero era muy temprana; no queríamos hacer un láser YAG, con la esperanza de que pudiera funcionar, porque haría mucho más difícil cambiar el cristalino si tuviéramos que hacerlo. Tratamos agresivamente con lubricación, sin éxito. Aunque no habían pasado 12 semanas desde la operación, finalmente decidimos explantar el cristalino. Sin embargo, el paciente vino entonces para que pudiéramos volver a realizar todas las mediciones, y nos anunció que su visión era repentinamente buena. Volvimos a medir para comprobarlo y, efectivamente, todos los problemas habían desaparecido.
«La lección que aprendimos fue la de seguir nuestro protocolo», concluye el Dr. Crotty. «Las cosas realmente cambian con el tiempo. Por eso no nos gusta hacer nada con un paciente hasta unas 12 semanas después de la cirugía. Este paciente está ahora perfectamente feliz y se encuentra bien, y no tuvimos que hacer nada. Pero se necesitó un poco de ayuda y paciencia por parte del médico y del paciente para superar dos meses de mala visión».
Perlas postoperatorias
Estas estrategias pueden ayudar a manejar a los pacientes premium que presentan preocupaciones postoperatorias:
– No ignore las quejas postoperatorias, incluso si cree que son injustificadas. «Esto tiene que entenderlo todo el equipo, no sólo el médico», señala el Dr. Wallace. «Eso incluye a los técnicos y a todos los que atienden al paciente. Los pacientes quieren sentir que te importa. Si se ignoran las quejas, aunque no se piense que están bien fundadas, se acabará con un paciente insatisfecho. Como mínimo, haz que el paciente vuelva para volver a medirlo y no le cobres la visita. Esto es algo básico, pero ayuda a mantener al paciente contento».
El Dr. Aminlari está de acuerdo y señala que es importante asegurarse de que los pacientes sepan que estás de su lado. «La mayoría de las quejas postoperatorias son solucionables, por lo que escuchar a nuestros pacientes y ser un defensor de ellos es el aspecto más importante de la atención postoperatoria, en mi opinión», dice. «Desde luego, no hay que descartar las quejas de los pacientes. Podemos hacer una cirugía perfecta, pero el postoperatorio puede no serlo para el paciente.»
|
Perlas preoperatorias para prevenir los problemas postoperatorios |
||
|
– Separe los problemas que puede abordar de los que probablemente se resolverán con el tiempo. El doctor Aminlari señala que hacer esta distinción resulta más fácil con la experiencia. «Por eso es importante hablar con los pacientes y entender de dónde vienen», dice. «A continuación, hay que hacer una revisión exhaustiva para asegurarse de que se descartan los problemas potenciales más importantes, como el edema macular o el ojo seco. Esas cosas pueden tratarse, mejorando potencialmente la visión de los pacientes, pero la mayoría de los pacientes tendrán quejas relacionadas con las altas expectativas. Es importante tranquilizar al paciente y hacerle entender que la neuroadaptación a estas lentes puede tardar hasta seis meses».
– No corregir el astigmatismo basándose sólo en la topografía, o antes de que la superficie ocular esté prístina. «No deberíamos corregir un error refractivo residual basándonos en lo que vemos topográficamente, especialmente si hay una discrepancia entre la magnitud y el meridiano del astigmatismo residual en la topografía frente a lo que se encuentra utilizando su IOLMaster o Lenstar», dice el Dr. Yeu. «Los datos de la topografía también pueden estar alterados por una degeneración nodular de Salzmann o un pterigión, por lo que tenemos que limpiar la superficie ocular antes de intentar corregir el error astigmático.»
– Comprobar si hay ojo seco postoperatorio. El Dr. Aminlari dice que el ojo seco es un factor importante en su población de pacientes (en parte porque se encuentra en California, donde suele ser seco y soleado). «Muchos pacientes necesitan un tratamiento preoperatorio para el ojo seco, pero también lo veo en el postoperatorio», dice. «Muchos de los medicamentos que damos a estos pacientes en el postoperatorio tienen conservantes y pueden causar ojo seco. Así que un tratamiento agresivo del ojo seco, tanto antes como después de la cirugía de cataratas, será útil para limpiar la superficie del ojo y permitir una visión óptima. Hay que recordar que la primera superficie refractiva del ojo es la película lagrimal, así que para conseguir la mejor función visual, hay que optimizarla»
– Asegúrese de que su personal está formado en las lentes que utiliza. «Cuando empezamos a ofrecer una lente de tecnología avanzada, traemos al representante de la empresa para que hable con nuestro personal», dice el Dr. Aminlari. «El representante nos cuenta algunas de las experiencias que otros médicos han tenido con la lente. El hecho de que el personal conozca estos problemas les permite tranquilizar a los pacientes que tienen quejas después de la operación. También pueden informarme de lo que dice el paciente».
«Esto es especialmente útil porque a veces los pacientes son más abiertos con un técnico que con el médico», señala. «Puede que el paciente no quiera que el médico piense que es un quejoso, por lo que puede que no le diga al médico cosas que sí le dirá al técnico. Esa es otra razón por la que es bueno que mi técnico esté muy al día con la tecnología que estoy utilizando».»
|
Perlas preoperatorias (continuación) |
|
|
Las cosas están mejorando
La implantación de lentes de alta calidad puede parecer desalentadora para los cirujanos que aún no lo hacen, en gran parte debido a la posibilidad de acabar con pacientes descontentos que han pagado un dinero extra de su bolsillo. Sin embargo, el Dr. Wallace espera que la mayoría de los cirujanos no se desanimen, ya que los problemas postoperatorios tras la implantación de lentes premium son cada vez menos frecuentes.
«Creo que muchos cirujanos tienen miedo de utilizar lentes multifocales porque las expectativas de los pacientes son mucho más altas cuando tienes que pagar un dinero extra por lo que obtienes», dice. «Eso es cierto, pero es un problema que se puede abordar.
«Desgraciadamente, los cirujanos escuchan historias de terror sobre ciertos pacientes y eso les pone nerviosos a la hora de ofrecer estas lentes», añade. «Nadie quiere volver a operarse y quitarse una lente. Pero es importante darse cuenta de que los problemas que podrían requerir la explantación de una lente premium son bastante infrecuentes hoy en día.» REVISIÓN
Los doctores Aminlari, Wallace y Crotty no tienen vínculos financieros relevantes con ningún producto comentado. El Dr. Yeu es consultor de Carl Zeiss Meditec y Bausch + Lomb.
1. Gupta PK, Drinkwater OJ, VanDusen KW, Brissette AR, Starr CE. Prevalencia de la disfunción de la superficie ocular en pacientes que se presentan para la evaluación de la cirugía de cataratas. J Cataract Refract Surg 2018;44:9:1090-1096.
2. Wang L, Guimaraes de Souza R, Weikert MP, Koch DD. Evaluación de la inclinación del cristalino y la lente intraocular utilizando un biómetro de tomografía de coherencia óptica de fuente barrida. J Cataract Refract Surg 2019;45:1:35-40.
3. Trattler W, Donnenfeld E, Majmudar P, et al. Incidencia de la catarata concomitante y el ojo seco: Una evaluación sanitaria prospectiva de la superficie ocular de los pacientes con cataratas. IOVS 2010;51:5411.
4. Woodward MA, Randleman JB, Stulting RD. Insatisfacción tras la implantación de lentes intraoculares multifocales. J Cataract Refract Surg 2009;35:6:992-7.