O femeie în vârstă de 40 de ani s-a prezentat cu multiple „crize” în ultima săptămână, cu o frecvență din ce în ce mai mare. Ea se simte amețită, apoi devine insensibilă. De obicei durează aproximativ un minut, apoi se rezolvă. Ea nu a avut dureri în piept. Are antecedente de crize epileptice în copilărie, dar nu există activitate convulsivă în timpul acestor crize.
Monitorul arată astfel:

Tachicardie ventriculară, ritm de aproximativ 220 bătăi pe minut
În timpul acestui ritm era trează, își proteja căile respiratorii, cu paloare, diaforeză și extremități reci. Pulsurile erau prezente. Nu a existat nici o detresă respiratorie.
A fost înregistrat un ECG cu 12 derivații:
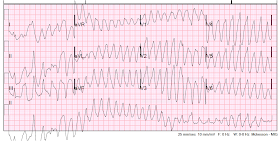
VT, și este o TV „polimorfă” pentru că există multiple morfologii ale complexelor. Frecvența din nou aproximativ 220. TV polimorfă este fie torsadă (asociată cu un interval QT lung), fie nu este torsadă (QT nu este lung, adesea din cauza ischemiei)
Pe monitor, ea s-a convertit spontan la un ritm diferit, și s-a obținut un alt 12-lead:

Există bigemie. Complexele înguste sunt precedate de undele P. QRS-ul asociat cu bătăile sinusale are bloc de ramură dreaptă (RBBB) și nu par să aibă intervale QT foarte lungi (am calculat 400ms QT împărțit la rădăcina pătrată a intervalului R-R precedent = 460ms). Complexele ventriculare (PVC) care intervin par foarte bizare, cu un QT lung. PVC-urile au supradenivelări mari ale ST (II, III, aVF) cu depresie reciprocă a ST (aVL, precordial), sugerând un STEMI inferoposterior, dar aceasta este în mod clar o mimică, deoarece complexele sinusale interveniente nu au supradenivelări ale ST.
A intrat din nou în tahicardie:
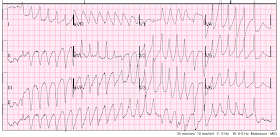
VTV polimorfă din nou.
Ce ar trebui făcut?
În primul rând, ce fel de TV este aceasta? VT polimorfic. PMVT este definit ca un ritm ventricular cu complexitate largă la o frecvență peste 100, cu axa QRS și/sau morfologie rapid schimbătoare.
VTV polimorfă
Etiologie
VT polimorfă este fie torsades de pointe (asociată cu un QT lung pe ECG-ul de bază în 12 derivații), fie non-torsades (de obicei asociată cu ischemie sau altă boală cardiacă organică). Prezența prelungirii QT pe ECG-ul de bază cu 12 derivații nu este întotdeauna evidentă. Torsade de pointes înseamnă „răsucire a punctelor” și se referă la schimbarea axei în jurul unei linii izoelectrice.
Morfologia PMVT (adică prezența răsucirii punctelor) singură nu poate distinge PMVT datorată QT lung (torsade) de cea datorată altor etiologii (non-torsade). Este practic imposibil să se distingă PMVT fără puls de fibrilația ventriculară, iar studiile au arătat că majoritatea ritmurilor fără puls care par a fi torsade (cu „răsucirea punctelor”) sunt de fapt fibrilație ventriculară. Această distincție nu are implicații pentru managementul imediat (defibrilare), dar are implicații importante pentru prevenirea altor disritmii.
Torsade Etiologii ale PMVT
1. Dobândite: datorate de obicei medicamentelor. Lista este lungă. De asemenea, datorită anomaliilor electrolitice, în special hipoK și hipoMg. Intervalul QT corectat (corecția Bazett = QT împărțit la rădăcina pătrată a intervalului R-R precedent în milisecunde) este de obicei mai mare de 600 ms. Torsadele în QT lung dobândit sunt mult mai probabile în bradicardie, deoarece intervalul QT care urmează unei pauze lungi este încă mai lung. Astfel, torsadele în QT lung dobândit se numesc „dependente de pauză”: dacă există o bătaie sinusală după o pauză lungă (care creează un interval QT mai lung), atunci este mult mai probabil să apară o PVC timpurie („early afterdepolarization”, EAD) în timpul repolarizării și să inițieze torsade. Secvența obișnuită este: bătaie sinusală, apoi PVC precoce, apoi o pauză lungă pentru că PVC-ul a fost precoce, ceea ce duce apoi la un QT deosebit de lung, apoi un alt PVC cu „R pe T” care inițiază torsadele.
2. Congenital, în special sindromul de QT lung congenital. PMVT instabil datorat QT lung congenital este mult mai rar. (În 26 de ani de EM și 125.000 de pacienți, nu am văzut niciodată un caz de torsadă PMVT datorată unui QT lung congenital). Cauzele congenitale ale torsadei includ „PMVT catecolaminergic”, în care nu există o prelungire vizibilă a QT-ului pe derivația 12, dar se crede că are o etiologie similară. Terapia preventivă a QT lung congenital include utilizarea betablocantelor (la fel ca în cazul PMVT catecolaminergice, deoarece în ambele cazuri, stimularea beta provoacă torsada); aceasta se deosebește de QT lung dobândit, care poate fi tratat cu stimularea beta (izopreterenol).
Nu am găsit nicio recomandare de a folosi beta-blocante pentru managementul acut al torsadei în acest grup, dar este aproape imposibil de spus dacă izoproterenolul va înrăutăți sau va îmbunătăți lucrurile pentru un anumit pacient cu QT lung congenital (vezi comentariul electrofiziologului nostru de la final). Se pare că majoritatea pacienților simptomatici cu QT lung congenital se prezintă după o sincopă, sau resuscitat v fib, și rareori se prezintă cu torsadă continuă sau instabilitate. Astfel, managementul acestor pacienți este în primul rând recunoașterea și prevenirea viitoarelor sincope și a morții subite cardiace, de obicei cu un debribrilator implantabil în plus față de betablocante. Torsadele din QT lung congenital pot fi induse prin utilizarea medicamentelor care prelungesc QT.
Etiologii non-torsadice ale PMVT
Cel mai frecvent datorate ischemiei. Acestea vor fi aproape întotdeauna episoade manifeste, severe de ischemie, cu durere toracică și/sau anomalii ECG ischemice fără echivoc. De asemenea, datorate unei cardiomiopatii preexistente.
Managementul TV polimorfe
Majoritatea torsadelor este autolimitată. Dacă nu se convertește spontan, atunci este nevoie de defibrilare dacă pacientul este instabil. Dacă se convertește, atunci este probabil să recidiveze, iar terapia are ca scop prevenirea recidivei.
Terapia episoadelor acute de torsade:
1. Cardioversie sau defibrilație dacă este activă, mai ales dacă este instabilă
2. Îndepărtarea agentului incriminat în QT lung dobândit
3. Corectarea hipoK, chiar și la niveluri ușor supranormale
4. Administrarea a 2-4g de MgSO4 chiar dacă nivelul de Mg este normal (poate fi utilă o perfuzie de 3-10 mg pe minut)
5. Numai dacă este vorba de QT lung dobândit: stimularea beta-adrenergică cu izoproterenol
6. Dacă acestea nu funcționează, atunci aproape întotdeauna va funcționa pacingul overdrive, de obicei la o frecvență de aproximativ 100 pentru a preveni orice pauză (pacingul transcutanat este bun pentru o ameliorare temporară ca o punte către pacingul transvenos)
7. Lidocaina poate fi, de asemenea, benefică deoarece poate suprima PVC-urile (postdepolarizări timpurii) care inițiază torsada, dacă acestea apar pe unda T.
8. Amiodarona este de un beneficiu discutabil și posibil dăunătoare. Prin ea însăși, prelungește intervalul QT, deși fără a crește foarte mult riscul de Torsade
9. Nu administrați betablocante decât dacă pacientul poartă un diagnostic de QT lung congenital. Exact invers: izoproterenol.
10. Dacă este congenital , atunci poate fi indicată betablocarea acută. Aș încerca mai întâi esmolololul, deoarece poate fi oprit. Cu toate acestea, nu are blocadă beta-2 și nu îmi este clar dacă acest lucru este important și/sau necesar. Dacă esmololul nu funcționează, atunci ar trebui să se administreze propranolol IV. Propranololul și Nadololul sunt cele mai bune betablocante pe termen lung pentru QT lung congenital, iar metoprololul beta 1 selectiv nu este foarte eficient. Nu îmi este clar dacă acest lucru se datorează selectivității beta.
Iată un caz fascinant de QT lung congenital cu Torsadă. Există o discuție excelentă despre rolul și funcția beta blocadei în QT lung congenital.
Terapia VMPT acută fără torsadă: similară cu TV monomorfă
1. Cardioversie sau defibrilare dacă este activă
2. Corectarea tulburărilor electrolitice, în special hipoK sau hipoMg
3. Prevenirea altor episoade cu lidocaină sau amiodaronă, eventual un betablocant cum ar fi esmolol (pe care îl veți evita în orice Torsade cu QT lung dobândit).
4. Terapii anti-ischemice, până la și inclusiv revascularizare
5. Cardioverter-defibrilator implantabil poate fi necesar chiar și în cazul unei revascularizări reușite
Înapoi la cazul nostru
Cardioversia este indicată doar atunci când pacientul este în torsadă și va funcționa doar temporar, deoarece pacientul intră și iese din ritm. Prevenirea altor episoade este esențială.
În acest caz, vedem un QT lung doar pe PVC-uri, dar nu și în bătăile RBBB native. Adesea, torsada este „dependentă de pauză” și poate fi observată doar într-un complex care urmează unei pauze lungi. Nu există durere toracică și nu avem dovezi de ischemie pe complexele ECG sinusale. Pentru ca TV polimorfă să se datoreze ischemiei, există de obicei niște constatări ECG neechivoce de ischemie. Așadar, toate acestea sunt sugestive pentru torsade, dar nu diagnostice. Pacientul nu lua niciun medicament cunoscut care să prelungească intervalul QT. Ea are doar un istoric de boală Graves și raportează că a renunțat la toate medicamentele.
Când nu este în TV, tensiunea arterială este ridicată la 190/80 cu un puls palpabil de 90 și saturație de oxigen de 99.
Un K inițial a revenit normal. Nivelul de Mg a fost necunoscut în acest moment.
La t = 12, s-au administrat 2 grame de magneziu IV.
La t = 13 minute, s-au administrat 150 mg de amiodaronă
La t = 15 minute, s-au administrat 100 mg de lidocaină
La t = 30 minute, nu a existat nicio ameliorare și s-au administrat un bolus și o perfuzie de esmololol. Trebuie administrat izoproterenol.
A fost activat laboratorul de cateterism. S-au administrat încă 2 grame de magneziu IV.
t = 64 minute: K revine la 2,4 mEq/L (valoarea inițială a fost greșită). Acest lucru sugerează și mai puternic Torsada. Se administrează KCl în linia centrală. S-a început perfuzia de amiodaronă. Se administrează aspirină rectală.
t = 79 minute: S-a administrat procainamidă 1500 mg în 2 minute. (Procainamida poate fi utilă în PMVT fără torsadă, dar este probabil să prelungească QT și să facă Torsadele mai instabile. De asemenea, este un inotrop negativ puternic și ar putea fi periculos în cazul unei funcții LV slabe.)
t = 97 de minute: Pacientul a fost dus la laboratorul de cateterism:
Pacientul a fost dus la laboratorul de cateterism și i s-a plasat un pacer. Ritmul a fost capturat cu stimulare overdrive și apoi încetinit. A existat o boală coronariană difuză, dar nicio leziune vinovată (fără sindrom coronarian acut). Troponina a fost negativă.
S-a constatat că pacientul lua metadonă și era toxic pentru metadonă. Acesta este unul dintre multele medicamente care determină un QT lung. Aceasta a fost Torsade de Pointes din cauza QT-ului lung din cauza metadonei și a hipokaliemiei.
Iată 12 derivații în timpul stimulării:
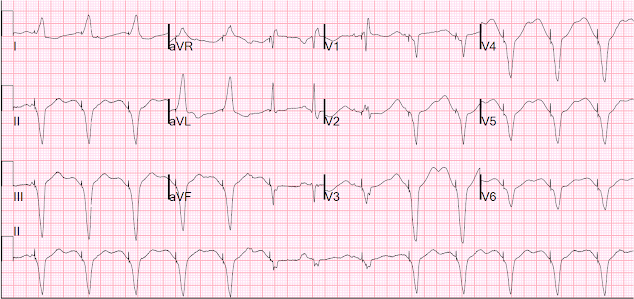
În timpul stimulării
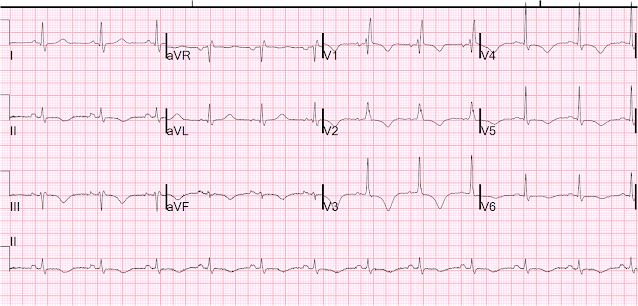
Iată o alta cu stimulatorul oprit, a doua zi:
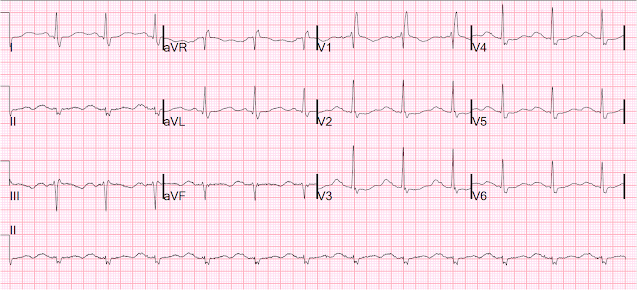
Sinus cu RBBB și QT foarte lung
Și apoi în a patra zi:
Inversiuni ale undei T, QT încă lung
Din cauza timpului de înjumătățire extraordinar de lung al metadonei, a fost nevoie de zile pentru ca QT-ul să se scurteze. În cele din urmă, pacientul s-a descurcat bine.
Comentariu privind utilizarea isoproterenolului în QT lung congenital:
Am pus următoarea întrebare electrofiziologului nostru (Rehan Karim):
„Vreau să fiu sigur că am înțeles bine:
Pentru QT lung congenital, beta blocada este indicată în mod cronic, iar pentru un pacient cu TV recurent care se află în spital, NU s-ar administra isoproterenol.
Doar QT-ul lung dobândit este „dependent de pauză” și se ameliorează cu o frecvență cardiacă mai rapidă, iar beta blocada NU este indicată. Mai degrabă este indicat isoproterenolul (și stimularea overdrive).”
Puteți să mă corectați?”
Cu alte cuvinte:
Iată răspunsul său:
„Mi-aș dori ca lucrurile să fie suficient de clare pentru a pune totul într-un format algoritmic… dar, din păcate, nu este cazul.”
Depinde cu adevărat cu ce tip de QT lung congenital aveți de-a face, și chiar dacă știți – lucrurile nu sunt la fel de simple.
Iată un exemplu:
TQT lung congenital de tip 3 este o mutație a canalului de sodiu (SCN5A) – care este aceeași genă ca și sindromul Brugada.
Tipul 3 de QT lung are Torsade dependente de pauză. Cu toate acestea, beta-blocantele sunt încă folosite în această situație (după ce, desigur, a fost instituită stimularea atrială pentru a preveni bradicardia) – aceasta este în primul rând pentru efectul beta-blocantelor asupra scăderii dispersiei QT.
Chiar și mai complicat… blocanții canalelor de sodiu clasa I-B (Mexiletina) sunt folosiți uneori pentru LQT-3.
Din câte știu eu, beta-blocantele nu sunt probabil la fel de eficiente în LQT-3 ca în alte forme – dar sunt încă folosite.
De aceea, nu cred că este posibil să venim cu un răspuns Da/Nu cu cunoștințele pe care le avem în acest moment – lucrurile trebuie luate în perspectivă clinică.
Dacă cineva are în mod clar torsade dependente de pauză și nu este stimulat – NU voi folosi betablocant, ci mai degrabă voi încerca să cresc ritmul prin utilizarea isoproterenolului.
Dr. Karim a adăugat:
acesta este unul dintre subiectele confuze – de fapt, majoritatea aritmiilor genetice / canelopatiilor sunt destul de dificil de gestionat clinic. Suntem atât de mult obișnuiți să vedem date de la mii de pacienți în studiile cardiologice – și apoi ajungem în astfel de situații în care povara bolii nu este suficient de mare pentru a ne oferi alte date decât registrele din marile centre clinice.