La evaluación de la vía visual puede ser integral para el diagnóstico y manejo de numerosas condiciones.
Por Kristie Draskovic, OD, y John J. McSoley, OD
- Fecha de publicación:
- Fecha de caducidad:
- Declaración de objetivos:
- Facultad/Consejo de redacción:
- Declaración de créditos:
- Declaración de copatrocinio:
- Declaración de divulgación:
- Caso 1. Macroadenoma hipofisario
- Tabla 1. Neuropatías ópticas comúnmente detectadas con pruebas de campo visual
- Caso 2. Esclerosis múltiple
- Caso 3. Defecto de glaucoma paracentral
- Tabla 2. Criterios de defecto del campo visual glaucomatoso con alta especificidad y sensibilidad13,14
- Tabla 3. Sugerencias para juzgar la progresión
Fecha de publicación:
Marzo de 2016
Fecha de caducidad:
1 de marzo de 2019
Declaración de objetivos:
El examen de los campos visuales mediante perimetría automatizada puede ayudar a los clínicos a evaluar las lesiones que afectan a la vía visual, establecer líneas de base y detectar ciertas neuropatías ópticas inducidas por medicamentos. También puede ayudar a controlar la progresión o la recurrencia de las enfermedades, guiar las decisiones de tratamiento y ayudar a localizar las lesiones. Este artículo ayudará a los clínicos a entender e interpretar mejor los campos visuales en los procesos de enfermedades glaucomatosas y no glaucomatosas.
Facultad/Consejo de redacción:
Kristie Draskovic, OD, y John J. McSoley, OD
Declaración de créditos:
Este curso está aprobado por COPE para 2 horas de crédito CE. El ID de COPE es 48599-GL. Por favor, compruebe la junta de licencias de su estado para ver si esta aprobación cuenta para su requisito de CE para la relicencia.
Declaración de copatrocinio:
Este curso de educación continua está copatrocinado por el Pennsylvania College of Optometry.
Declaración de divulgación:
Los doctores Draskovic y McSoley no tienen ninguna relación financiera que revelar.
Examinar el campo visual es esencial cuando se considera la posible pérdida de visión por condiciones que afectan a la vía visual. La perimetría automatizada estándar es una herramienta útil para identificar y seguir muchas afecciones neurológicas, así como el glaucoma y los sospechosos de padecerlo. Aunque hay varios dispositivos disponibles en la actualidad, la siguiente discusión considerará el uso del Analizador de Campo Humphrey (HFA, Zeiss) como ejemplo.
Anatomía y fisiología
Debido a la anatomía de la vía visual, los clínicos pueden detectar áreas de preocupación con muchas condiciones que causan deterioro visual (Figura 1). Dado que la luz que viaja desde el campo visual temporal incide en la retina nasal, las lesiones retinianas se ven en el cuadrante exactamente opuesto del campo visual. Todas las lesiones prequiasmáticas, incluidas las de la retina y el nervio óptico, darán lugar a defectos aislados en el ojo afectado.1
Dado que las fibras nasales son responsables del campo visual temporal, una lesión en el quiasma óptico dará lugar a un defecto del campo visual que afecta al campo temporal de ambos ojos, y da lugar a la clásica hemianopsia bitemporal, que respeta la línea media vertical.1 Las lesiones del quiasma óptico pueden ser el resultado de adenomas hipofisarios, meningiomas supraselares, craneofaringiomas o aneurismas. En algunos casos, los defectos del campo visual pueden revertir después de tratar la causa.2
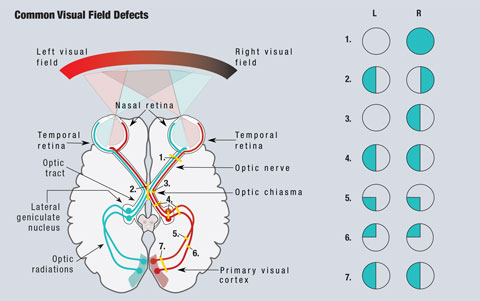
Haga clic en la imagen para ampliarla. Fig. 1. Se muestra un esquema simplificado de la vía visual. Las lesiones que interrumpen la vía visual conducen a defectos del campo visual. (1) Una lesión completa del nervio óptico derecho provoca la pérdida completa del campo visual derecho. (2) Una lesión en la línea media del quiasma óptico provoca una hemianopsia bitemporal. (3) Una lesión de las fibras no cruzadas del nervio óptico derecho en el quiasma óptico conduce a una hemianopsia nasal del ojo derecho. (4) Una lesión completa del tracto óptico derecho, del núcleo geniculado lateral o de las radiaciones ópticas da lugar a una hemianopsia homónima izquierda completa. (5) Una lesión de las radiaciones ópticas superiores derechas da lugar a una cuadranopsia inferior izquierda. (6) Una lesión de las radiaciones ópticas inferiores derechas provoca una cuadranopsia superior izquierda. (7) Una lesión de las radiaciones ópticas superiores e inferiores derechas provoca una hemianopsia homónima izquierda. Ilustración de Miquel Perello Nieto.
Las fibras responsables del campo visual a la derecha de la línea media se encuentran en el lado izquierdo del cerebro, y viceversa. Como consecuencia de este cruce, todas las lesiones postquiasmáticas, incluidas las lesiones del tracto óptico y de las radiaciones ópticas, provocan una hemianopsia homónima.1 Estos defectos se encuentran en el mismo lado del campo visual en cada ojo y respetan la línea media vertical. Cuando los defectos sólo se ven superiores o inferiores, se habla de una cuadranopsia. En el caso de los defectos de hemianopsia incompleta, las lesiones anteriores suelen ser más incongruentes, mientras que las posteriores serán más congruentes entre los dos ojos.1
La pérdida del campo visual glaucomatosa representa un daño en los axones que viajan a lo largo de la capa de fibras nerviosas de la retina y suele seguir un patrón arqueado hasta el nervio óptico. El daño a estos axones dará lugar a defectos localizados del campo visual, más comúnmente escotomas arqueados, escalones nasales y escotomas paracentrales. Un campo visual normal se extiende temporalmente hasta 90 grados, 70 grados tanto superior como inferiormente y 60 grados nasalmente y desde la fijación. La información más valiosa para los déficits neurológicos y el manejo del glaucoma se obtiene dentro de los 30 grados desde la fijación.2
Estrategia de prueba
La perimetría estática automatizada -y la perimetría de umbral específicamente- presenta un estímulo de tamaño fijo pero de intensidad variable. La sensibilidad de los diferentes lugares de la prueba se registra en función de las respuestas del paciente a estos estímulos. En la práctica clínica se suele utilizar un estímulo de tamaño III (que es de 4 mm2 cuando se proyecta en un cuenco de 30 cm).
Hay diferentes patrones de prueba de umbral disponibles. El patrón de prueba 30-2 evalúa 76 localizaciones a 30 grados de la fijación, mientras que el patrón de prueba 24-2 evalúa 54 localizaciones eliminando el anillo de puntos a 30 grados (excepto los dos puntos que se encuentran a caballo entre el meridiano horizontal y el nasal). Estos puntos más periféricos son más propensos a la variabilidad, y el 24-2 acorta el tiempo de la prueba al eliminar estos puntos periféricos de la misma. El espacio entre las ubicaciones de los puntos de prueba es de seis grados.
Además, el patrón de prueba 10-2 se dirige a 64 puntos a 10 grados de la fijación separados por dos grados. Esta opción es preferible cuando surgen defectos centrales o paracentrales con el 24-2 y el 30-2 o cuando el campo se vuelve tan estrecho que los puntos periféricos no son clínicamente útiles. Los clínicos también pueden optar por aumentar el tamaño del estímulo a V, lo que puede permitir valores de sensibilidad más altos y un mayor rango dinámico a través del cual seguir a los pacientes en busca de cambios. Sin embargo, actualmente no existe un algoritmo de prueba de tipo SITA, ni hay una comparación disponible con una base de datos normativa o un análisis de progresión.
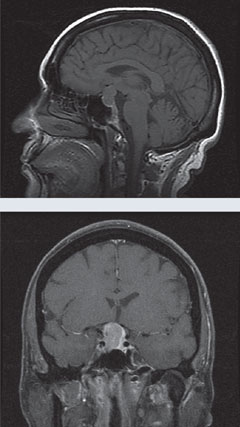
Caso 1. Macroadenoma hipofisarioUn paciente acudió a consulta en el marco de un glaucoma de tensión normal atípico y progresivo. |
|
|

|

|
|
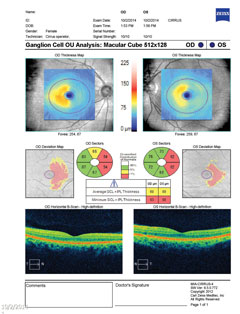
| Arriba, el complejo de células ganglionares revela un adelgazamiento nasal en ambos ojos, que se correlaciona con la pérdida temporal del campo visual. Haga clic en la imagen para ampliarla. | |
Estudios recientes demuestran que los campos visuales 10-2 pueden ser útiles para identificar algo más que un glaucoma avanzado.3,4 Un estudio reveló que algunos pacientes con glaucoma presentaban defectos significativos del grupo central observados en los patrones de prueba 10-2 a pesar de que el campo visual central 30-2 era normal.4 El estudio sugiere que, debido a un muestreo espacial deficiente, el deterioro del campo central glaucomatoso no podía ser captado sólo por la cuadrícula de la prueba 30-2, y que se requería una estimación más densa de los 10 grados centrales.4 También sugiere que la modificación del patrón de prueba del campo visual convencional podría mejorar la detección de los defectos glaucomatosos tempranos en los 10 grados centrales.4
En la práctica diaria, los médicos suelen realizar campos 10-2 cuando aparecen escotomas centrales o paracentrales pequeños en las pruebas 30-2 y 24-2, o cuando se sospecha que la agudeza está deprimida o amenaza con estarlo como resultado de la pérdida de campo. Además, un patrón de prueba 10-2 puede ser un complemento útil cuando hay una alta variabilidad intertest de los puntos paracentrales en un patrón 24-2. La creciente atención a la función de las células ganglionares en la región macular también podría aumentar la atención a la zona del campo visual evaluada por el patrón 10-2.
Fiabilidad
Las indicaciones de fiabilidad del rendimiento del campo visual incluyen las pérdidas de fijación y las respuestas tanto positivas como negativas falsas.
Tabla 1. Neuropatías ópticas comúnmente detectadas con pruebas de campo visual |
|
| Hipertensión intracraneal idiopática | Temprana: punto ciego agrandado Tardía: constricción generalizada5,6 (puede mejorar con tratamiento) |
| Neuritis óptica | – Pérdida difusa del campo visual (en casi la mitad de los casos) – Otros: defecto altitudinal, escotomas centrales o cecocentrales, defectos arcuados o doblemente arcuados y defectos hemianópicos5,7 |
| Neuropatía óptica isquémica anterior no arterítica | – Los defectos altitudinales que respetan la línea media horizontal son los más frecuentes – Otros: escotomas centrales, defectos arqueados y cuadranopsias5,8 |
| Neuropatía óptica isquémica anterior | – Defecto de campo central5,9 |
| Neuropatías ópticas hereditarias – Neuropatía óptica hereditaria de Leber – Atrofia óptica dominante |
– Pérdida de campo visual cecocentral y central5 |
| Drugas de la cabeza del nervio óptico | – Puede imitar un patrón glaucomatoso |
| Oftalmopatía tiroidea | – Gran variabilidad – Puede resolverse parcial o totalmente tras el tratamiento2 |
| Neuropatía óptica tóxica inducida por medicamentos | – La toxicidad del etambutol (para el tratamiento de la tuberculosis) puede causar escotomas centrales y, con menos frecuencia, constricción periférica y defectos de altitud5 – Vigabatrina (un fármaco antiepiléptico) puede causar defectos de campo que comienzan como defectos nasales bilaterales y posteriormente progresan a defectos de campo concéntricos mientras que el campo central permanece intacto12 |
La fijación puede monitorizarse mediante la presentación periódica de un estímulo en el punto ciego fisiológico (método de Heijl-Krakau) o mediante la monitorización de la posición del reflejo luminoso corneal. En el HFA, la desviación hacia arriba indica un cambio de posición o fijación; la desviación hacia abajo indica que el reflejo luminoso corneal no puede ser localizado, como durante un cambio de posición de la cabeza o de los párpados.
Los falsos positivos se producen cuando un paciente responde en un momento en el que no hay un estímulo asociado o cuando una respuesta no es fisiológicamente posible. Los pacientes con altos falsos positivos se describen a menudo como «gatillo feliz». Esto puede revelar un campo visual que parece más sensible o más normal de lo esperado o puede llevar a valores de sensibilidad umbral anormalmente altos.
Los falsos negativos se producen cuando un paciente no responde a un estímulo más brillante que uno ya visto o cuando la respuesta no es coherente con el patrón de respuestas en esa región. El valor falso negativo puede ser una indicación de fiabilidad o un reflejo del proceso de la enfermedad. Las regiones anormales del campo visual se asocian a una mayor variabilidad intra e intertest. Como resultado, las regiones del campo visual con baja sensibilidad no se incluyen en el cálculo del valor falso negativo.
El umbral de sensibilidad son datos brutos con valores registrados en decibelios. Los números indican el grado de atenuación a partir del estímulo máximo posible. Los valores de
La desviación total representa la desviación de los valores esperados según la base de datos normal emparejada por edad. La desviación del patrón corrige la sensibilidad general del campo eliminando las depresiones generalizadas (por ejemplo, de las cataratas) para identificar cualquier área de anormalidades localizadas. Tanto la desviación total como la del patrón tienen valores de probabilidad (p) asociados, calculados en base a la distribución dentro de una población normal. El rango de valores normales es más amplio en la periferia que en el centro. Los símbolos P indican la frecuencia del valor analizado en una población normal emparejada por edad. Las desviaciones se muestran en el mapa si el umbral probado es peor que el 5% inferior de la normalidad para esa edad.2 Por ejemplo, si p
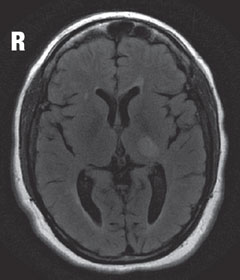
Caso 2. Esclerosis múltipleUn paciente diagnosticado de esclerosis múltiple (EM) presenta pérdida de visión. |
|
|
 |
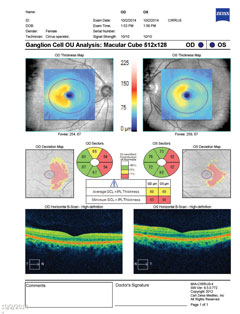
|
|
| Encima, el campo visual demuestra una hemianopía homónima derecha incompleta. Haga clic en la imagen para ampliarla. A la izquierda, el análisis de las células ganglionares revela un adelgazamiento nasal en el ojo derecho y un adelgazamiento temporal en el ojo izquierdo, que coincide con los hallazgos del campo visual. Haga clic en la imagen para ampliarla. |
|
La desviación estándar del patrón (PSD) es una desviación estándar ponderada del valor esperado basado en los valores normales comparados con la edad y el índice de desviación media (MD). La PSD revela la distancia entre diferentes puntos dentro del campo. La PSD es sensible tanto a los defectos de glaucoma tempranos como a los focales. Un valor bajo de PSD puede observarse con campos visuales normales, un campo visual uniformemente deprimido o un campo completamente ciego. El valor p asociado es la probabilidad de que se produzca el valor.
La DM es una media ponderada de los valores en el gráfico numérico de desviación total. La DM puede estar influida por una disminución difusa de la sensibilidad total o por un defecto localizado. Una DM de 0 indica un valor normal, mientras que un valor negativo representa una desviación o pérdida de la base de datos normal. La desviación media pondera más los puntos centrales.
El índice de campo visual (IFV) es otra evaluación corregida por la edad, expresada en porcentaje, donde perimétricamente normal es 100% y perimétricamente ciego es 0%. Al calcular el VFI, los puntos centrales se ponderan más que los periféricos. Proporciona una puntuación para un campo visual individual y se utiliza en el análisis de la progresión.2
La prueba del hemicampo del glaucoma (GHT) compara la sensibilidad relativa de los valores de desviación del patrón de cinco zonas en los hemicampos superior e inferior. Cada una de estas zonas se compara con su zona espejo en el hemicampo opuesto, y ambas zonas se comparan con la base de datos normativa. El GHT puede detectar la pérdida de campo visual glaucomatosa con alta sensibilidad y alta especificidad a través de cinco posibles categorías: fuera de los límites normales, en el límite, reducción general de la sensibilidad, sensibilidad anormalmente alta y dentro de los límites normales.
Interpretación
Establecer un campo visual de referencia fiable es crucial en el tratamiento del glaucoma y en el seguimiento futuro de la posible progresión. Los clínicos deben obtener al menos dos campos visuales basales reproducibles para detectar incrementos menores de cambio. Reconocer la progresión, particularmente después de la intensificación de la terapia en momentos de progresión, requerirá que el clínico establezca una nueva línea de base.
Caso 3. Defecto de glaucoma paracentral
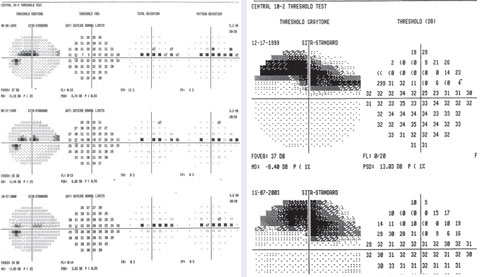
Un ejemplo de puntos variables en el escotoma paracentral superior en 24-2 con un defecto profundo focal en 10-2.
Los campos visuales realizados antes del tratamiento médico o quirúrgico actual, o durante un periodo prolongado en el que se ha perdido el seguimiento del tratamiento, no deben utilizarse para determinar la progresión. Los clínicos deben utilizar los nuevos campos visuales de referencia realizados después de estos cambios de tratamiento, y cualquier campo visual posterior para juzgar la progresión.
Una línea de base fiable y representativa también es importante para los programas de análisis de la progresión. Los campos visuales tienden a tener una mayor variabilidad con una localización más excéntrica y sensibilidades de nivel medio, y la fluctuación a largo plazo hace que juzgar la progresión sea más difícil. Los puntos de sensibilidad de nivel medio tienden a ser variables, mientras que los valores de prueba en los rangos de sensibilidad superior e inferior son más estables. Establecer un campo visual de referencia fiable y reproducible puede ayudar a eliminar algunos de estos retos.
Neuropatías ópticas no glaucomatosas
Los campos visuales pueden ayudar a evaluar las lesiones que afectan a la vía visual, establecer líneas de base y actuar como herramientas de cribado para ciertos fármacos asociados a las neuropatías ópticas. También pueden supervisar la progresión o la recurrencia de las enfermedades, al tiempo que ayudan a orientar las decisiones de tratamiento e incluso ayudan a localizar las lesiones.5 La manifestación más común del campo visual de una neuropatía óptica no glaucomatosa es un defecto central. Cuanto mayor es el escotoma, mayor es la probabilidad de que la agudeza visual esté reducida (Tabla 1).
Enfermedad de la retina
Los defectos del campo visual causados por enfermedades de la retina tienden a tener bordes bien definidos y nítidos que parecen más profundos que la mayoría de los defectos del glaucoma con menos variabilidad.2 Las afecciones comunes que afectan a la zona macular, como la degeneración macular asociada a la edad y la coriorretinopatía serosa central, pueden dar lugar a escotomas centrales que pueden observarse en las pruebas de 10-2, así como en algunas de 24-2 y 30-2, dependiendo de la extensión del daño.
La retinitis pigmentaria da lugar a defectos en el campo visual periférico, que pueden conducir a una visión en túnel con sólo una isla central en la enfermedad avanzada.
Las oclusiones arteriales suelen mostrar áreas absolutas de defecto, mientras que las oclusiones venosas pueden ser más superficiales y difusas.2 A menudo coexisten con el glaucoma, lo que hace más difícil su interpretación.
La coriorretinitis, o las cicatrices asociadas, pueden enmascarar defectos glaucomatosos con un defecto arqueado o en cuña. Un desprendimiento de retina dará lugar a un defecto relativo mientras que la retinosquisis tendrá un defecto absoluto. Estas condiciones son a menudo mucho más periféricas que lo que aparecería en la prueba central convencional usando 24-2 o 30-2.
Defectos de glaucoma
Un defecto puede ser una depresión generalizada o localizada de la sensibilidad en comparación con la base de datos normalizada. Las depresiones generales se observan con mayor frecuencia en las cataratas, pero también pueden surgir de un error de refracción no corregido o de miosis. Los defectos localizados pueden describirse además por su tamaño, profundidad y ubicación para ayudar al diagnóstico. Un defecto relativo se produce cuando la sensibilidad es inferior a la normal, o puede estar reducida en relación con otras zonas del campo, pero la visión se mantiene. Un defecto absoluto se produce cuando el estímulo se presenta con la máxima luminosidad y no se ve.
La pérdida del campo visual glaucomatoso puede producirse primero en la región nasal o en la región arcuata (área de Bjerrum). Estos defectos pueden extenderse desde el punto ciego, alrededor de la región macular, terminando abruptamente en el meridiano horizontal nasal. Los defectos glaucomatosos tempranos suelen ser escotomas relativos localizados (Tabla 2).
Una considerable variabilidad test-retest es el sello de las áreas del campo visual afectadas por la pérdida del campo visual glaucomatoso. Las reducciones variables de la sensibilidad que se producen en la misma zona, pero no siempre en las mismas ubicaciones de los puntos de prueba, suelen preceder a los defectos consistentes del campo glaucomatoso.2 La variabilidad, como se observa en los falsos negativos, puede indicar fiabilidad, pero a menudo se observan mayores cantidades de variabilidad debido a la propia enfermedad.
Tabla 2. Criterios de defecto del campo visual glaucomatoso con alta especificidad y sensibilidad13,14
- Congregación de tres o más puntos sin borde en la desviación del patrón con p
- GHT fuera de los límites normales en dos campos consecutivos
- PSD
- Asimetría de la DM >1.50dB que es repetible y en el marco de la sospecha clínica15,16
Cuando los campos visuales no son fiables, deben repetirse para establecer líneas de base, confirmar un defecto o confirmar la sospecha de progresión. Normalmente, los campos visuales no se repiten el mismo día debido a la fatiga del paciente, que puede afectar a la fiabilidad. Rara vez es urgente repetir el campo visual inmediatamente, ya que el glaucoma suele ser una neuropatía óptica de progresión lenta, y las decisiones de tratamiento se basan en el índice de cambio.2 Cada consulta debe estandarizar una estrategia y un patrón de prueba preferidos y repetir la misma prueba para permitir comparaciones más precisas en las pruebas de seguimiento.10
Progresión
La evaluación del cambio permite al profesional determinar si la afección es estable, progresa o mejora. La progresión en un campo visual puede deberse a una disminución difusa de la sensibilidad, los defectos existentes pueden profundizarse o expandirse o pueden surgir nuevos defectos. Lo más habitual es que las zonas deprimidas progresen antes de que se vean afectadas nuevas zonas del campo visual. A veces se observa un aumento inicial de la variabilidad del campo visual antes de que el cambio o la progresión sean constantes. Es importante diferenciar si las pruebas muestran una fluctuación a largo plazo o una tendencia al empeoramiento. Una vez que los clínicos establecen que el campo visual ha empeorado, deben decidir si el cambio se debe al glaucoma o a otra entidad patológica. Los cambios estadística y clínicamente significativos en el campo visual permiten al profesional realizar los cambios necesarios en el plan de tratamiento y manejo del paciente.
Los profesionales también deben evaluar cómo la tasa de progresión puede alterar la calidad de vida del paciente.2 Por ejemplo, los clínicos deben ser más cautelosos al tratar a pacientes más jóvenes con una progresión más rápida y a pacientes monoculares (Tabla 3).
Aunque es difícil predecir qué pacientes progresarán lentamente frente a los que lo harán rápidamente, una vez que se evalúa la tasa de progresión a lo largo del tiempo, el tratamiento del paciente debe modificarse en consecuencia. El paciente más joven que muestra signos de progresión rápida de los defectos del campo visual, por ejemplo, necesitará un plan de tratamiento más agresivo que un paciente de edad avanzada con progresión lenta de un defecto de campo temprano. Es razonable que el tratamiento y la gestión de los pacientes se personalicen en función de su cuadro clínico específico, incluida la pérdida de campo y el índice de progresión. Las investigaciones demuestran que si se determina la tasa de progresión y no se inicia ningún cambio de tratamiento, las tasas de progresión pasadas pueden predecir las tasas futuras.10,11 Al mismo tiempo, las tasas de declive pueden alterarse aumentando la terapia. Una vez que se realiza una intervención, debe establecerse una nueva línea de base.
Tabla 3. Sugerencias para juzgar la progresión
- Tres puntos en una región anormal disminuyen en 10dB*
- Dos nuevos puntos cerca de un defecto disminuyen en 10dB*
O
- Dos puntos en 15 grados centrales o tres fuera de 15 grados disminuyen en 10dB*
O
- Comparaciones estadísticas (p
*En dos o más campos consecutivos14,17
La evaluación de los cambios en el tiempo es fundamental en el tratamiento del glaucoma. Con el software de análisis de progresión guiada (GPA) que se encuentra en el HFA, se identifican dos pruebas de campo visual de referencia. Las pruebas de campo visual posteriores se comparan con la línea de base promediada utilizando los valores de desviación del patrón. Cuando los valores de seguimiento disminuyen en un grado mayor que la variabilidad de una población emparejada por edad y defecto de pacientes con glaucoma estable, se identifica el punto. Si el cambio persiste en la repetición consecutiva de las pruebas, los puntos se marcan como posibles (dos consecutivos) o probables (tres o más campos consecutivos).
El GPA utiliza tanto el análisis de tendencias como el de eventos para ayudar a los profesionales a identificar y cuantificar la progresión del campo visual. El análisis de eventos busca un cambio estadísticamente significativo de un punto o grupo de puntos, mientras que el análisis de tendencias cuantifica la dirección del cambio a lo largo del tiempo, o la tasa de cambio, incluyendo las proyecciones futuras. Los clínicos pueden dirigir su atención a la subestimación potencial de la pérdida difusa, a los artefactos sutiles que pueden estar asociados con la desviación del patrón y a la necesidad de un número suficiente de campos visuales de alta calidad (mínimo cinco) para un análisis óptimo. Sin embargo, el GPA está menos influenciado por las cataratas que otras herramientas de análisis. Cada estrategia de análisis utiliza su propia base de datos normativa.2 Un objetivo adicional es identificar un índice de progresión y separar a los pacientes que progresan rápidamente y necesitan una terapia cada vez más agresiva.
Progresión de las neuropatías ópticas no glaucomatosas
Debido a que el GPA se estableció específicamente para el tratamiento del glaucoma, los clínicos deben adoptar un enfoque diferente al evaluar la posible progresión en las afecciones no glaucomatosas. El análisis de regresión del VFI o la desviación media, así como el informe general de la serie, pueden ser útiles cuando se evalúan otras afecciones.2
Seguimiento
Utilice la misma estrategia y patrón de prueba para facilitar la comparación y el seguimiento de la progresión. El seguimiento de los pacientes con glaucoma establecido con perimetría es esencial para determinar si el manejo actual es adecuado o si se necesitan cambios de tratamiento basados en la estabilidad o progresión del campo visual.
La frecuencia del seguimiento dependerá de la extensión de la enfermedad y de la evolución clínica. Los pacientes que demuestran estabilidad podrían aumentar razonablemente su intervalo de seguimiento.
Artefactos
Hay varios artefactos que pueden surgir, imponiendo retos adicionales a la interpretación de los campos visuales. Los clínicos deben discernir los verdaderos defectos del campo visual de la patología que se correlacionan con el cuadro clínico frente a los artefactos que pueden surgir. En los casos en que no esté claro si el defecto del campo visual es real o un artefacto, el campo visual debe repetirse en una línea de tiempo apropiada basada en su nivel de sospecha y en el cuadro clínico. Los artefactos a tener en cuenta son:
– Ptosis de párpados y cejas. Esto puede causar un defecto superior denso a lo largo de los puntos del borde superior. Los pacientes con ptosis visualmente significativa pueden beneficiarse de tener sus párpados encintados para la prueba.
– Artefactos del borde. El posicionamiento del soporte de la lente de prueba puede dar lugar a un artefacto de borde si está demasiado alejado del ojo del paciente, creando un escotoma anular total o parcial.
– Error refractivo incorrecto. Esto puede conducir a una depresión generalizada de la sensibilidad que puede imitar la de una catarata. Un error refractivo elevado puede crear un efecto de aumento o de minificación y requiere un cálculo adecuado de la distancia al vértice. Utilizar el signo de potencia de la lente equivocado o no utilizar el nuevo error de refracción después de que un paciente se someta a una cirugía de cataratas son dos errores comunes.
– Fatiga del paciente. Esto puede manifestarse con tiempos de prueba más largos, un valor falso negativo alto o una sensibilidad periférica preferentemente anormal. Los puntos periféricos se comprueban más tarde en el transcurso de la prueba y pueden reducirse notablemente en casos de fatiga o disminución de la atención, lo que da lugar a un anillo lobular más oscuro o a un patrón de trébol en la escala de grises.
Existe una curva de aprendizaje tanto para los pacientes como para quienes administran las pruebas. El conocimiento de estos artefactos habituales permite mejorar la interpretación del campo visual y reconocer las limitaciones de la fiabilidad y la calidad de los resultados de las pruebas.
Por qué hacemos las pruebas
La comprensión de la vía visual puede proporcionar al proveedor una valiosa información para localizar las lesiones. Cada consulta debe estandarizar una estrategia y un patrón de prueba preferidos y repetir la misma prueba en las visitas de seguimiento para permitir comparaciones más precisas a lo largo de las pruebas de seguimiento.18
El tratamiento del glaucoma debe centrarse en prevenir la pérdida de campos visuales hasta el punto de que afecte a la calidad de vida del paciente. Es importante evaluar todo el cuadro clínico para asegurarse de que las variables se correlacionan y coinciden. Las pruebas deben repetirse si existe incertidumbre para establecer mediciones de referencia más fiables y confirmar la posible progresión.
Los doctores Draskovic y McSoley son optometristas de plantilla en el Bascom Palmer Eye Institute.
1. Lens A, Langley T, Nemeth SC, Shea C. Visual Pathway. En: Ocular Anatomy and Physiology. Thorofare, NJ: SLACK; 1999:90-5.
2. Heijl A, Patella VM, Bengtsson B. The Field Analyzer Primer: Effective Perimetry. 4th ed. Carl Zeiss Meditec; 2012.
3. Park HY, Hwang BE, Shin HY, Park CK. Claves clínicas para predecir la presencia de escotoma parafoveal en el campo visual Humphrey 10-2 utilizando un campo visual Humphrey 24-2. Am J Ophthalmol. 2016;161:150-9.
4. Ehrlich AC, Raza AS, Ritch R, et al. Modificación del patrón de prueba de campo visual convencional para mejorar la detección de defectos glaucomatosos tempranos en los 10° centrales. Transl Vis Sci Technol. 2014 Oct;3(6):6.
5. Kedar S, Ghate D, Corbett JJ. Visual Fields in Neuro-Ophthalmology (Campos visuales en neurooftalmología). Indian Journal of Ophthalmology. 2011;59(2):103-9.
6. Wall M, George D. Idiopathic intracranial hypertension. Un estudio prospectivo de 50 pacientes. Brain. 1991;114:155-80.
7. Keltner JL, Johnson CA, Spurr JO, Beck RW. Perfil del campo visual basal de la neuritis óptica. La experiencia del ensayo de tratamiento de la neuritis óptica. Grupo de Estudio de la Neuritis Óptica. Arch Ophthalmol. 1993;111:231-4.
8. Hayreh SS, Zimmerman B. Visual field abnormalities in nonarteritic anterior ischemic optic neuropathy: their pattern and prevalence at initial examination. Arch Ophthalmol. 2005;123:1554-62.
9. Hayreh SS. Posterior ischaemic optic neuropathy: clinical features, pathogenesis, and management. Eye (Lond). 2004;18:1188–206.
10. Bengtsson B. Prediction of glaucomatous visual field loss by extrapolation of linear trends. Arch Ophthalmol. 2009;127(12):1610-5.
11. Heijl A. Reducción de la presión intraocular y progresión del glaucoma. Arch Ophthalmol. 2002;120(10):1268-79.
12. Willmore LJ, Abelson MB, Ben-Menachem E, et al. Vigabatrin: 2008 update. Epilepsia. 2009;50:163–73.
13. Katz J, Sommer A, Gaasterland DE, Anderson DR. A comparison of analytic algorithms for detecting glaucomatous visual field loss. Arch Ophthalmol. 1991;109(12):1017-25.
14. Hodapp E, Parrish RK II, Anderson DR. Decisiones clínicas en el glaucoma. Louis: The CV Mosby Co;1993:52-61.
15. Feuer WJ, Anderson DR. Asimetría del umbral estático en la pérdida de campo visual glaucomatosa temprana. Ophthalmology. 1989;96:1285-97.
16. Brenton RS, Phelps CD, Rojas P, Woolson RF. Diferencias interoculares del campo visual en sujetos normales. Invest Ophthalmol Vis Sci. 1986;27:799-805.
17. Anderson DR, Chauhan B, Johnson C, et al. Criteria for progression of glaucoma in clinical management and in outcome studies. Am J Ophthalmol. 2000;130(6):827-29.
18. Weinreb RN. Progression of Glaucoma: The 8th Consensus Report of the World Glaucoma Association. Ámsterdam: Kugler Publications; 2011.