Evaluating the visual field pathway can be integral to diagnosing and managing numerous conditions.
By Kristie Draskovic, OD, and John J. McSoley, OD
- Release Date:
- Expiration Date:
- Goal Statement:
- Kierownictwo/Editorial Board:
- Oświadczenie o przyznaniu punktów:
- Oświadczenie o wspólnym sponsorowaniu:
- Oświadczenie o ujawnieniu informacji:
- Przypadek 1. Pituitary Macroadenoma
- Tabela 1. Optic Neuropathies Commonly Detected with Visual Field Testing
- Przypadek 2. Stwardnienie rozsiane
- Przypadek 3. Paracentralny ubytek jaskrowy
- Tabela 2. Criteria for Glaucomatous Visual Field Defect with High Specificity and Sensitivity13,14
- Tabela 3. Sugestie dotyczące oceny progresji
Release Date:
March 2016
Expiration Date:
March 1, 2019
Goal Statement:
Badanie pól widzenia za pomocą automatycznej perymetrii może pomóc klinicystom w ocenie zmian, które wpływają na drogę wzrokową, ustaleniu linii bazowych i badaniu przesiewowym w kierunku niektórych neuropatii wzrokowych wywołanych lekami. Może również pomóc w monitorowaniu progresji lub nawrotów chorób, podejmowaniu decyzji dotyczących leczenia i lokalizacji zmian. Ten artykuł pomoże klinicystom lepiej zrozumieć i zinterpretować pola widzenia w jaskrowych i niejaskrowych procesach chorobowych.
Kierownictwo/Editorial Board:
Kristie Draskovic, OD, i John J. McSoley, OD
Oświadczenie o przyznaniu punktów:
Ten kurs jest zatwierdzony przez COPE do przyznania 2 godzin punktów CE. COPE ID to 48599-GL. Proszę sprawdzić stanową komisję licencyjną, aby dowiedzieć się, czy to zatwierdzenie liczy się do wymogu CE dla ponownego uzyskania licencji.
Oświadczenie o wspólnym sponsorowaniu:
Ten kurs kształcenia ustawicznego jest wspólnie sponsorowany przez Pennsylvania College of Optometry.
Oświadczenie o ujawnieniu informacji:
Dr Draskovic i McSoley nie mają żadnych finansowych powiązań do ujawnienia.
Badanie pola widzenia jest istotne przy rozważaniu potencjalnej utraty wzroku z powodu warunków wpływających na drogę wzrokową. Standardowa automatyczna perymetria jest użytecznym narzędziem do identyfikacji i śledzenia wielu schorzeń neurologicznych, a także jaskry i osób podejrzanych o jaskrę. Chociaż obecnie dostępnych jest kilka urządzeń, w poniższej dyskusji rozważymy zastosowanie analizatora pola Humphrey’a (HFA, Zeiss) jako przykładu.
Anatomia i fizjologia
Dzięki anatomii drogi wzrokowej, klinicyści mogą wykryć obszary zainteresowania w wielu stanach powodujących upośledzenie wzroku (Rysunek 1). Ponieważ światło wędrujące ze skroniowego pola widzenia pada na siatkówkę nosową, zmiany siatkówki są widoczne w dokładnie przeciwległym kwadrancie pola widzenia. Wszystkie zmiany przedchrzęstne, łącznie z tymi na siatkówce i nerwie wzrokowym, powodują wady izolowane do chorego oka.1
Ponieważ włókna nosowe są odpowiedzialne za skroniowe pole widzenia, zmiana w obrębie skrzyżowania nerwów wzrokowych spowoduje defekt pola widzenia, który wpłynie na skroniowe pole widzenia obu oczu i spowoduje klasyczną hemianopsję bitemporalną, która dotyczy pionowej linii środkowej.1 Zmiany w obrębie skrzyżowania nerwów wzrokowych mogą być wynikiem gruczolaków przysadki, oponiaków nadskroniowych, czaszkogardlaków lub tętniaków. W niektórych przypadkach wady pola widzenia mogą się cofnąć po wyleczeniu przyczyny.2
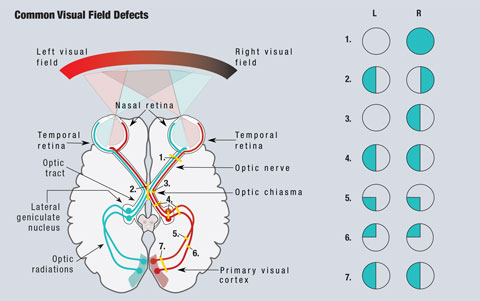
Kliknij obrazek, aby powiększyć. Rys. 1. Uproszczony schemat drogi wzrokowej jest przedstawiony. Zmiany, które przerywają drogę wzrokową prowadzą do defektów pola widzenia. (1) Całkowite uszkodzenie prawego nerwu wzrokowego powoduje całkowity zanik prawego pola widzenia. (2) Zmiana w linii środkowej skrzyżowania nerwów wzrokowych prowadzi do hemianopsji bitemporalnej. (3) Uszkodzenie nieskrzyżowanych włókien prawego nerwu wzrokowego przy skrzyżowaniu nerwów wzrokowych prowadzi do hemianopsji nosowej prawego oka. (4) Całkowita zmiana w prawym przewodzie wzrokowym, bocznym jądrze genitalnym lub promieniach wzrokowych powoduje całkowitą hemianopsję homonimiczną lewego oka. (5) Uszkodzenie prawego górnego promienia wzrokowego skutkuje lewostronną dolną kwadranopsją. (6) Zmiana w prawym dolnym promieniu wzrokowym powoduje lewostronną górną kwadranopsję. (7) Uszkodzenie zarówno górnego jak i dolnego prawego promienia wzrokowego powoduje lewostronną hemianopsję homonimiczną. Ilustracja autorstwa Miquela Perello Nieto.
Włókna odpowiedzialne za pole widzenia na prawo od linii środkowej znajdują się po lewej stronie mózgu i odwrotnie. W wyniku tego skrzyżowania wszystkie zmiany postchiasmalne, w tym zmiany w drogach wzrokowych i promieniach wzrokowych, powodują hemianopsję homonimiczną.1 Defekty te znajdują się po tej samej stronie pola widzenia w każdym oku i respektują pionową linię pośrodkową. Gdy ubytki są widoczne tylko nad lub pod kątem, mówi się o kwadranopsji. W przypadku niepełnych ubytków hemianopsji, zmiany przednie są zwykle bardziej niejednorodne, podczas gdy zmiany tylne będą bardziej spójne pomiędzy dwoma oczami.1
Glaukomatyczna utrata pola widzenia reprezentuje uszkodzenie aksonów podróżujących wzdłuż warstwy włókien nerwowych siatkówki i zwykle podąża łukowatym wzorem do nerwu wzrokowego. Uszkodzenie tych aksonów powoduje powstanie zlokalizowanych ubytków pola widzenia, najczęściej są to skotomy łukowate, stopnie nosowe i skotomy paracentralne. Prawidłowe pole widzenia rozciąga się najdalej do 90 stopni w płaszczyźnie czasowej, 70 stopni w płaszczyźnie górnej i dolnej oraz 60 stopni w płaszczyźnie nosowej i od fiksacji. Najcenniejsze informacje dotyczące deficytów neurologicznych i leczenia jaskry uzyskuje się w obrębie 30 stopni od fiksacji.2
Strategia badania
Automatyczna perymetria statyczna – a w szczególności perymetria progowa – przedstawia bodziec o stałej wielkości, ale o zmiennej intensywności. Czułość różnych miejsc badania jest rejestrowana na podstawie odpowiedzi pacjenta na te bodźce. W praktyce klinicznej powszechnie stosuje się bodziec o rozmiarze III (który ma powierzchnię 4mm2 przy projekcji na 30cm czaszę).
Dostępne są różne wzorce testu progowego. Wzorzec testowy 30-2 testuje 76 lokalizacji w obrębie 30 stopni od fiksacji, podczas gdy wzorzec testowy 24-2 testuje 54 lokalizacje, usuwając pierścień punktów na 30 stopniach (z wyjątkiem dwóch punktów, które przecinają południk poziomy nosowo). Te najbardziej peryferyjne punkty są bardziej podatne na zmienność, a 24-2 skraca czas badania poprzez usunięcie tych peryferyjnych punktów z testu. Odstęp pomiędzy lokalizacjami punktów testowych wynosi sześć stopni.
Dodatkowo, wzorzec testowy 10-2 celuje w 64 punkty w obrębie 10 stopni od fiksacji, oddzielone od siebie o dwa stopnie. Ta opcja jest preferowana, gdy centralne lub paracentralne defekty powstają przy 24-2 i 30-2 lub gdy pole staje się tak zwężone, że punkty peryferyjne nie są użyteczne klinicznie. Klinicyści mogą również zdecydować się na zwiększenie rozmiaru bodźca do V, co może zapewnić wyższe wartości czułości i większy zakres dynamiczny, w którym można śledzić pacjentów pod kątem zmian. Jednak obecnie nie ma algorytmu badania typu SITA, nie ma też dostępnego porównania z normatywną bazą danych lub analizą progresji.
Przypadek 1. Pituitary MacroadenomaPacjentka zgłosiła się na konsultację z powodu nietypowej, postępującej jaskry normalnego napięcia. |
|
|

|
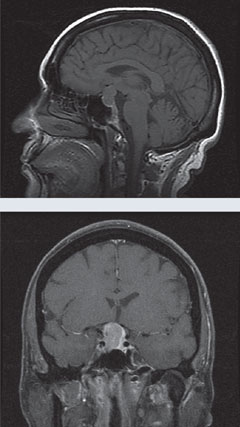
| Powyżej, pole widzenia 24-2 pacjentki wykazuje bitemporalny ubytek pola widzenia. W MRI po lewej stronie, widok strzałkowy T1 bez gadolinu i widok koronalny T1 z gadolinem ujawniają dużą masę zrazikową z niewielkim wzmocnieniem i efektem kompresji na ścięgno. Wynik ten jest zgodny z makrogruczolakiem przysadki. Kliknij obrazki aby powiększyć. |
|

|
|
| Po tym jak pacjent przeszedł operację przezklinową w celu usunięcia masy przysadki, pole widzenia, powyżej, pokazuje poprawę ubytku pola widzenia w prawym oku i rozwiązanie ubytku w lewym oku. Kliknij obraz, aby powiększyć. | |
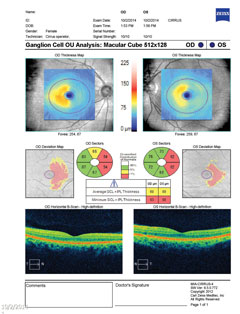
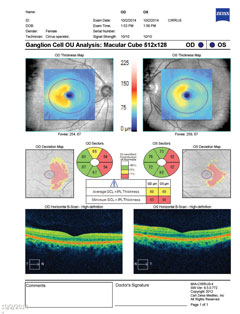
| Powyżej, kompleks komórek zwojowych ujawnia nosowe ścieńczenie w obu oczach, co koreluje z czasowym ubytkiem pola widzenia. Kliknij obraz, aby powiększyć. | |
Ostatnie badania pokazują, że pola widzenia 10-2 mogą być przydatne w identyfikacji bardziej niż zaawansowanej jaskry.3,4 Jedno z badań ujawniło, że niektórzy pacjenci z jaskrą mieli znaczące centralne defekty klastra widoczne na wzorcach testowych 10-2 pomimo normalnego centralnego pola widzenia 30-2.4 Badanie to sugeruje, że ze względu na słabe próbkowanie przestrzenne, jaskrowe pogorszenie pola centralnego nie może być wychwycone jedynie przez siatkę testu 30-2 i wymagana jest gęstsza estymacja centralnych 10 stopni.4 Sugeruje to również, że modyfikacja konwencjonalnego wzorca badania pola widzenia może poprawić wykrywanie wczesnych uszkodzeń jaskrowych w centralnych 10 stopniach.4
W codziennej praktyce lekarze często wykonują badanie pól 10-2, gdy małe centralne lub paracentralne skotomy pojawiają się w testach 30-2 i 24-2, lub gdy ostrość wzroku jest podejrzana lub grozi jej obniżenie w wyniku utraty pola. Również wzorzec badania 10-2 może być użytecznym uzupełnieniem, gdy występuje duża zmienność między testami punktów przyśrodkowych na wzorcu 24-2. Rosnąca uwaga poświęcona funkcji komórek zwojowych w obszarze plamki żółtej może również zwiększyć uwagę na obszar pola widzenia badany przez wzorzec 10-2.
Reliability
Wskaźniki wiarygodności wyników pola widzenia obejmują straty fiksacji i zarówno fałszywie dodatnie, jak i fałszywie ujemne odpowiedzi.
Tabela 1. Optic Neuropathies Commonly Detected with Visual Field Testing |
|
| Idiopatyczne nadciśnienie wewnątrzczaszkowe | Wczesne: powiększona plamka ślepa Późne: uogólnione zwężenie5,6 (może ulec poprawie po leczeniu) |
| 0ptic neuritis | – Rozlany ubytek pola widzenia (w prawie połowie przypadków) – Inne: wada podłużna, skotomy centralne lub cekocentralne, wady łukowate lub podwójnie łukowate i wady hemianopowe5,7 |
| Non-arteritic anterior ischemic optic neuropathy | – Wady podłużne, które respektują poziomą linię środkową są najczęstsze – Inne: skotomy centralne, defekty łukowate i kwadranopsje5,8 |
| Przednia niedokrwienna neuropatia wzrokowa | – Defekt pola centralnego5,9 |
| Dziedziczne neuropatie wzrokowe – Dziedziczna neuropatia wzrokowa Lebera – Dominujący zanik nerwu wzrokowego |
– Cecocentralny i centralny ubytek pola widzenia5 |
| Druseny w głowie nerwu wzrokowego | -. May mimic a glaucomatous pattern |
| Thyroid ophthalmopathy | – Large variability – May partially or fully resolve after treatment2 |
| Medication-induced toxic optic neuropathy | – Ethambutol (for tuberculosis treatment) toxicity may cause central scotomas and, rzadziej zwężenie obwodowe i ubytki altitudinalne5 – Vigabatrin (lek przeciwpadaczkowy), może powodować ubytki pola, które rozpoczynają się jako obustronne ubytki nosowe, a następnie postępują do koncentrycznych ubytków pola, podczas gdy pole centralne pozostaje nienaruszone12 |
Fiksację można monitorować poprzez okresową prezentację bodźca w fizjologicznym martwym polu (metoda Heijl-Krakau) lub poprzez monitorowanie pozycji rogówkowego odruchu świetlnego. Na urządzeniu HFA odchylenie w górę wskazuje na zmianę położenia lub fiksację; odchylenie w dół wskazuje, że nie można zlokalizować rogówkowego odruchu świetlnego, np. podczas zmiany położenia głowy lub powiek.
Fałszywe wyniki dodatnie występują, gdy pacjent reaguje w czasie, gdy nie ma towarzyszącego bodźca lub gdy reakcja jest fizjologicznie niemożliwa. Pacjenci z wysoką liczbą wyników fałszywie dodatnich są często opisywani jako „szczęśliwi z wyzwalania”. Może to ujawnić pole widzenia, które wydaje się bardziej wrażliwe lub bardziej normalne niż oczekiwano, lub może prowadzić do nienormalnie wysokich wartości czułości progowej.
Fałszywe negatywy występują, gdy pacjent nie reaguje na bodziec jaśniejszy niż ten już widziany lub gdy odpowiedź nie jest zgodna ze wzorcem odpowiedzi w tym regionie. Wartość fałszywie ujemna może być wskaźnikiem wiarygodności lub odzwierciedleniem procesu chorobowego. Nieprawidłowe regiony pola widzenia są związane z większą zmiennością wewnątrztestową i międzytestową. W rezultacie, regiony pola widzenia o niskiej czułości nie są uwzględniane w obliczeniach wartości fałszywie ujemnej.
Czułość progowa to dane surowe z wartościami zapisanymi w decybelach. Liczby wskazują stopień tłumienia w stosunku do maksymalnego możliwego bodźca. Wartości
Ogólne odchylenie przedstawia odchylenie od oczekiwanych wartości w oparciu o dopasowaną wiekowo normalną bazę danych. Odchylenie wzorca koryguje ogólną czułość pola poprzez usunięcie uogólnionych depresji (np. z powodu zaćmy), aby zidentyfikować wszelkie obszary zlokalizowanych nieprawidłowości. Zarówno odchylenie całkowite, jak i odchylenie wzorca mają powiązane wartości prawdopodobieństwa (p) obliczone na podstawie rozkładu w normalnej populacji. Zakres wartości normalnych jest szerszy obwodowo niż centralnie. Symbole P wskazują na częstość występowania badanej wartości w normalnej, dobranej pod względem wieku populacji. Odchylenia są pokazane na mapie jeśli badany próg jest gorszy niż dolne 5% normalnego dla tego wieku.2 Na przykład, jeśli p
Przypadek 2. Stwardnienie rozsianeU pacjenta, u którego zdiagnozowano stwardnienie rozsiane (MS), wystąpiła utrata wzroku. |
|
|
 |
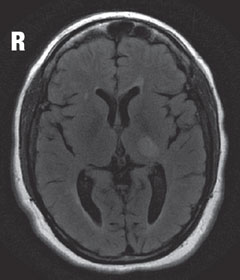
| Powyżej, w obrazie MRI, widok osiowy T2 flair ujawnia ogniskową hiperintensywną zmianę tuż za lewym bocznym jądrem genitalnym we wzgórzu, która jest odpowiedzialna za widoczny ubytek pola widzenia. Widoczna zmiana, jak również inne liczne zmiany hiperintensywne, są typowymi cechami choroby demielinizacyjnej, takiej jak stwardnienie rozsiane. | |
|
|
| Powyżej, pole widzenia wykazuje niepełną prawostronną hemianopię homonimiczną. Kliknij obraz by powiększyć. Po lewej, analiza komórek zwojowych ujawnia nosowe przerzedzenie w prawym oku i skroniowe przerzedzenie w lewym oku, które jest zgodne z ustaleniami pola widzenia. Kliknij obraz, aby powiększyć. |
|
Odchylenie standardowe wzorca (PSD) jest ważonym odchyleniem standardowym od wartości oczekiwanej w oparciu o dopasowane do wieku wartości normalne i wskaźnik średniego odchylenia (MD). PSD ujawnia odległość pomiędzy różnymi punktami w obrębie pola. PSD jest czułe zarówno dla wczesnych, jak i ogniskowych wad jaskry. Niska wartość PSD może być widoczna przy normalnym polu widzenia, polu widzenia, które jest jednolicie obniżone lub całkowicie ślepym polu. Związana z tym wartość p oznacza prawdopodobieństwo wystąpienia danej wartości.
MD jest średnią ważoną wartości na wykresie numerycznym całkowitego odchylenia. MD może być pod wpływem rozproszonego spadku ogólnej wrażliwości lub zlokalizowanego defektu. MD równe 0 wskazuje wartość normalną, podczas gdy wartość ujemna reprezentuje odchylenie lub stratę od normalnej bazy danych. Średnie odchylenie bardziej obciąża punkty centralne.
Wskaźnik pola widzenia (VFI) to kolejna skorygowana względem wieku ocena, wyrażona w procentach, gdzie perymetrycznie normalny to 100%, a perymetrycznie ślepy to 0%. Przy obliczaniu VFI punkty centralne są ważone silniej niż punkty peryferyjne. Daje to wynik dla indywidualnego pola widzenia i jest używane w analizie progresji.2
Test jaskrowego pola hemowego (glaucoma hemifield test, GHT) porównuje względną czułość wartości odchylenia wzorca dla pięciu stref w górnym i dolnym polu hemowym. Każda z tych stref jest porównywana ze swoją lustrzaną strefą w przeciwległym polu półkuli, a obie strefy są porównywane z normatywną bazą danych. GHT może wykryć glaukomatyczny ubytek pola widzenia z wysoką czułością i wysoką specyficznością w pięciu możliwych kategoriach: poza normalnymi granicami, granica, ogólne zmniejszenie czułości, nienormalnie wysoka czułość i w granicach normy.
Interpretacja
Ustalenie wiarygodnego wyjściowego pola widzenia jest kluczowe w leczeniu jaskry i przyszłym monitorowaniu ewentualnej progresji. Klinicyści powinni uzyskać co najmniej dwa powtarzalne wyjściowe pola widzenia, aby wykryć mniejsze zmiany. Rozpoznanie progresji, szczególnie po eskalacji terapii w czasie progresji, będzie wymagało od klinicysty ustalenia nowej linii odniesienia.
Przypadek 3. Paracentralny ubytek jaskrowy
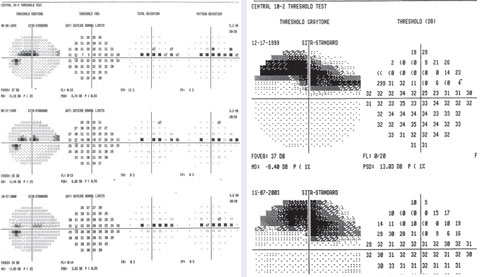
Przykład zmiennych punktów w górnej paracentralnej skotomii na 24-2 z ogniskowym głębokim ubytkiem na 10-2.
Pola widzenia wykonane przed aktualnym leczeniem medycznym lub chirurgicznym, lub podczas przedłużonego okresu utraty możliwości obserwacji po zakończeniu leczenia, nie powinny być używane w celu określenia progresji. Klinicyści powinni użyć nowych bazowych pól wzrokowych wykonanych po tych zmianach leczenia, i jakiekolwiek pole wzrokowe później w orzekaniu progresji.
Wiarygodna i reprezentatywna linia podstawowa jest również ważna dla programów analizy progresji. Pola wizualne mają tendencję do posiadania wyższej zmienności z bardziej ekscentryczną lokalizacją i czułością średniego zakresu, i długoterminowe wahania czynią osądzanie progresji bardziej wymagającym. Punkty czułości średniego poziomu mają tendencję do zmienności, podczas gdy wartości testu w górnych i dolnych zakresach czułości są bardziej stabilne. Ustanowienie wiarygodnego, odtwarzalnego podstawowego pola widzenia może pomóc usunąć niektóre z tych wyzwań.
Niedoglukomatyczne neuropatie optyczne
Pola widzenia mogą pomóc w ocenie zmian, które wpływają na drogę wzrokową, ustalić wartości wyjściowe i działać jako narzędzia przesiewowe dla niektórych leków związanych z neuropatiami optycznymi. Mogą również monitorować postęp lub nawrót choroby, pomagając w podejmowaniu decyzji dotyczących leczenia, a nawet pomagać w lokalizacji zmian.5 Najczęstszą manifestacją pola widzenia w neuropatii wzrokowej niezwiązanej z jaskrą jest ubytek centralny. Im większa skotoma, tym większe prawdopodobieństwo, że ostrość wzroku jest obniżona (tab. 1).
Choroby siatkówki
Zaburzenia pola widzenia spowodowane chorobami siatkówki mają zwykle dobrze zdefiniowane, ostre granice, które wydają się głębsze niż w przypadku większości ubytków w jaskrze, przy mniejszej zmienności.2 Powszechne schorzenia dotyczące obszaru plamki, takie jak zwyrodnienie plamki związane z wiekiem i centralna surowicza chorioretinopatia, mogą powodować powstawanie centralnych skotomii, które są widoczne w badaniu 10-2, a także w niektórych badaniach 24-2 i 30-2, w zależności od stopnia uszkodzenia.
Retinitis pigmentosa daje początek obwodowym defektom pola widzenia, które mogą prowadzić do widzenia tunelowego z tylko centralną wyspą w zaawansowanej chorobie.
Okluzje tętnicze zwykle wykazują absolutne obszary ubytku, podczas gdy okluzje żylne mogą być bardziej płytkie i rozproszone.2 Te często współistnieją z jaskrą, czyniąc interpretację bardziej wymagającą.
Chorioretinitis, lub związane z nim blizny, mogą maskować defekty jaskrowe z defektem łukowatym lub klinowatym. Odwarstwienie siatkówki spowoduje względny defekt, podczas gdy retinoschisis będzie miało absolutny defekt. Te warunki są często znacznie bardziej obwodowe niż to, co pojawiłoby się w konwencjonalnym badaniu centralnym przy użyciu 24-2 lub 30-2.
Wady jaskry
Wada może być uogólnioną lub zlokalizowaną depresją wrażliwości w porównaniu do znormalizowanej bazy. Ogólne depresje są widziane najczęściej z zaćmą, ale mogą również powstać z nieskorygowanego błędu refrakcji lub miosis. Zlokalizowane defekty mogą być dalej opisane przez rozmiar, głębokość i lokalizację, aby pomóc w diagnozie. Wada względna występuje, gdy czułość jest mniejsza niż normalnie, lub może być zmniejszona w stosunku do innych obszarów pola, ale widzenie pozostaje zachowane. Defekt absolutny jest wtedy, gdy bodziec jest prezentowany przy maksymalnej jasności i nie jest widziany.
Jaskrowe ubytki pola widzenia mogą najpierw wystąpić w obszarze nosowym lub w obszarze łukowatym (obszar Bjerruma). Ubytki te mogą rozciągać się od plamki ślepej, wokół plamki żółtej, kończąc się gwałtownie na południku poziomym nosowo. Wczesne ubytki jaskrowe mają często charakter zlokalizowanych skotomii względnych (tab. 2).
Znaczna zmienność test-retest jest cechą charakterystyczną obszarów pola widzenia dotkniętych glaukomatycznym ubytkiem pola widzenia. Zmienne obniżenia czułości występujące w tym samym obszarze, ale nie zawsze w tych samych lokalizacjach punktów testowych, powszechnie poprzedzają konsekwentne ubytki pola glaukomatycznego.2 Zmienność, tak jak w przypadku fałszywych wyników negatywnych, może wskazywać na wiarygodność, ale większe ilości zmienności są często obserwowane z powodu samej choroby.
Tabela 2. Criteria for Glaucomatous Visual Field Defect with High Specificity and Sensitivity13,14
- Cluster of three or more non-edge points on the pattern deviation with p
- GHT outside normal limits on two consecutive fields
- PSD
- Asymmetry of MD >1.50dB, która jest powtarzalna i w warunkach klinicznego podejrzenia15,16
Gdy pola widzenia są niewiarygodne, należy je powtórzyć w celu ustalenia linii podstawowych, potwierdzenia wady lub potwierdzenia podejrzenia progresji. Zazwyczaj pola widzenia nie są powtarzane tego samego dnia z powodu zmęczenia pacjenta, co może wpływać na wiarygodność. Rzadko zachodzi pilna potrzeba natychmiastowego powtórzenia badania pola widzenia, ponieważ jaskra jest na ogół powoli postępującą neuropatią wzrokową, a decyzje dotyczące leczenia są uzależnione od tempa zmian.2 Każdy gabinet powinien ustandaryzować preferowaną strategię i schemat badania oraz powtarzać to samo badanie, aby umożliwić dokładniejsze porównania w badaniach kontrolnych.10
Progresja
Ocena zmian pozwala lekarzowi określić, czy stan jest stabilny, postępujący czy poprawiający się. Progresja w polu widzenia może być spowodowana rozproszonym spadkiem czułości, istniejące defekty mogą się pogłębiać lub poszerzać, mogą też powstawać nowe defekty. Obszary depresyjne najczęściej ulegają progresji, zanim pojawią się nowe obszary pola widzenia. Czasami obserwuje się początkowy wzrost zmienności pola widzenia, zanim zmiana lub progresja staną się stałe. Ważne jest, aby rozróżnić, czy dowody wskazują na długotrwałe fluktuacje czy tendencję do pogarszania się. Gdy klinicyści stwierdzą, że pole widzenia jest gorsze, muszą zdecydować, czy zmiana jest spowodowana jaskrą czy inną jednostką chorobową. Statystycznie i klinicznie istotne zmiany w polu widzenia pozwalają lekarzowi na dokonanie niezbędnych zmian w planie leczenia i postępowania z pacjentem.
Praktycy muszą również ocenić, jak tempo progresji może wpłynąć na jakość życia pacjenta.2 Na przykład, klinicyści muszą być bardziej ostrożni w leczeniu młodszych pacjentów z szybszą progresją i pacjentów jednoocznych (Tabela 3).
Choć trudno jest przewidzieć, u których pacjentów choroba będzie postępować powoli, a u których szybko, po ocenie szybkości progresji w czasie należy odpowiednio zmienić postępowanie z pacjentem. Na przykład, młodszy pacjent, który wykazuje oznaki szybkiej progresji defektów pola widzenia, będzie potrzebował bardziej agresywnego planu leczenia niż starszy pacjent z powolną progresją wczesnego defektu pola. Uzasadnione jest, aby leczenie i postępowanie z pacjentem było zindywidualizowane w oparciu o jego specyficzny obraz kliniczny, w tym utratę pola i tempo progresji. Badania wykazały, że jeśli określono tempo progresji i nie rozpoczęto zmiany leczenia, to wskaźniki progresji w przeszłości mogą być predykcyjne dla wskaźników przyszłych.10,11 Jednocześnie tempo spadku może być zmienione przez eskalację terapii. Po podjęciu interwencji należy ustalić nową wartość wyjściową.
Tabela 3. Sugestie dotyczące oceny progresji
- Trzy punkty w nieprawidłowym regionie zmniejszają się o 10dB*
- Dwa nowe punkty, w pobliżu defektu zmniejszone o 10dB*
OR
- Dwa punkty w centralnym 15 stopniu lub trzy poza 15 stopniem zmniejszone o 10dB*
OR
- Porównania statystyczne (p
*Na dwóch lub więcej kolejnych polach14,17
Ocena zmian w czasie ma krytyczne znaczenie w leczeniu jaskry. Dzięki oprogramowaniu do analizy progresji (GPA), które można znaleźć w urządzeniu HFA, identyfikuje się dwa wyjściowe testy pola widzenia. Kolejne testy pola widzenia są następnie porównywane z uśrednionymi wartościami linii podstawowej przy użyciu wartości odchylenia wzorca. Gdy wartości obserwowane po zakończeniu badania spadają w stopniu większym niż zmienność w dobranej pod względem wieku i wady populacji stabilnych pacjentów z jaskrą, identyfikowany jest punkt. Jeśli zmiana utrzymuje się przy kolejnych powtórnych badaniach, punkty są oznaczane jako możliwe (dwa kolejne) lub prawdopodobne (trzy lub więcej kolejnych pól).
GPA wykorzystuje zarówno analizę trendu, jak i analizę zdarzeń, aby pomóc lekarzom w identyfikacji i ilościowym określeniu progresji pola widzenia. Analiza zdarzeń poszukuje statystycznie istotnych zmian w punkcie lub grupie punktów, podczas gdy analiza trendu określa kierunek zmian w czasie lub tempo zmian, w tym prognozy na przyszłość. Klinicyści mogą zwrócić uwagę na potencjalne niedoszacowanie rozproszonego ubytku, subtelne artefakty, które mogą być związane z odchyleniami wzorca oraz na potrzebę wystarczającej liczby wysokiej jakości pól widzenia (minimum pięć) dla optymalnej analizy. Jednak na GPA katarakta ma mniejszy wpływ niż na inne narzędzia analizy. Każda strategia badania wykorzystuje własną normatywną bazę danych.2 Dodatkowym celem jest określenie tempa progresji i wyodrębnienie pacjentów, u których dochodzi do szybkiej progresji i którzy wymagają coraz bardziej agresywnej terapii.
Progresja nieglaukomatycznych neuropatii optycznych
Ponieważ GPA została stworzona specjalnie do leczenia jaskry, klinicyści muszą przyjąć inne podejście przy ocenie możliwej progresji w stanach nieglaukomatycznych. Analiza regresji VFI lub średniego odchylenia, jak również raport przeglądowy serii, mogą być pomocne przy ocenie innych stanów.2
Postępowanie
Używaj tej samej strategii i schematu badania, aby umożliwić łatwiejsze porównanie i monitorowanie progresji. Obserwacja pacjentów z jaskrą z perymetrią jest niezbędna do określenia, czy obecne postępowanie jest odpowiednie lub czy konieczne są zmiany w leczeniu na podstawie stabilności lub progresji pola widzenia.
Częstość wykonywania badań kontrolnych będzie zależeć od stopnia zaawansowania choroby i przebiegu klinicznego. Pacjenci, którzy wykazują stabilność, mogą zasadnie zwiększyć odstępy między kolejnymi badaniami.
Artefakty
Istnieje kilka artefaktów, które mogą się pojawić, stawiając kolejne wyzwania w interpretacji pól widzenia. Klinicyści muszą rozróżniać prawdziwe defekty pola widzenia wynikające z patologii, które korelują z obrazem klinicznym, od artefaktów, które mogą się pojawić. W sytuacjach, gdy nie jest jasne, czy ubytek pola widzenia jest prawdziwy czy jest artefaktem, należy powtórzyć badanie pola widzenia w odpowiednim odstępie czasu, w zależności od poziomu podejrzeń i obrazu klinicznego. Artefakty, na które należy zwracać uwagę, to:
– Ptoza powiek i brwi. Może to powodować gęsty, górny defekt wzdłuż górnych punktów brzegowych. Pacjenci z wizualnie znaczącą ptozą mogą odnieść korzyści z zaklejenia powiek taśmą w celu przeprowadzenia badania.
– Artefakty obręczy. Ustawienie uchwytu soczewki próbnej może prowadzić do artefaktu obręczy, jeśli jest on zbyt daleko od oka pacjenta, tworząc pełną lub częściową skotomię pierścieniową.
– Nieprawidłowy błąd refrakcji. Może to prowadzić do uogólnionej depresji wrażliwości, która może naśladować tę z zaćmy. Wysoki błąd refrakcji może powodować efekt powiększenia lub pomniejszenia i wymaga prawidłowych obliczeń odległości wierzchołkowej. Użycie niewłaściwego znaku mocy soczewki lub niewykorzystanie nowego błędu refrakcyjnego po operacji zaćmy u pacjenta to dwa często popełniane błędy.
– Zmęczenie pacjenta. Może się to objawiać dłuższym czasem badania, wysoką wartością fałszywie ujemną lub preferencyjnie nieprawidłową wrażliwością obwodową. Punkty obwodowe są testowane później w trakcie badania i mogą być znacznie zmniejszone w przypadku zmęczenia lub słabnącej uwagi, co skutkuje ciemniejszym, zrazikowym pierścieniem lub wzorem liści koniczyny na skali szarości.
Krzywa uczenia się istnieje zarówno dla pacjentów jak i osób przeprowadzających badanie. Świadomość tych powszechnie spotykanych artefaktów pozwala na lepszą interpretację pola widzenia i rozpoznanie ograniczeń wiarygodności i jakości wyników testu.
Dlaczego badamy
Zrozumienie drogi wzrokowej może dać świadczeniodawcy cenny wgląd w lokalizację zmian. Każda praktyka powinna ustandaryzować preferowaną strategię i schemat badania oraz powtarzać to samo badanie podczas wizyt kontrolnych, aby umożliwić dokładniejsze porównania podczas całego badania kontrolnego.18
Postępowanie w jaskrze powinno być skoncentrowane na zapobieganiu utracie pola widzenia w stopniu, który wpływa na jakość życia pacjenta. Ważne jest, aby ocenić cały obraz kliniczny, aby upewnić się, że zmienne korelują i pokrywają się. Badania powinny być powtórzone, jeśli istnieje niepewność, aby ustalić bardziej wiarygodne pomiary wyjściowe i potwierdzić możliwą progresję.
Drs. Draskovic i McSoley są optometrystami w Bascom Palmer Eye Institute.
1. Lens A, Langley T, Nemeth SC, Shea C. Visual Pathway. In: Ocular Anatomy and Physiology. Thorofare, NJ: SLACK; 1999:90-5.
2. Heijl A, Patella VM, Bengtsson B. The Field Analyzer Primer: Effective Perimetry. 4th ed. Carl Zeiss Meditec; 2012.
3. Park HY, Hwang BE, Shin HY, Park CK. Clinical clues to predict the presence of parafoveal scotoma on Humphrey 10-2 visual field using a Humphrey 24-2 visual field. Am J Ophthalmol. 2016;161:150-9.
4. Ehrlich AC, Raza AS, Ritch R, et al. Modifying the conventional visual field test pattern to improve the detection of early glaucomatous defects in the central 10°. Transl Vis Sci Technol. 2014 Oct;3(6):6.
5. Kedar S, Ghate D, Corbett JJ. Visual Fields in Neuro-Ophthalmology. Indian Journal of Ophthalmology. 2011;59(2):103-9.
6. Wall M, George D. Idiopathic intracranial hypertension. A prospective study of 50 patients. Brain. 1991;114:155-80.
7. Keltner JL, Johnson CA, Spurr JO, Beck RW. Baseline visual field profile of optic neuritis. The experience of the optic neuritis treatment trial. Optic Neuritis Study Group. Arch Ophthalmol. 1993;111:231-4.
8. Hayreh SS, Zimmerman B. Visual field abnormalities in nonarteritic anterior ischemic optic neuropathy: their pattern and prevalence at initial examination. Arch Ophthalmol. 2005;123:1554-62.
9. Hayreh SS. Posterior ischaemic optic neuropathy: clinical features, pathogenesis, and management. Eye (Lond). 2004;18:1188–206.
10. Bengtsson B. Prediction of glaucomatous visual field loss by extrapolation of linear trends. Arch Ophthalmol. 2009;127(12):1610-5.
11. Heijl A. Reduction of intraocular pressure and glaucoma progression. Arch Ophthalmol. 2002;120(10):1268-79.
12. Willmore LJ, Abelson MB, Ben-Menachem E, et al. Vigabatrin: 2008 update. Epilepsia. 2009;50:163–73.
13. Katz J, Sommer A, Gaasterland DE, Anderson DR. A comparison of analytic algorithms for detecting glaucomatous visual field loss. Arch Ophthalmol. 1991;109(12):1017-25.
14. Hodapp E, Parrish RK II, Anderson DR. Clinical decisions in glaucoma. St. Louis: The CV Mosby Co;1993:52-61.
15. Feuer WJ, Anderson DR. Static threshold asymmetry in early glaucomatous visual field loss. Ophthalmology. 1989;96:1285-97.
16. Brenton RS, Phelps CD, Rojas P, Woolson RF. Interocular differences of the visual field in normal subjects. Invest Ophthalmol Vis Sci. 1986;27:799-805.
17. Anderson DR, Chauhan B, Johnson C, et al. Criteria for progression of glaucoma in clinical management and in outcome studies. Am J Ophthalmol. 2000;130(6):827-29.
18. Weinreb RN. Progression of Glaucoma: The 8th Consensus Report of the World Glaucoma Association. Amsterdam: Kugler Publications; 2011.
.